הרדמה מיילדותית
הריון כרוך בשינויים פיזיולוגים משמעותיים מאד בכל מערכות הגוף.
שינויים אלה כוללים-
- עליה משמעותית בתפוקת הלב (עולה) ולחץ הדם (יורד מעט),
- עליה בנפח הנשימה וקצבה,
- עליה בתצרוכת החמצן של הגוף,
- עליה בנפח כדוריות הדם והפלסמה (עולים), ירידה ברמת טסיות הדם ושינויים ברמת גורמי הקרישה
- שינויים אנזימטים – למשל ירידה ברמת האנזים כולינאסטרז שמפרק מרפה שרירים המשמש בהרדמה (סקולין).
- וכן שינויים מטבולים והורמונלים.
שינויים אלה הם בעלי השלכות מהותיות על ההרדמה ובין השאר משתנים הרגישות לחומרי הרדמה שונים וההשפעות הפיזיולוגיות של חומרים אלה.
חלק מהשינויים הקשורים בהריון שמים את האישה ההרה בסיכון רב יותר בהרדמה כללית בהשוואה להרדמה אזורית. למשל,
- הסיכון לאספירציה של תוכן קיבה (עליית תוכן קיבה במהלך השריית הרדמה לכיוון דרכי הנשימה והווצרות דלקת ריאות קשה) הוא מוגבר בנשים הרות עקב שינויים בטונוס הסוגר הוושטי התחתון. מסיבה זו במהלך הלידה מומלץ לשתות מים צלולים (לא לאכול), וכנ"ל לפני ניתוח קיסרי עד שעתיים לפני הניתוח. כמו כן מומלץ מתן חומרים המפחיתים את חומציות ונפח מיץ הקיבה טרם הרדמה.
- בצקת של דרכי האויר בהריון יכולה להקשות על צנרור קנה במהלך הרדמה כללית, דבר שמעלה את שיעור הסיבוכים בסוג זה של הרדמה. שיעור התמותה בהרדמה מיילדותית כללית גבוה פי 17 בהרדמה כללית בהשוואה להרדמה אזורית.
מהטעמים הללו ישנה העדפה לבצע ניתוחים קיסריים בהרדמה אזורית אלא אם כן ישנה התוויית נגד לביצוע הרדמה אזורית או סיבה אחרת לביצוע הרדמה כללית (למשל מקרה חרום דחוף המסכן את האם או את העובר כדוגמת כריכת חבל הטבור סביב צוואר העובר , קרע של הרחם או דימום מסיבי לאחר לידה.
מצבים פתולוגים מסויימים הקשורים בהריון, למשל רעלת הריון, תסמונת HELLP, הפרדות שליה, שליה נעוצה, שליית פתח, וכו' הינם בעלי השלכות על בחירת סוג ההרדמה ואופן ביצועה.
מצבים פתולוגים הקיימים בלי קשר להריון, למשל מחלת לב קונגניטלית, הפרעה ריאתית, הפרעות הורמונליות וכו' הם בעלי השלכות משמעותיות על הרדמה ואלחוש אפידורלי, בייחוד לאור השינויים המשמעותיים המתרחשים באופן תקין בנשים נורמליות אך יוצרים אפקט מסוכן בנשים בעלות מחלות לב וריאות קיימות.
הרדמה בהריון מצריכה הבטחת בריאותם הן של האם והן של העובר. זה מצריך המנעות משימוש בחומרי הרדמה בעלי השפעה משוערת שלילית על התפתחות העובר בניתוחים המתבצעים בעיקר בשליש הראשון והשני להריון (למשל תרופות מקבוצת הבנזודיאזפינים כדוגמת מידזולם, או גז ההרדמה N2O שנמצא במחקרי חיות כבעל השפעה שלילית על התפתחות העובר).
כמו כן במהלך הלידה או הניתוח הקיסרי על המרדים להבין את השפעות חומרי ההרדמה השונים על אספקת הדם לרחם ולשיליה ועל כן על אספקת החמצן לעובר, ועליו לתכנן את ההרדמה באופן שתאפשר יילוד העובר במצב עירני עם יכולת נשימה עצמונית.
שיכוך כאב בלידה ווגינלית
לידה מוגדרת כפתיחה הדרגתית של צוואר הרחם בשילוב התכווצויות רחמיות חוזרות.
הלידה נחלקת ל-3 שלבים כשהשלב הראשון נחלק לשניים.
השלב הראשון
השלב הלטנטי
מתחילת הלידה עד לשלב האצה בפתיחת צוואר הרחם. באישה היולדת לראשונה שלב זה נמשך עד 20 שעות, ובאישה וולדנית עד 14 שעות.
השלב האקטיבי
משלב ההאצה בפתיחת צוואר הרחם (בד"כ כ- 3 סמ' פתיחה) ועד לפתיחה מלאה של צוואר הרחם. בשלב זה ההתכווצויות מופיעות כל כ-3 דקות, משכן כדקה והן יוצרות לחץ רחמי של כ- 50-70 ממ' כספית. במידה ועוצמתן נמוכה מידי, בד"כ מוסף חומר המסייע בכיווץ שריר הרחם (אוקסיטוצין).
השלב השני
מהפתיחה המלאה של צוואר הרחם ועד להולדת הוולד. שלב זה נמשך עד שעתיים בלידה ראשונה ללא אפידורל (או 3 שעות עם אפידורל) ועד שעה בלידה שאינה ראשונה, ללא אפידורל (או שעתיים עם אפידורל).
השלב השלישי
פליטת השליה.
אין הוכחה מחקרית ששיכוך כאב אפידורלי בלידה מגביר את הסיכון לצורך בניתוח קיסרי, אם כי עניין זה נתון למחלוקת מסויימת
לידה נחשבת כאחד התהליכים הכואבים ביותר (בר השוואה לכאב לאחר תאונה). ישנן מגוון שיטות להקלת הכאב בלידה. הכרת היתרונות והחסרונות של השיטות השונות תקל על בחירת השיטה המתאימה ביותר.
מגוון רחב של גורמים משפיעים על עוצמת הכאב הנחווה, כולל- הכנה פסיכולוגית לפני הלידה, תמיכה פסיכולוגית במהלך הלידה, חוויות מלידות קודמות, ציפיות האישה מתהליך הלידה, רגישות אישית לכאב, שימוש בחומרים לזירוז הלידה (אוקסיטוצין למשל) וכו'.
שלבי הלידה השונים מאופיינים בכאב בעוצמות שונות, באיזורים שונים, ובעל מאפיינים שונים. כאב זה מועבר למערכת העצבים המרכזית דרך עצבים שונים במיקומם ובאפיונם.
- השלב הראשון של הלידה מאופיין בכאב שמקורו בהתכווצויות הרחמיות. הוא מופיע בעיקר בבטן העליונה ובהמשך בבטן האמצעית והתחתונה והוא עמום באופיו.
- השלב השני של הלידה מאופיין בעיקר בכאב של הפרינאום (סביב הנרתיק) והישבן עקב ממתיחת הנרתיק.
השיטות השונות לשליטה בכאב בלידה ווגינלית
מניעת כאב בשיטות פסיכולוגיות (פסיכו-פרופילקסיס)- כוללות הכנה פסיכולוגית ללידה, לימוד התניות לשליטה בכאב, טכנקות נשימה, ארומה-תרפיה, אודיו-תרפיה, ביופידבק, הידרו-תרפיה, הזרקת מים עורית, תמיכה של מלווה במהלך הלידה וכו'. חלק משיטות אלה מועילות במידת מה בהפחתת הכאב (בעיקר הכנה פסיכולוגית ללידה, הידרו-תרפיה, הזרקת מים עורית ותמיכת מלווה במהלך הלידה).
אקופונקטורה
יוצרת הפחתת כאב מתונה.
שימוש באלקטרודות חשמליות עוריות ( TENS)
ככל הנראה לא משפיעות על עוצמת הכאב.
חומרים הניתנים סיסטמית
תרופות הניתנות סיסטמית (תוך ורידית או תוך שרירית) עשויות לשכך כאב ברמה מסויימת. מינון התרופה ותזמונה צריך להיות מכוון להפחתת השפעות שליליות על האם והעובר.
-תרופות נרקוטיות - למשל פטידין (meperidine), תוך שרירית או תוך ורידית, פנטניל או רמיפנטניל תוך ורידית. תרופות אלה עשויות לגרום לדיכוי נשימתי של האם והעובר ולשינויים בלחץ הדם ואספקת הדם השלייתית. פנטניל ורמיפנטניל יכולים גם להנתן ב- PCA- patient control analgesia, כלומר באמצעות מזרק אוטומטי, עם לחצן למתן תרופה על פי רצון החולה (במרווחים ומינונים קבועים מראש).
-תרופות סדטיביות - למשל קטמין- תרופה היכולה להנתן במינונים קטנים לשיכוך כאב במהלך לידה ווגינלית או לידה מכשירנית. תופעות הלוואי כוללות שיכחה והזיות ולפיכך לעתים אינה רצויה.
-גזי הרדמה - למשל N2O (גז צחוק). אפשריאינו מזיק לאם או לעובר. נעשה בו שימוש לא תדיר כיום. מצריך מערכת איסוף הגז בחדר הלידה.
-הרדמה כללית - נדיר שנדרשת בלידה ווגינלית. לעיתים דרושה לצורך השגת הרפיה של שריר הרחם תוך ביצוע מניפולציות ווגינאליות כמו הוצאת עובר שני, מצג עכוז או הוצאת שארית שליה, אך השגת התנאים אפשרית גם באמצעות חומרים אחרים (ניטרוגליצרין למשל).
הרדמה אזורית- חסם נויראקסיאלי מרכזי
הרדמה אפידוראלית
הרדמה אפידוראלית היא שיטה מקובלת ונפוצה לשיכוך כאב במהלך לידה ווגינלית וגם לניתוח קיסרי וניתוחים אחרים. התוויות נגד לביצוע סוג זה של הרדמה כוללות תת נפח נוזלים בגוף (על כן לרוב ינתנו נוזלים לאישה לפני ובמהלך הפרוצדורה), הפרעות קרישה משמעותיות (על כן האישה מתושאלת על בעיות קרישה בעברה וכן נלקחת ספירת דם לפני ביצוע הפרוצדורה), זיהום כלל גופי או זיהום מקומי של האזור המיועד להכנסת המחט, ומצבים של לחץ תוך גולגולתי מוגבר.
הפרוצדורה מתחילה בהחתמת האישה על טופס הסכמה להרדמה אפידוראלית תוך הסבר על הפרוצדורה והסיבוכים הכרוכים בה.
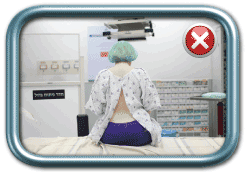
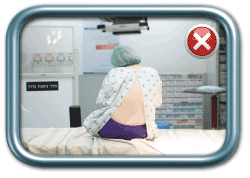
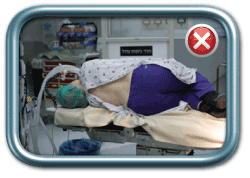
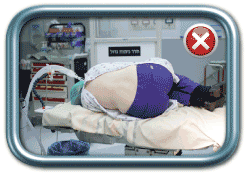
בשלב הבא האישה מתבקשת לשבת או לשכב, לפי העדפת המרדים, באופן שיאפשר ביצוע הפרוצדורה. התנוחה הרצויה (גם בשכיבה וגם בישיבה) היא גב מועגל ומובלט החוצה (כמו חתול זועם), צוואר מכופף כך שהסנטר נח על בית החזה, כתפיים שמוטות מטה, ובמקרה של ישיבה- בטן בין הרגליים וידיים על הברכיים. כך מגיעים לפתיחה של החוליות הגביות באופן שיאפשר החדרת המחט למקומה הרצוי.
מנח ישיבה- נכון (מימין) ולא נכון (משמאל)



מנח שכיבה על הצד- נכון (מימין) ולא נכון (משמאל)

לפני החדרת המחט האפידוראלית יתבצע חיטוי סטרילי של אזור ההחדרה (מדובר בחומר אלכוהולי שמתנדף במהירות ולכן יוצר תחושת קור). החיטוי נעשה מספר פעמים ולאחריו אזור ההחדרה מכוסה בסדינים סטרילים. (חשוב לא להסיט את הידיים לאחור על מנת להמנע מביטול הסטריליות). בשלב הבא המרדים יזריק חומר הרדמה מקומית לאזור החדרת המחט האפידוראלית (זה כרוך בתחושה של צריבה קלה) על מנת להפחית את הכאב שכרוך בהחדרת המחט האפידוראלית (שהינה עבה יחסית).
המחט האפידוראלית מוחדרת לחלל האפידורלי האחורי של עמוד השדרה (חוט השדרה, שהוא המבנה העצבי המרכזי שמעביר מסרים עצביים מפריפריית הגוף אל המוח וההפך, מוקף במספר קרומים (פיה, אראכנואיד ודורה), החלל שמחוץ לקרום הדורה הוא החלל האפידורלי. המרדים משתמש במחט מיוחדת המוחדרת לרוב בקו האמצע של הגוף, בגב התחתון, על מנת להכנס לחלל האפידורלי. מדובר בהחדרה המתבססת על תחושת המרדים למעבר בין הרצועות והרקמות השונות בשילוב שימוש בשיטות למדידת לחץ במדורים השונים (עם הכניסה לחלל האפידורלי ישנה נפילת תנגודת ואפשר להזריק בקלות אויר או נוזל לתוך החלל). לאחר הכניסה לחלל האפידורלי מוזרק מעט חומר הרדמה מקומית, לעיתים בשילוב אדרנלין במינון נמוך (test dose) אל מנת לוודא שאיננו נמצאים בחלל בלתי רצוי (כלי דם או החלל הסבאראכנוידלי) שעלול לגרום לסיבוכים (הזרקה של חומר הרדמה לתוך כלי דם עלול לגרום להשפעות שליליות במערכות שונות בגוף, לעיתים מסכנות חיים. הזרקה לתוך החלל הסבאראכנוידלי עלולה לגרום להרדמה ספינלית במינונים שאינם מתאימים לסוג זה של הרדמה, מה שיכול להתבטא בחסרים מוטורים וסנסורים בלתי רצויים. מעבר לכך כניסה עם המחט האפידוראלית העבה לתוך החלל הסבאראכנוידלי תגרום ברוב המקרים לכאב ראש משמעותי שעלול להמשך ימים ארוכים – post dural puncture headache).
לאחר החדרת המחט למקומה, ומתן test dose האישה נשאלת לגבי קיום של תחושה מתכתית בפה (לשלילת הזרקה לכלי דם) ומוערך במהירות המצב המוטורי והסנסורי בגפיים התחתונות (התפתחות מהירה של חסר מוטורי או סנסורי עלול להעיד על הזרקה סבאראכנוידלית בלתי רצויה). אמצעים נוספים למנוע סיבוכים של הזרקה למקום בלתי רצוי כוללות שאיבות חוזרות דרך הקטטר הפאידורלי ומתן חומר ההרדמה במנות קטנות על מנת לאפשר הערכות חוזרות של מצב האישה.
בשלב הבא מוחדר קטטר פלסטיק דקיק דרך המחט האפידוראלית. קטטר זה ישאר בחלל האפידורלי לצורך המשך מתן חומרי הרדמה מקומית. לרוב, לאחר מתן מנה ראשונית דרך המחט האפידוראלית או הקטטר האפידורלי, מחובר הקטטר למזרק אוטומטי המאפשר מתן המשכי משולב של חומר הרדמה מקומית ארוך טווח בריכוז יחסית נמוך ולעיתים בשילוב עם אופיואיד (למשל פנטניל) . במוסדות מסוימים המזרק האוטומטי כולל מערכת של PCA (patient controlled analgesia) הנותן לאישה אפשרות מתן של מנות נוספות של חומר הרדמה במקרים של הופעת כאב. לעיתים נדרשת תוספת חומר הרדמה הניתנת ע"י מרדים.
חשוב לדעת שישנם מגוון חומרי הרדמה המאפשרים הופעה מהירה או איטית יחסית של שיכוך הכאב. לרוב משתמשים בחומר ארוך טווח (בופיווקאין או רופיווקאין) שפעולם מתחילה כ-10-20 דקות לאחר ביצוע הפרוצדורה.
במצב התקין יתכנו תחושות של חוסר תחושה בגפיים התחתונות, באגן ובבטן, ולעיתים שיתוק חלקי או מלא של הגפיים התחתונות (תלוי בחומר ההרדמה שהוזרק, מינונו ומאפיינים של האישה).
לאחר השגחה ראשונית יש אפשרות לקימה מהמיטה לתקופות קצובות, תלוי במדיניות המוסד הרפואי ולמצב האישה ותגובתה להרדמה.
תופעות לוואי שכיחות לאחר ביצוע הרדמה אפידוראלית
-תחושת קור וצמרמורת (עקב הרחבת כלי דם פריפרים).
-יתכן גרד באזורים שונים בגוף עקב השימוש בחומרים אופיואידים.
-קושי במתן שתן- עקב השפעת חומרי ההרדמה על עצבי שלפוחית השתן ומערכת השתן.
סיבוכים של הרדמה אפידוראלית
-כאב גב לאחר הרדמה אפידוראלית – כאב גב הוא שכיח לאחר לידה. יש מחלוקת בספרות לגבי הקשר בין כאב הגב להרדמה האפידוראלית. ישנם מחקרים המעידים על קשר כזה (18% כאב גב לאחר לידה עם הרדמה אפידוראלית לעומת 12% ללא הרדמה אפידוראלית) ואילו מחקרים משמעותיים אחרים שוללים את הקשר הזה.
-דיקור בלתי רצוי של קרום הדורה- קורה בעד-3% מההרדמות האפידוראליות. בכ-70% מהמקרים יגרום לכאב ראש שלאחר דיקור דורלי. לעיתים הכנסת קטטר אפידורלי לתוך החלל הסבאראכנוידלי (החלל אליו חדרה המחט בטעות) מאפשרת מתן הרדמה ספינלית המשכית (ראה לעיל') ויתכן שאף מורידה את שיעור התפתחות כאב הראש שלאחר דיקור דורלי.
-כאב ראש שלאחר דיקור דורלי (post dural puncture headache)- הינו סיבוך שנגרם מחדירה עמוקה מידי של המחט האפידוראלית כך שקרום הדורה נחדר. כתוצאה מכך נוצר דלף של נוזל חוט השדרה, דבר שיכול לגרום לכאבי ראש קשים המתחילים לרוב שעות לאחר ביצוע ההרדמה ועשויים להמשך ימים ולעיתים יותר. כאב הראש מגביל שכן מוגבר בעמידה ובביצוע פעילות. הטיפול כולל בד"כ מנוחה במיטה, נוזלים, חומרים נוגדי כאבים, לעיתים קפאין, ובהעדר תגובה מהירה ביצוע של טלאי דם (blood patch- הזרקת כמות קטנה של דם החולה לתוך החלל האפידורלי במקום הדיקור הקודם. הדם שנקרש סותם את החור בקרום הדורה ומונע דלף נוסף. לרוב התגובה היא מיידית. שיעור ההצלחה הוא מעל 90% ובהעדר הצלחה נעשית פרוצדורה חוזרת).
-ירידת לחץ דם לאחר ביצוע ההרמה האפידוראלית היא ממצא שכיח, שעלול במקרים קיצוניים לפגום באספקת הדם לעובר ולשינויים בניטור קצב ליבו. על כן מקובל לנטר לחץ הדם במהלך -20 הדקות שלאחר ביצוע הפרוצדורה. כמו כן מקובל להזליף נוזלים תוך ורידית לפני ובמהלך הפרוצדורה. במידה והתפתח תת לחץ דם משמעותי המרדים יטפל באמצעות הסטת גוף האישה לשמאל (הסטת משקל העובר מכלי הדם הגדולים המניעים דם אל הלב וממנו), מתן נוזלים, ומתן חומרים המכווצים את כלי הדם ומעלים את תפוקת הלב באופן המתאים למדדים העולים מניטור האישה.
-הזרקה תוך ווסקולרית (לתוך כלי דם) של כמות גדולה של חומר הרדמה מקומית שתתבטא בהפרעה לבבית כולל הפרעות בקצב הלב ודום לב וכן הפרעות נוירולוגיות כולל פרכוסים. מצב זה הינו מצב מסכן חיים ומחייב את המרדים לנקוט בשורת מהלכים ואמצעים מניעתיים (למשל, יש מרדימים המשתמשים ב- test dose- מנת מבחן של כמות קטנה של חומר הרדמה מקומית עם או בלי אדרנלין מדולל באופן שיאפשר זיהוי של הזרקה תוך ווסקולרית, כמו כן נדרשת בדיקה תכופה של מיקום הקטטר האפידורלי ע"י שאיבה באמצעות מזרק-חזרת דם בקטטר מחייבת התייחסות המרדים משום שעלולה להעיד על מיקום תוך ווסקולרי של הקטטר. מתן חומר ההרדמה נעשה בריכוזים נמוכים ובמנות קטנות ומחולקות, תוך שמירת מרווחי זמן בין המנות, כאמצעי הגנה נוסף כנגד הזרקה תוך ווסקולרית).
-ביצוע ההרדמה במצבי הפרעה קרישתית עלולה לגרום להמאטומה אפידוראלית ולחץ על חוט השדרה עם התבטאות בשיתוק הגפיים התחתונות (מה שיכול לדרוש ניתוח גב דחוף). זהו סיבוך נדיר (1 ל- 150000 בהרדמה אפידוראלית ו-1 ל- 220000 בהרדמה ספינלית). קיום הפרעה במערכת הקרישה או ברמת או תפקוד הטסיות מהווים התוויית נגד לביצוע הרדמה אזורית בשל סיכון זה. בהקשר לרמת הטסיות- הגבול המקובל הוא סביב 80000 טסיות. רמה נמוכה מזו (למעט במקרים יוצאי דופן) שוללת ביצוע הרדמה אזורית. יש למסור למרדים כל מידע על מחלת דמם, דימום בחניכיים בעת צחצוח שיניים, הופעת חבורות על פני העור בחבלות קלות, היסטוריה של דימום יתר בניתוחים וכו'.
-התפשטות חומר ההרדמה מעבר לרצוי תגרום לשיתוק אזורים גבוהים בגוף, דבר העלול לערב את מערכת הלב וכלי הדם וכן את מערכת הנשימה באופן שיחייב תמיכה הנשמתית ותמיכה תרופתית בתפקוד הלב וכלי הדם.
-פגיעה עצבית (יחסית נדירה 0.03-0.1%) נובעת כתוצאה ממגע עם המחט או הקטטר, הזרקת חומר הרדמה לתוך הרקמה העצבית, הצטברות דם סביב מבנים עצביים (נדיר), או זיהום מקומי המערב מבנים עצביים (נדיר). פגיעות אלה אינן שכיחות ולרוב חולפות ספונטנית. יש לציין שמרבית המקרים בהם ישנו חוסר תחושתי או מוטורי בגפיים התחתונות לאחר לידה ווגינלית/קיסרית ניתן לייחס ללחץ על עצבים פריפרים כתוצאה ממנח בתנוחה מסויימת לאורך זמן במהלך לידה/ניתוח, לחץ על מבנים עצביים מכלי ניתוח או לחץ ראש העובר על מבנים עצביים, ולא להרדמה כשלעצמה.
-זיהום של החלל הספינלי/אפידורלי. ביצוע של הרדמה אפידוראלית/ספינלית נעשית בתנאים סטרילים. זיהום באתר ההחדרה או התפשטות לזיהום של קרומי המוח הינם סיבוכים נדירים ביותר.
הרדמה ספינלית
מדובר בהזרקה של חומר הרדמה מקומית, עם או בלי אופיואיד (נרקוטיקה) לתוך החלל הספינלי, שהינו עמוק יותר מהחלל האפידורלי. שלבי הפרוצדורה דומים להרדמה האפידוראלית אך נעשה שימוש במחט דקה יותר, לעיתים ללא הרדמה מקומית. כמו כן מדובר במינונים נמוכים בהשוואה להרדמה אפידוראלית וגם בהשוואה להרדמה ספינלית לצורך ניתוח קיסרי. סוג זה של הרדמה פועל מהר הרבה יותר מההרדמה האפידוראלית ועשוי להתאים לנשים וולדניות שמהלך הלידה שלהן צפוי להיות מהיר. עם זאת, סוג הרדמה זה הוא מוגבל בזמן, שכן במקרה זה בד"כ לא מוחדר קטטר ולא מתאפשר מתן חוזר או המשכי של חומר הרדמה. חסרון נוסף הוא מקרה שבו תדרש האישה לעבור יילוד בניתוח קיסרי, אז תאלץ לעבור הרדמה חוזרת (במקום שימוש בקטטר אפידורלי קיים). סוג זה של הרדמה מתאים גם ללידה מכשירנית לנשים ללא קטטר אפידורלי.
בנוסף לסיבוכים שפורטו בהקשר להרדמה האפידוראלית, בהרדמה ספינלית ישנו סיכון להפרעה שמיעתית שהינה בד"כ קלה וחולפת תוך מספר ימים.
הסיכון לכאב ראש שלאחר דיקור דורלי הוא נמוך יותר בהרדמה ספינלית לעומת מקרה של דיקור דורה בהרדמה אפידוראלית. אמצעים להפחתת הסיכון כוללים שימוש במחטים דקות, בעלות קצה מעוגל.
הרדמה משולבת-אפידורלית-ספינלית
טכניקה זו היא מורכבת יותר, אך מאפשרת להנות משני העולמות- מהירות תחילת ההשפעה ובנוסף יכולת לתת חומר הרדמה נוסף בהמשך. בהרדמה זו מוזרק חומר לחלל הספינלי (כמו בהרדמה ספינלית) ובנוסף משאירים קטטר בחלל האפידורלי למתן המשכי של חומרי הרדמה.
הרדמה איזורית- חסמים עצביים פריפרים

עצבים פריפרים ספציפיים המעבירים את תחושת הכאב מהאיברים הרלוונטים אל מערכת העצבים המרכזית יכולים להחסם באזורים שונים לצורך שיכוך כאב במהלך הלידה. ביצוע החסמים תלוי במיומנות המרדים או הגניקולוג, שלב הלידה והסיבוכים הצפויים. ישנן מספר אופציות-
.Pericervical block - מחט המוחדרת דרך הווגינה מאפשרת הזרקת חומר הרדמה מקומית באזור צוואר הרחם (vaginal fornices). חומר זה חוסם הולכה עצבית בעצבים הקשורים לרחם וצוואר הרחם. חסם זה נקשר עם סיבוכים עובריים ולכן אינו מבוצע לעיתים קרובות.
Paravertebral lumbar sympathetic block- חסם זה נעשה בגב התחתון, לצידי קו האמצע של הגוף (בניגוד להרדמה אפידוראלית/ספינלית). חסם זה יכול להשקל במרים שבהם ישנן התוויות נגד ביצוע חסם אפידורלי/ספינלי. החסם מצריך מיומנות של המרדים. סיכונים כוללים הזרקה שגויה של חומר הרדמה לתוך כלי דם. הרדמה זו מתאימה רק לשלב הראשון של הלידה (ראה לעיל').
Pudendal nerve block - מדובר בעצב המעביר תחושה מאזור הפרינאום, החלק התחתון של הווגינה, חלחולת ודרכי השתן. חסם בעצם זה יסייע בשלב השני של הלידה וכן בלידת מלקחיים ותפירת אפיפיזיוטומיה (חתך מניעתי המתבצע בלידה).
הרדמה לניתוח קיסרי
אזהרה! הסרטון הבא מכיל תמונות מתוך מהלך הניתוח הקיסרי ועלול להתפס כ"קשה לצפיה".
ניתוח קיסרי יכול להעשות בהרדמה כללית או איזורית (ספינלית או אפידורלית).
מחקרים השוואתיים שנעשו מצאו כי שיעור הסיבוכים עולה בהרדמה כללית אל מול הרדמה אזורית ושיעור התמותה גבוה פי 17 בהרדמה כללית. בשל כך ישנה העדפה גורפת לשימוש בהרדמה אזורית (ספינלית או אפידורלית) בניתוחים קיסריים, במידת האפשר.
ניתוח קיסרי יכול להיות דחוף או אלקטיבי (מתוכנן). ניתוח דחוף עלול להדרש במקרים של סכנה לעובר (סבל עוברי המתבטא במוניטור, הפרדות שליה, חבל טבור הכרוך סביב צוואר הילוד, קרע רחמי וכו'). ניתוח אלקטיבי נעשה במגוון התוויות, בינהן ניתוחים קיסריים קודמים, מימדי האישה, מנח העובר, הריון מרובה עוברים וכו'.
ניתוח מתוכנן יעשה לרוב בהרדמה אזורית (בד"כ הרדמה ספינלית שהיא מהירה יותר וחזקה יותר), למעט מקרים בהם ישנן התוויות נגד לביצוע הרדמה איזורית (סרוב האישה להרדמה אזורית, הפרעה קרישתית, תהליך זיהומי במקום החדרת המחט, תהליך תופס מקום תוך גולגולתי או עליה מסיבה אחרת בלחץ התוך גולגולתי) או מחלות רקע של האישה המצריכים ניטור מתקדם ושליטה טובה יותר בפרמטרים ההמודינמים והנשימתיים במהלך ההרדמה. גם במצבים בהם ישנו סיכון מוגבר לדימום במהלך הניתוח (למשל שליה נעוצה או שליית פתח) תועדף הרדמה כללית.
ניתוחים דחופים יכולים אף הם להעשות לעיתים בהרדמה אזורית (ספינלית או אפידורלית. ניתן להשתמש בקטטר האפידורלי שכבר הוכנס לצורך שיכוך כאב בלידה) בתנאי שמצב האם והעובר מאפשרים זאת ואין התוויות נגד לביצוע הרדמה אזורית (סרוב האישה, הפרעת קרישה, אבדן דם ומצב של חסר נוזלים, תהליך תופס מקום תוך גולגולתי או עליה מסיבה אחרת בלחץ התוך גולגולתי).
הרדמה אזורית אורכת זמן (גם הרדמה ספינלית שהיא הרדמה מהירה בהשוואה לאפידורלית) שנאמד בד"כ בכמספר דקות. ישנם מצבים בהולים בהם נדרשת פתיחת בטן מהירה להצלת העובר. מצבים אלה שוללים לעיתים הרדמה אזורית ומחייבים ביצוע הרדמה כללית מהירה. יש לציין שכיום יש נטיה לבצע הרדמה אזורית גם בחלק מהמצבים הללו תוך שימוש בטכניקת חיטוי וביצוע מהיר של ההרדמה הספינלית.
סיבוכי ניתוח קיסרי בהשוואה ללידה ווגינלית לא מסובכת כוללים דימום, זיהום, הפרעה זמנית בתפקוד המעי (אילאוס), אספירציה של תוכן קיבה, הדבקויות בטניות, חסימת מעי, פגיעה בשלפוחית השתן ובשופכנים, ועליה בסיכון לפתח הריון חוץ רחמי, שליית פתח ושליה נעוצה. שכיחות מוות אמהי עולה פי 16 לעומת לידה ווגינלית.
קרא/י על סיבוכי הרדמה כללית וסיבוכי הרדמה איזורית נויראקסיאלית (ספינלית ואפידורלית).
הריון ולידה בסיכון גבוה
הריון ולידה בסיכון גבוה כוללים את מגוון המצבים השמים את האם, העובר או שניהם בסיכון. למצבים אלה יש השלכות משמעותיות על ההרדמה. נדון להלן במצבים השכיחים המהווים הריון/לידה בסיכון גבוה.
-רעלת הריון
הפרעה המופיעה בעד 7% מההריונות, לאחר שבוע 20 להריון, ומאופיינת בבסיסה ביתר לחץ דם והפרשת חלבון בשתן. המחלה מאופיינת בספקטרום רחב של הסתמנויות והתבטאויות שונות, מדרגות קלות ועד לקשות ומסכנות חיים. כחלק מהמצב הרפואי יתכנו שינויים רבים במערכות גוף שונות כגון מיעוט במתן שתן, הפרשת כמויות גדולות של חלבון בשתן, בצקות פריפריות, הפרעות כבדיות, בצקת ריאות, הפרעות בראיה והפרעות מוחיות כולל פרכוסים ודימומים מוחיים, זאת בנוסף לסיכון לעובר. הפרעות אלה מגדירות את ההפרעה כקשה.
רעלת הריון היא מצב הריוני וחולף לאחר תום ההריון.
- מקרים קלים מקבלים טיפול לשליטה בלחץ הדם עד לזמן סביר ליילוד בו מתבצעת לידה ווגינלית או בניתוח קיסרי. עד אז האישה והעובר מנוטרים תכופות.
- במקרים קשים נדרש יילוד, גם לפני המועד, והאישה מקבלת טיפול בסטרואידים לצורך הבשלת ריאות העובר וכן מאוזנת תרופתית מבחינת לחץ הדם. טיפול מונע פרכוסים כולל הזלפת מגנזיום תוך ורידית.
במידה ונידרש ניתוח קיסרי, הרדמה אזורית, בעיקר אפידוראלית, היא מועדפת במידה ואפשרית (העדר הפרעות קרישה או תת נפח נוזלים קשה).
הרדמה כללית שמה את האישה בסיכון בשל נתיב אויר בצקתי ברעלת הריון (יותר מבהריון רגיל), דימום מנתיב האויר העליון עקב הפרעות קרישה, וכן עליות לחץ דם משמעותיות שתתכנה במהלך אינדוקציית ההרדמה וצנרור הקנה (וגם בהתעוררות), באופן שמסכן את האישה בדימום מוחי ובצקת ריאות. הרדמה כללית תדרש בכל זאת במצבים דחופים מאד ובמצבים בהם יש התוויית נגד לביצוע הרדמה אזורית (למשל הפרעת קרישה או תת נפח נוזלים קשה).
במהלך ההרדמה ידרש המרדים לשמור על לחצי דם נאותים (לא גבוהים מידי-המסכנים בדימום מוחי, בצקת ריאות ודימום יתר משדה הניתוח, ולא נמוכים מידי-המסכנים את אספקת הדם לשליה ולעובר) באמצעות התאמת הטיפול בנוזלים ובאמצעים פרמקולוגים (תרופות המשנות את טונוס כלי הדם ותפקוד הלב) וכן באמצעות עומק וסוג ההרדמה. כמו כן המרדים יתן מוצרי דם שונים (כדוריות אדומות, פלסמה, מרכיבי מערכת הקרישה וטסיות) על פי הצורך במקרה של הפרעת קרישה. אמצעי הניטור יגזרו מחומרת מצב האישה והופעת סיבוכים של רעלת הריון כגון דימום מוחי או אי ספיקת לב. אמצעי ניטור של מערכת הלב וכלי הדם עשויים לכלול קטטר עורקי היקפי למדידה המשכית של לחץ הדם, קטטר ורידי מרכזי ולעיתים קטטר בוריד הריאה. קרא/י עוד על אמצעי הניטור במהלך הרדמה.
תרופות הניתנות לאישה במהלך ההריון עשויות להשפיע על ההרדמה ועל המרדים להערך לכך (למשל, מגנזיום, הניתן כטיפול מונע פרכוסים ברעלת הריון, מאריך את משך הפעולה של מרפי שרירים ועלול ליצור תת לחץ דם במהלך הרדמה אזורית או כללית).
כמו כן, על המרדים להמנע מתרופות הרדמה מסוימות העלולות להוביל לעליה בלחץ הדם (למשל קטמין).
-מחלת לב
מחלת לב באישה יולדת (0.2-3% מהיולדות) תתכן בכמה מצבים-
- מחלת לב מולדת (קונגניטלית), ישנם מגוון מומים לבביים מולדים, חלקם עוברים תיקון עוד בינקות/ילדות וחלקם מתגלים בגיל מאוחר יחסית.
- מחלת לב ראומטית (גורם הולך ונעלם במדינות מתפתחות).
- מצבים התפתחותיים נרכשים (למשל יתר לחץ דם ריאתי ראשוני).
- התפתחות הצרות המסתם האורטלי עקב מסתם דו-עלי (פגם מולד במסתם האורטלי הגורם להתפתחות הצרות המסתם בגיל צעיר יחסית),
- peripartum cardiomyopathy– מדובר בהפרעה בתפקוד שריר הלב (קרדיומיופתיה) סביב הלידה מצב המתפתח כתוצאה מההריון והלידה עצמה. ההפרעה יכולה להתפתח החל מהחודש האחרון להריון ועד 5 חודשים לאחר הלידה. גורמי סיכון כוללים גיל מתקדם, הריון מרובה עוברים וגזע שחור.
קרדיומיופתיות מסוגים אחרים (dilated Cardiomyopathy, hypertrophic obstructive cardiomyopath, restrictive cardiomyopathy) הן הפרעות בתפקוד הלב שלאו דווקא קשורות להריון עצמו אך יכולות ללוות את ההריון והלידה, עם הסיכון הכרוך בכך.
- שיפור ביכולות ההפריה החוץ גופית והצלחות בקליטת עובר בגיל מתקדם, הפך את גיל האישה לפקטור תורם בהתפתחות מחלת לב מסתמית או איסכמית (מחלה של כלי הדם הכליליים). נשים שמנות, ובעלות גורמי סיכון לבביים אחרים נוטות יותר לסבול ממחלת לב איסכמית.
הריון ולידה מביאים את הלב לגבול יכולותיו גם בנשים בריאות. שינויים פיזיולוגים משמעותיים ביותר (במהלך ההריון ישנה עליה בנפח הפלזמה בכ-50% והתפתחות אנמיה יחסית, שינויים בטונוס כלי הדם הפריפרים, שינויים בקצב הלב (עליה של 15%) ותפוקת הלב (עליה של 30-50%), שינויים נשימתיים המובילים לשינויים ברמת החומציות ורמת הפחמן הדו חמצני בדם, וכו'. בלידה ישנה עליה נוספת של כ-50% בתפוקת הלב) עלולים לגרום למצב מסוכן בנשים עם הפרעה לבבית (תמותה של 0.4-6.8% סה"כ, תלוי בחומרת המחלה, אך מגיעה ל-50% במצבים לבביים קשים במיוחד כמו יתר לחץ דם ריאתי ראשוני). מתפקידי המרדים להבטיח פרמטרים פיזיולוגים ובחירת סוג וצורת הרדמה שימזערו את הסיכון הלבבי עד כמה שניתן.
נשים אלה צריכות להיות במעקב קפדני במהלך ההריון, הלידה ובתקופה שלאחר הלידה. רוב הנשים הסובלות ממחלת לב שאינן סימפטומטיות במהלך ההריון תעבורנה את הלידה ללא סיבוכים.
כל מחלת לב מתבטאת במאפיינים פיזיולוגים שונים, ומצריכה התערבות שונה בכל הקשור לאופטימיזציה של הפרמטרים הפיזיולוגים. על המרדים לדעת את ההשלכות של המצבים הלבביים השונים, את הפרמטרים הפיזיולוגים אליהם יש לשאוף, ואת ההשלכות השונות של מתן חומרים שונים, כולל חומרי הרדמה וחומרים בעלי השפעה על מערכת הלב וכלי הדם, על מנת להתאים את הטיפול ספציפית למצב האישה.
הטיפול בחולות לב קשות מצריכה מעורבות של צוות מטפל רחב הכולל מרדימים, קרדיולוגים, גניקולוגים, רופאי ילדים (לעיתים גם לעובר יש בעיה לבבית) ואנשי טיפול נמרץ. תכנית הפעולה תירקם לעיתים קרובות לפני הלידה ואף לפני הכניסה להריון ותכלול לעיתים אף התערבות ניתוחית/צינתורית לתיקון הבעיה הלבבית (לעיתים גם במהלך ההריון).
ניטור מאפשר הערכה בזמן אמת של מצב האישה והפרמטרים הפיזיולוגים השונים במערכות הרלוונטיות. אמצעי הניטור, מעבר לניטור הסטנדרטי בהרדמה, יבחרו על פי מצב האישה והפרוצדורה המתוכננת בלידה. במקרים מסויימים יאלץ המרדים להשתמש באמצעי ניטור פולשניים גם במהלך לידה ווגינלית (למשל קטטר עורקי רדיאלי, בשורש כף היד, למדידת לחץ דם המשכית ו/או קטטר ורידי מרכזי ו/או קטטר בעורק הריאה המאפשר מדידת פרמטרים שונים של מערכת הלב וכלי הדם ו/או TEE-אקו לב באמצעות מתמר המוכנס לוושט). קרא/י עוד על כך ב"ניטור מערכת הלב וכלי הדם".
מאחר והשינויים הפיזיולוגים ממשיכים ואף מתעצמים לאחר הלידה, יתכן צורך בהמשך ניטור למשך 24-48 שעות לאחר הלידה, לעיתים במתאר של טיפול נמרץ.
נשים הסובלות ממחלות לב מסוימות צריכות לקבל טיפול אנטיביוטי מונע למניעת אנדוקרדיטיס (זיהום של תיחום הלב הפנימי).
מצבים לבביים מסויימים (הפרעות מסתמיות מסוימות, אי ספיקת לב קשה, מסתם תותב, הפרעות קצב מסוימות) מצריכות טיפול בנוגדי קרישה במהלך ההריון (ההריון יוצר מצב של קרישתיות יתר) על מנת למנוע סיבוכים קרישתיים. נוגדי הקרישה ינתנו פומית (קומדין) או לעיתים בזריקה תת עורית (בד"כ קלקסאן) תוך ניטור תפקודי הקרישה בבדיקות דם חוזרות. טיפול זה מופסק בסמוך למועד הלידה ומחודש לאחריה. טיפולים אלה מחייבים הערכות המרדים בכל הקשור להרדמה אזורית (אפידוראלית או ספינלית) שכן מעלה את הסיכון לדמם אפידורלי. יש לתזמן הכנסה והוצאה של קטטר אפידורלי אל מול הפסקה או חידוש טיפול נוגד קרישה על פי הקווים המנחים המקובלים. לעיתים תדרש בדיקת דם להערכת תפקודי הקרישה ורמת טסיות הדם. קרא/י עוד על ניטור מערכת הקרישה.
חומרים שונים המכווצים את שריר הרחם (אוקסיטוצין, מטרגין, PgF2) ניתנים לעיתים במהלך הלידה. חומרים אלה הם בעלי השפעה משמעותית על מערכת הלב וכלי הדם ויש להשתמש בהם במשורה, תוך ניטור מתאים ובהתאם למצב הרפואי של האישה וחומרתו.
-דימום מיילדותי
דימום מסיבי סביב הלידה קורה ב- 1 מ-1000 לידות ומהווה מצב מסכן חיים המצריך התערבות מהירה של כלל הגורמים המטפלים.
דימום משליית פתח
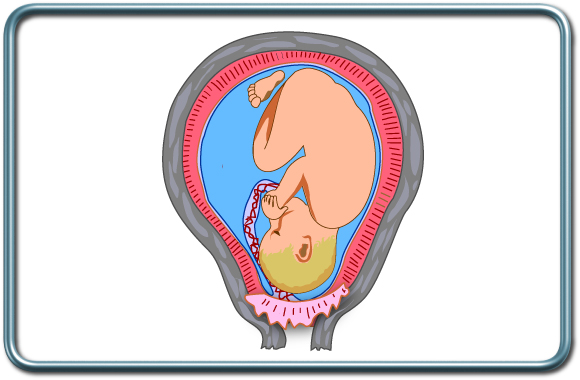
שליית פתח הינו מצב בו השיליה אחוזה מעל פתח צוואר הרחם. שליית פתח מסבכת 0.3-0.5% מההריונות וגורמי סיכון להווצרותה כוללים הפלות קודמות, ניתוחים קיסריים קודמים, גיל אמהי מתקדם, הריונות מרובים, עישון ושימוש בקוקאין. אבחון המצב נעשה באמצעות אולטרא סאונד. מצב זה יכול להסתבך בדימום.
במידה ומדובר בדימום קל והאישה רחוקה מהמועד הטיפול הוא תומך בלבד, תוך מעקב צמוד. במידה ויש דימום אקוטי או התכווצויות האישה מתקבלת ליחידה לסיכון גבוה, תוך הכנת מנות דם וגישה וורידית למתן מוצרי דם במידת הצורך.
באם מדובר בדימום משמעותי או בעובר בשל, נעשה יילוד, בד"כ בניתוח קיסרי.
ההרדמה לניתוח יכולה להיות כללית, ואז בד"כ תלווה בניטור לחץ דם פולשני (קטטר בעורק הרדיאלי) ולעיתים צנתר ורידי מרכזי לצורך ניטור ומתן נוזלים וחומרים שונים.
במידה והאישה יציבה ניתן לבצע את הניתוח בהרדמה אזורית אפידוראלית/ספינלית. גם כאן, על המרדים לייצב את האישה מבחינת הטיפול במוצרי הדם השונים חומרים מונעי דמם ותומכי קרישה, נוזלים, חומרים התומכים בלחץ הדם תוך שימוש מושכל באופציות ההרדמתיות למזעור הנזק לאם ולעובר. קרא/י עוד על האמצעים העומדים לרשות המרדים ב"ארגז הכלים של המרדים".
הפרדות שליה
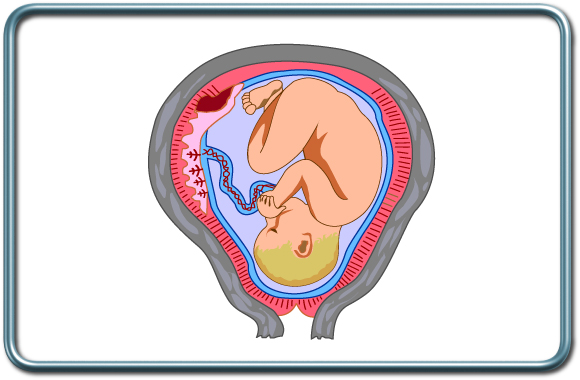
מצב המסבך 1% מההריונות, בד"כ ב- 10 השבועות האחרונים. גורמי סיכון כוללים גיל הריון מתקדם, עישון, שימוש בקוקאין, רעלת הריון, פקיעת מים טרם זמנה, וחבלה. מצב זה מסכן את האם ואת העובר. במידה וקורה בשבועות מוקדמים נעשה מעקב צמוד. במידה וסמוך למועד והמצב קל יחסית- זירוז לידה ווגינלית. באם מצב האם/עובר קשה-יילוד בניתוח קיסרי. השיקולים ההרדמתיים דומים במצב זה למצבי הדמם האחרים.
שליה נעוצה
זהו מצב בו השליה נעוצה בתוך שריר הרחם (ולא ברירית הרחם) באופן שלא מאפשר הפרדות מלאה שלה לאחר הלידה. מצב זה שם את האישה בסיכון לדימום מסיבי ומסכן חיים לאחר הלידה. מצב זה עולה בשכיחותו ככל שנעשו ברחם מניפולציות/ניתוחים רבים יותר. במידה והמצב ידוע מראש (אבחון באולטרא סאונד) נעשה יילוד מבוקר בניתוח, כאשר לעיתים נדרשת כריתת רחם. על מנת לשלוט טוב יותר בדימום מוכנס קטטר עם בלון לעורקי הרחם באמצעות צנתור דרך עורקי המפשעה. ניפוח הבלון יפחית את זרימת הדם לרחם ועל כן את הדימום, כך שתתאפשר השתלטות הכירורג על הדמם.
ההרדמה במצבים אלה היא הרדמה כללית. גם כאן נדרש המרדים לאיזון הנוזלים ומוצרי הדם, גורמי הקרישה, חומרים נוגדי דימום, איזון לחץ הדם ותפקוד הלב, שימור חום הגוף, והמשך ייצוב החולה בהתאוששות או במסגרת טיפול נמרץ לאחר הניתוח. הניטור במהלך הניתוח יכלול מדידת לחץ דם המשכית פולשנית (בעורק הרדיאלי), ולרוב גם קטטר ורידי מרכזי לצורך ניטור, מתן נוזלים וחומרים שונים.
דימום לאחר הלידה
מצב זה מתפתח ב- 1-3% מהלידות ונובע מסיבות רחמיות או לא רחמיות.
- הסיבות הרחמיות הן לרוב הוותרות שארית שליה ברחם או אטוניה של הרחם (העדר התכווצות נאותה של הרחם לאחר הלידה. גורמי סיכון לכך כוללים עובר גדול, הריון מרובה עוברים, היסטוריה של הריונות מרובים וכמות רבה של מי שפיר). סיבות רחמיות נוספות כוללות קרע של הרחם או uterus inversion (קיפול של הרחם).
- סיבות לא רחמיות כוללות קרעים בווגינה, המאטומה בפרינאום והפרעות קרישה של האישה.
במקרה של שארית שליה- במידה והאישה יציבה ניתן לבצע פינוי שאריות השליה בהרדמה אזורית (אפידוראלית או ספינלית).
באישה לא יציבה (לחצי דם נמוכים, קצב לב מהיר, שינוי במצב ההכרה, וכו') או בהתוויית נגד להרדמה אזורית תדרש הרדמה כללית.
הרפיה זמנית של הרחם לביצוע הפרוצדורה מושגת באמצעות חומרי הרדמה נשאפים במינון גבוה (במקרה של הרדמה כללית), או חומרים המרחיבים את שריר הרחם (ניטרוגליצרין) (במקרה של הרדמה אזורית או כללית). ניטור האישה והשימוש במוצרי הדם השונים נעשים על פי השיקול הקליני של המרדים.
-הריון מרובה עוברים
הריונות אלה עולים בשכיחותם עם השיפור בטכנולוגיות שיפור הפריון. הריונות אלה מלווים בסיכון מוגבר לעוברים ולאם וכרוכים בעליית סיכון ללידה מוקדמת, מצג לא תקין של העובר, רעלת הריון, cord prolapsed (קיפול חבל הטבור), צורך בלידה בניתוח, אטוניה של הרחם ודימום לאחר לידה. רבים מהשינויים הפיזיולוגים המתרחשים בהריון קורים ביתר שאת.
אופן היילוד של תאומים תלוי במצג- במידה והעובר הראשון במצג ראש, הוא יכול להוולד ווגינלית. במידה והעובר השני אינו במצג ראש ניתן לבצע היפוך חיצוני, להוציאו במנח זה או לבצע ניתוח קיסרי.
הרדמה אפידוראלית מתאימה במצבים אלה משום שיכולה לשמש במידת הצורך גם להרדמה לניתוח קיסרי (בתוספת חומר הרדמה מתאים).
-גיל אמהי מתקדם

עקב שיפורים טכנולוגים בתחום הפריון ושינויים תרבותיים גיל האם עולה בהתמדה. גיל אמהי מתקדם נקשר עם תחלואה הן של האם והן של העובר. נשים מבוגרות נוטות יותר לסבול ממצבים רפואיים כרונים שאינם מיילדותיים (כגון יתר לחץ דם, סכרת, משקל יתר ואף מחלת לב איסכמית). גיל אמהי מתקדם נקשר גם במצבי חולי מיילדותיים כגון סכרת הריונית, רעלת הריון, הפרדות שליה וצורך בניתוח קיסרי. גיל אמהי מתקדם נקשר גם בסיבוכים של עובריים כולל הריון מרובה עוברים, הפלות, אנומליות מולדות, לידת פג, משקל לידה נמוך, מוות תוך רחמי ומוות של הוולד.
-שמנות חולנית

נשים שמנות מועדות יותר למחלות רקע כגון יתר לחץ דם, סכרת, ורעלת הריון. מבחינת הוולד יש סיכון רב יותר למאקרוזומיה (עובר גדול), shoulder distocia (קושי במעבר חגורת הכתפיים בתעלת הלידה), ואנומליות לבביות. גם הסיכון לצורך בניתוח קיסרי עולה. נתיב האויר של נשים שמנות עלול להיות קשה יותר להשתלטות במידה ויש צורך בהרדמה כללית.
טכניקות הרדמה אזורית המשכיות מועדפות על פני טכניקות הרדמה אזורית של זריקה בודדת משום שמשך הניתוח עשוי להיות ממושך מהרגיל עקב עודף רקמה ושינויים אנטומים.
בתקופה הבתר ניתוחית יש לתת דגש לשליטה בכאב ומניעת הווצרות קרישי דם במערכת הורידית.
-סכרת
סכרת הריונית היא סכרת שמאובחנת לראשונה בהריון. 3-8% מהנשים ההרות תפתחנה סכרת הריונית, ששכיחותה עולה עקב עליה בשכיחות השמנת יתר באוכלוסיה.
סכרת הריונית קשורה בתוצאים שליליים כגון מאקרוזומיה (עובר גדול), מלפורמציות מולדות, היפוגליקמיה של הוולד (רמת גלוקוז נמוכה), צהבת של הוולד, ומוות עוברי תוך רחמי, וכן עליה בסיכון לסכרת ושמנות של הצאצא בהמשך דרכו.
סכרת הריונית מהווה גם סמן להתפתחות סכרת מסוג 2 באם בהמשך.
שליטה הדוקה ברמת הגלוקוז במהלך ההריון מפחיתה את הסיבוכים. הטיפול בסכרת הריונית הוא בזריקות אינסולין. הטיפול ניתן כאשר רמות הגלוקוז בצום עולות על 100 מג' לדצ' כאשר רמות המטרה לגלוקוז הן 70-90 מג' לדצ'.
אין עדות לכך שטכניקה הרדמתית מתאימה יותר לאישה הסובלת מסכרת הריונית ויש להתאים את סוג וצורת ההרדמה למצב החולה, העובר ולסיטואציה.

סיבוכים נוספים בלידה
Umbilical cord prolapse
מדובר במצב בו חבל הטבור נדחק אל תעלת הלידה לפני העובר. העובר לוחץ על חבל הטבור וכך מופרעת אספקת הדם לעובר, מה שמסכן אותו באופן מיידי. מצב זה קורה לעיתים קרובות עם פקיעת המים. בד"כ המצב מזוהה במוניטור העוברי ונדרש ניתוח קיסרי דחוף. עד לביצוע הניתוח האישה מתבקשת לכרוע על ברכיה ומרפקיה (knee-elbow position) או מועברת לתנוחת טרנדלנבורג (הראש נמוך מהגפיים) ואיש צוות דוחק את ראש העובר כדי להחזירו לחלל הבטן ולהפחית את הלחץ על חבל הטבור. שיעור התמותה העוברי מגיע לכ-17%.
Uterine rupture- קרע רחמי
סיבוך נדיר אך מסכן חיים עבור האם והעובר. שכיחות של כ- 0.07%. קרע רחמי מתרחש בד"כ בצלקת בשריר הרחם הנותרת לאחר ניתוח קיסרי או ניתוח רחם אחר בעבר. גורמי סיכון אחרים כוללים הריון מרובה עוברים, שליה נעוצה, שליית פתח, מאקרוזומיה (תינוק גדול), חבלה וקושי בהוצאת השליה לאחר הלידה. ישנן דרגות שונות של קרע כאשר קרע של כל שכבות הרחם מהווה גורם סיכון משמעותי מאד למוות אמהי ועוברי. רוב הקרעים מתרחשים במהלך הלידה אך יתכנו בכל שלב במהלך ההריון. סימני הקרע אינם ספציפים וכוללים כאב בטן, דימום ווגינלי, עליה בקצב הלב ונפילת לחץ דם.
הטיפול במקרים אלה הוא ניתוח קיסרי דחוף. במקרי קרע קשה נדרשת כריתת הרחם. במקרים מסויימים ניתן לתקן את הקרע ולשמר את הרחם. במקרים רבים נדרש עירוי מוצרי דם רבים. המרדים ידאג להחדרת קטטרים ורידיים פריפרים או מרכזיים לצורך מתן מהיר של נוזלים ומוצרי דם. בד"כ יוחדר גם קטטר עורקי פריפרי לניטור המשכי של לחץ הדם ולקיחת בדיקות דם במהלך הניתוח וקטטר שתן לניטור תפוקת השתן.

הרדמה לניתוח לא מיילדותי במהלך ההריון
1-2% מהנשים ההרות עוברות פרוצדורות כירורגיות שאינן קשורות להריון. הפרוצדורות השכיחות כוללות הוצאת ציסטה שחלתית, כריתת תוספתן, ביופסיית שד, וניתוח הקשור לחבלה.
להרדמה כללית המבוצעת בעיקר בטרימסטר הראשון להריון ישנה השפעה שלילית על שיעור ההפלות. לא ברור האם השפעה זו נובעת מעצם ההרדמה או מהמצב שהוביל לצורך בהרדמה (למשל דלקת התוספתן שמצריכה ניתוח לכריתת התוספתן) או ביצוע פרוצדורות או שימוש בחומרים כתוספים נלווים להרדמה ולניתוח (למשל פרוצדורות אבחנתיות, שימוש באנטיביוטיקה, זיהום, מתח נפשי וכו').
בחירת סוג וצורת ההרדמה בניתוחים אלה –מטרתה שימור בטיחות האם, העובר ומניעת הפלה או לידה מוקדמת.
חומרי הרדמה מסויימים (בנזודיאזפינים, גז ההרדמה N2O) נקשרו עם שיעור מוגבר של הפלות ומומים מולדים במחקרים בחיות ועל כן לרוב לא ייעשה בהם שימוש בהרדמה במהלך ההריון, בדגש על השליש הראשון.
שינויים רבים בפיזיולוגיית האם (ראה לעיל') מצריכים התאמת אופן ביצוע ההרדמה, כולל מניעת אספירציה, התאמת צורת ההנשמה, התאמת סוג ומינון תרופות ההרדמה, מניעת שינויים המודינמים ושינויים ברמות החמצן והפחמן הדו חמצני, המשפיעים על אספקת הדם והחמצן לעובר,
מסיבות אלה ניתוחים אלקטיבים (לא דחופים) יש לדחות עד לאחר ההריון עם עדיפות להמתנה עד חזרת הפרמטרים הפיזיולוגים לרמתם התקינה (כ-2-6 שבועות לאחר הלידה).
פרוצדורות שמאפשרות גמישות מסויימת מבחינת תזמונן אך לא מאפשרות דחייתן לאחר ההריון – עדיף שתעשנה בשליש האמצעי-כך מצומצם הן הסיכון לטרטוגניות (פגיעה בתהליך הוצרות האיברים השונים שעיקרו בשליש הראשון) והן הסיכון ללידה מוקדמת (לכך הסיכון מוגבר בשליש השלישי).
ניתוחים דחופים לא ניתן לדחות. לא נמצא יתרון ברור לסוג הרדמה מסויים בתנאי שהפרמטרים המודינמים והנשימתיים נשמרים נאותים. ניתן לשקול הרדמה אזורית שמפחיתה את חשיפת האם והעובר לחומרי הרדמה. יש בהחלט מקום למתן טיפול מונע לאספירציה. בחלקים מההרדמה והפרוצדורה יש לבצע הסטה שמאלה של הרחם (מהשליש השני משקל הרחם לוחץ על כלי הדם הגדולים ופוגע באספקת הדם לרחם ולעובר).
כמינימום, יש לבצע בדיקת מוניטור עוברי לאחר הניתוח. בניתוחים מסויימים יש התוויה לניטור עוברי תוך כדי הניתוח.
הרדמה והנקה
מחקרים רבים מובילים למסקנה כי הנקה היא הדרך המומלצת להזנת התינוק. מעבר לערך התזונתי, חלב אם מקדם את הבריאות הכללית, גדילה והתפתחות תוך צמצום הסיכון לזיהומים (כגון דלקת אוזן תיכונה, דלקות ריאה, דלקות מעיים). יתרונות ארוכי טווח כוללים הפחתת היוצרות סכרת מסוג 2, השמנת יתר בילדות, ואף לויקמיה. להנקה יש גם השפעות מטיבות פסיכולוגיות ופיזיולוגיות על האם.
רוב הנשים נוטלות משככי כאבים בלידה ואחריה, חלק מהנשים יולדות בניתוח קיסרי בהרדמה כללית או אזורית ולאחר מכן ממשיכות ליטול חומרים משככי כאבים. במקרים אחרים נדרשים ניתוח והרדמה מסיבה אחרת במהלך תקופת ההנקה.
האם בטוח להניק לאחר הרדמה?. על פי ההנחה הרווחת תרופות הרדמה עלולות לפגוע בבריאות התינוק משום שמצטברות בחלב האם. תרופות הרדמה, במינונים מתאימים, הן תרופות פוטנטיות מאד בעלות השפעה מדכאת נשימה ואכן עלולות להשפיע לרעה על התינוק. אך האם התרופות הללו מצטברות לרמה משמעותית בחלב האם?.
מה קובע את הצטברות התרופה בחלב?
כמות התרופה בכל מנה ומספר המנות שניתנות לאם, מסיסות התרופה בשומן, קצב הפינוי של התרופה מגוף האם (דרך הכליות והכבד) וכמות החלב המועברת לתינוק בכל הנקה קובעים את המנה הכוללת של תרופה הנצרכת ע"י התינוק היונק.
מתוך התרופה הנצרכת פומית ע"י התינוק (ולא תוך ורידית כפי שניתנה לאם) חלק ניכר מתפרק במערכת העיכול (קיבה, מעי וכבד) ואינו נספג כלל לדמו של התינוק.
ישנה משמעות גם ליכולת התינוק לפנות תרופה שספג. תינוקות קטנים ופגים הם בעלי יכולת הפרשה מוגבלת לעומת תינוקות בוגרים יותר עקב מערכת כליות וכבד לא בשלים ועל כן הם עלולים להיות פגיעים יותר.
רוב תרופות ההרדמה ההיפנוטיות (משרות שינה) ואנלגטיות (משככות כאב) הן מסיסות בשומן. הצטברותן ברקמות ובנוזלים שונים תלויה בתכולת השומן באותה רקמה או נוזל. למשל, הדם הוא יחסית לא שומני ולכן יצטבר בו ריכוז נמוך של תרופה. לעומת זאת המוח מאד שומני ולכן התרופות הללו מסיסות במוח (זהו גם איבר המטרה של תרופות אלה) ויוצרות בו ריכוז גבוה. חלב האם הוא שומני למדי אך במידה פחותה משומניות המוח.
רוב תרופות ההרדמה וגזי ההרדמה מתפנים מהר יחסית מהגוף, אך תרופות מסויימות (למשל ווליום או תרופות נרקוטיות ארוכות טווח או בעלות מטבוליטים ארוכי טווח כדוגמת פטידין) מאופיינות בזמן מחצית חיים ארוך (כלומר קצב הפינוי שלהם מהגוף איטי יחסית). תרופות אלה, בעיקר כשניתנות במנות חוזרות, עלולות להצטבר בגופה של האם, וגם בחלב האם.
לגבי חלק מתרופות ההרדמה אין מידע מחקרי חד משמעי.
לפיכך, ההמלצות לגבי ההתנהלות סביב הרדמה בהקשר ההנקה הן עניין שבמחלוקת.
ההמלצה השמרנית כיום היא שבמקרים אלקטיבים (ניתוח מתוכנן) יש לשאוב ולשמור חלב בקירור לפני ההרדמה. חלב זה יכול לשמש במהלך 24 השעות הראשונות לאחר תום ההרדמה או במהלך התקופה בו חלב האם נחשף לחומרים פוטנציאלית מזיקים (שיכוך כאב לאחר ניתוח).
יש להפטר ("pump and dump") מחלב שנוצר במהלך 24 השעות הראשונות לאחר הרדמה ולחדש את ההנקה לאחר מכן.
תינוקות קטנים מאד או פגים מועדים במיוחד להפסקות נשימה (אפניאה) בתגובה לחשיפה לחומרים נרקוטים (אופיואידים) וסדטיבים.
אולם לאור האמור לעיל' יתכן שבמידה ומדובר בהרדמה קצרה, תוך שימוש בחומרים קצרי טווח ואין שימוש בהמשך בחומרים משככי כאב נרקוטיים או בחומרים סדטיביים ארוכי טווח הרי שניתן לחדש את ההנקה עם חזרת האם להכרה מלאה, תוך מספר שעות לאחר ההרדמה.
נבון יהיה לשקול כל מקרה לגופו על סמך סוג ההרדמה, התרופות ששימשו בה, משכה, המשך מתן מנות נוספות של חומרים משככי כאב נרקוטים לאחר ההרדמה, מאפיינים פיזיולוגים של האם ומידת החשיבות שהיא מקנה להנקה ומאפייני התינוק (גילו, גודלו, היותו פג), תוך התייעצות עם איש מקצוע.