מחלות רקע והרדמה במבוגרים
- פרטים
- נוצר ב 17 יולי 2013
- נכתב על ידי דר' גרג'י יונתן
- כניסות: 279528

מחלות רקע של המטופל משפיעות באופן משמעותי מאד על ההרדמה, ולהפך, ההרדמה משפיעה באופן משמעותי על מחלות שונות. המפגש הטרום ניתוחי מאפשר למרדים להכיר את המטופל ואת מחלות הרקע שלו ולתכנן את ההרדמה בהתאם.
בדפים הבאים יפורטו מגוון מחלות רקע, המחולקות לפי מערכות הגוף, והשלכותיהן על ההרדמה.
מחלות קרדיווסקולריות (לב וכלי דם)
ההשלכות של מחלת לב וכלי דם על ההרדמה הן משמעותיות שכן חומרי ההרדמה כשלעצמם פוגעים בתפקוד הלב, משנים את קצב הלב, ומשנים את טונוס העורקים הפריפרים ובכך עשויים לשנות פרמטרים מהותיים כמו לחץ הדם ותפוקת הלב ולהשפיע על מערכות שונות בגוף. יתרה מכך, תגובת הסטרס הניתוחי ומעברי נוזלים במהלך הניתוח ולאחריו משפיעים מאד על תפקוד המערכת הקרדיווסקולרית. המרדים צריך לקבל תמונה מקיפה על תפקוד המערכת הקרדיווסקולרית על מנת להחליט על אופן החלת המטופל לפני ההרדמה, צורת ההרדמה, אמצעי הניטור במהלך הניתוח, צורת הערת החולה ומתאר האשפוז והטיפול בו לאחר הניתוח.
החברה האמריקאית לקרדיולוגיה הוציאה הנחיות להתערבויות טיפוליות ואבחנתיות טרום ניתוחיות במקרה של חולה לב שמיועד לעבור ניתוח לא לבבי. רוב המרדימים מתבססים על קווים מנחים אלה בהערכת החולה במפגש הטרום ניתוחי. הקווים המנחים לוקחים בחשבון פרמטרים כמו חומרת וסוג מחלת הלב, מידת האקוטיות של המחלה, האם הניתוח המיועד דחוף או לא, האם המטופל מסוגל לבצע פעילות גופנית ובאיזו עוצמה, מהי נרחבות הניתוח המיועד, האם יש גורמי סיכון נוספים להסתמנות לבבית פריאופרטיבית- כל אלה מתאגדים לכדי הערכת הסיכון לסיבוכים קרדיווסקולרים פריאופרטיבים, ומכאן נגזרת ההחלטה האם לבצע בדיקות נוספות לפני הניתוח כגון מבחן מאמץ, מיפוי לב, אקו לב, צנתור לב, והתערבויות טיפוליות כגון הוספת טיפול תרופתי (חוסמי ביתא) או צנתור טיפולי ואף ניתוח מעקפים.
ההחלטות האבחנתיות והטיפוליות לגבי כל מטופל נעשות בכל מקרה לגופו ע"י המרדים והקרדיולוג המטפל.
תוכלו להעריך את מצבכם הלבבי לפי הנחיות החברה האמריקאית לקרדיולוגיה בקישור הבא.
נפרט להלן את המחלות הקרדיווסקולריות השונות והשלכותיהן על ההרדמה.
יתר לחץ דם- Hypertension
- יתר לחץ דם סיסטמי-Systemic Hypertension יתר לחץ דם הינה מחלה כרונית נפוצה בגיל המבוגר. הגורמים לה רבים. חולה עם יתר לחץ דם לא מאוזן הוא בסיכון למחלות לב, שבץ מוחי בשל קריש דם או דימומים מוחיים, מחלות כליה, עיניים ועוד. הפיזיולוגיה של איברים שונים משתנה במצב כרוני של יתר לחץ דם. במצב זה ירידה של לחץ הדם לרמה נורמלית עלולה להוביל להעדר אספקת דם מספקת לאיברים חיוניים כגון המוח. מעבר לכך, לחץ הדם נוטה לעלות במהלך גירויים מכאיבים במהלך הניתוח (אינטובציה, חיתוך רקמות שונות) ותגובה זו עלולה להיות מוגזמת במקרים של יתר לחץ דם לא מאוזן.
המרדים נדרש לשמר את לחץ הדם בגבולות כ-20% מלחץ הדם הכרוני של המטופל על כן חשוב ליידע את המרדים לגבי לחץ הדם הממוצע בשבועות האחרונים. במקרים של לחץ דם קשה מאד (מעל 180 סיסטולי או 110 דיאסטולי) נדרש איזון תרופתי של לחץ הדם לפני ניתוח אלקטיבי אלא אם דחיית הניתוח תיצור פגיעה בלתי מתקבלת על הדעת בבריאות החולה בהיבטי מחלתו הכירורגית.
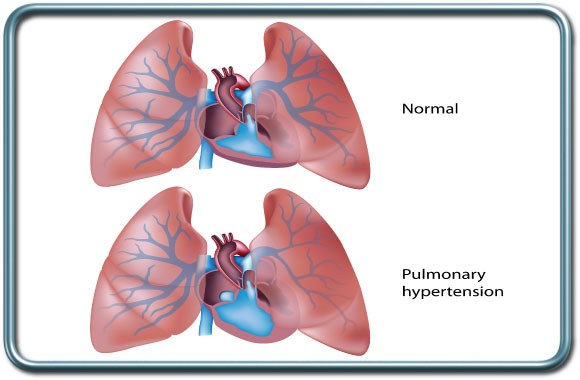
- יתר לחץ דם ריאתי-Pulmonary Hypertension יתר לחץ דם ריאתי הוא מצב שונה מיתר לחץ דם סיסטמי והסיבות לו משתנות מחולה לחולה. הערכה מקיפה של תפקוד הלב, כולל ביצוע אקו לב מחוייבת להערכת הגורמים ליתר לחץ הדם הריאתי, דרגתו והשפעתו על תפקוד חדר ימין של הלב. הטיפול בחולים עם יתר לחץ דם ריאתי קשה עלול להיות מאתגר עבור המרדים. המרדים ישלוט בפרמטרים שונים של ההנשמה (לרמת החמצן והפחמן הדו חמצני בדם יש השפעה על טונוס כלי הדם הראתיים), וישלוט בטונוס כלי הדם הריאתיים על ידי חומרים שונים הניתנים בשאיפה (NO, פרוסטין), או תוך ורידית (למשל מילרינון) על מנת לשלוט בדרגת יתר לחץ הדם הריאתי ולהמנע מקטסטרופה תוך ניתוחית.
מחלת לב איסכמית
- מצב לאחר אוטם חריף של שריר הלב (התקף לב) לאחרונה-Recent Myocardial Infarction- אוטם חריף של שריר הלב בטווח של חודש שם את המטופל בסיכון גבוה לסיבוכים לבביים שכוללים הפרעות בקצב הלב, אי ספיקת לב, אוטם חוזר, קרע של שריר פפילרי (שריר המותח את עלי המסתמים), דלף מסתמי ומוות (בעיקר כשתעוקת החזה ממשיכה או כשיש מבחן מאמץ עדכני חיובי). הארגון האמריקאי לקרדיולוגיה ממליץ להמנע מניתוח אלקטיבי בטווח הזמן הזה אלא אם מדובר בניתוח חירום מסכן חיים. במקרה זה יאלץ המרדים לנקוט בכל הטכניקות ההרדמתיות על מנת למזער את הסיכון (שליטה הדוקה בפרמטרים המודינמים וניטור פולשני תוך כדי ההרדמה והמהלך הפוסטאופרטיבי).
- מצב לאחר אוטם של שריר הלב (התקף לב)-Status Post Myocardial Infarction - אוטם של שריר הלב בעבר (מעל חודש) עדין שם את המטופל בסיכון לאוטם חוזר או לאי ספיקת לב כתוצאה מהפגיעה בשריר הלב. עם זאת, חולה יציב, ללא סימפטומים לבביים, שהוכח שאינו בסיכון לאוטם חוזר על סמך מיפוי לב או אקו לב במאמץ, ותפקוד הלב שלו סביר על סמך סבילותו למאמצים או על סמך בדיקת אקו לב, יכול לעבור ניתוח אלקטיבי תוך מודעות לסיכון מוגבר במידה מסויימת, ותוך נקיטת כל האמצעים על מנת להקטין את הסיכון, קרי טיפול תרופתי מתאים לפני הניתוח (חוסמי ביתא) ואמצעי ניטור מתאימים במהלך הניתוח, על פי החלטת המרדים (לעיתים קרובות ניטור המשכי של לחץ הדם ע"י קטטר עורקי).
יש לציין שישנם חולים שחוו בעברם אוטם שריר הלב מבלי שחשו בתעוקת חזה (silent MI). האוטם יכול להתגלות בהמשך למשל בבדיקת אקג או אקו לב. תופעה זו מאפיינת סכרתיים, חולים הסובלים מנוירופתיה, ושכיחה יותר בנשים.
- תעוקת חזה יציבה-Stable Angina Pectoris - תעוקת חזה יציבה מאופיינת בכאבי חזה בעלי אופי תעוקתי (כאב לוחץ, בקדמת החזה, לעיתים מקרין לזרוע/צוואר/בטן עליונה), המופיעים עקב מאמץ פיזי או התרגשות, וחולפים זמן קצר לאחר הפסקת הפעילות. הכאבים הללו מעידים על חסימה בדרגה גבוהה בכלי הדם הכליליים (כלי הדם המספקים את הלב). עליה בצריכת הדם של הלב כתוצאה מהמאמץ/התרגשות, והעדר עליה מתאימה באספקת הדם ללב, עקב החסימה, יוצרים את הכאב. על אף שמצב זה מעלה את הסיכון ההרדמתי, יציבותה של החסימה מאפשרת ביצוע ההרדמה תוך שימת דגש על התערבויות מניעתיות, טכניקה הרדמתית מתאימה ואמצעי ניטור מתאימים (למשל חוסמי ביתא טרם הניתוח, שמירת קצב לב ולחץ דם תקינים במהלך ההרדמה, נרקוטיקה במינון גבוה).
- תעוקת חזה בלתי יציבה-Unstable Angina Pectoris - תעוקת חזה בלתי יציבה מאופיינת בכאב חזה בעל אופי תעוקתי המופיע במאמצים מינימלים או בלי קשר למאמץ, או הופעה חדשה של כאב חזה תעוקתי, או החמרה של תעוקת חזה יציבה (כלומר הופעתה במאמצים קלים מבעבר). מצב זה אינו יציב ומעלה משמעותית את הסיכון לאוטם חריף פריאופרטיבי של שריר הלב וההתייחסות אליו דומה לזו של אוטם חריף בשריר הלב לאחרונה (ראה לעיל'), כלומר דחיית ניתוח אלקטיבי וביצוע פרוצדורות אבחנתיות או טיפוליות (כגון צנתור לב) בהתאם למצב החולה. יוצא מן הכלל הוא ניתוח חירום מסכן חיים. במקרה זה יאלץ המרדים לנקוט בכל הטכניקות ההרדמתיות על מנת למזער את הסיכון (שליטה הדוקה בפרמטרים המודינמים וניטור פולשני תוך כדי ההרדמה והמהלך הפוסטאופרטיבי).
- סטנטים בעורקים הכליליים- Coronary Stents - אחד הטיפולים באוטם חריף של שריר הלב או הצרות קשה של העורקים הכליליים היא החדרת סטנט (מעין גליל קפיצי מוארך המרחיב את ההצרות בכלי הדם) ע"י צנתור העורקים הכליליים.
חולים שעברו החדרת סטנט מצויים בסיכון מוגבר לארועים קרדיווסקולרים פריאופרטיבים (למשל אוטם בשריר הלב) למשך תקופה לאחר החדרת הסטנט, שמשכה תלוי בסוג הסטנט. במקרה של- Bare metal stent (סטנט ללא ציפוי) תקופת ההמתנה היא כחודש ואילו בשימוש ב- Drug eluting stent (סטנט "מצופה" המפריש תרופה) – נדרשת המתנה של 6-12 חודשים.
מעבר לכך, על המרדים לשקול בשיתוף עם הקרדיולוג והכירורג הפסקה של התרופות נוגדות הטסיות (אספירין-Aspirin ופלוויקס-Plavix לרוב) שניתנות לאחר הכנסת סטנט, אל מול הסיכון להווצרות קריש דם בעורקים הכליליים (אוטם שריר הלב),
ומנגד יש לשקול את הסיכון לדמם במהלך הניתוח והסיכון שבהרדמה אזורית נויראקסיאלית תחת השימוש בתרופות אלה (סיכון להמאטומה אפידורלית).
אי ספיקת לב- Congestive Heart Failure
אי ספיקת לב הינה הפרעה בתפקוד הלב הגורמת להפחתה בתפוקת הלב. הגורמים לאי ספיקת לב הינם רבים וכוללים מחלת לב איסכמית, אוטם קודם, הפרעה מסתמית, הפרעה בקצב הלב וכו'. ישנם סוגים שונים של הפרעות בתפקוד הלב- למשל- הפרעה סיסטולית- הפרעה בהתכווצות שריר הלב, או הפרעה דיאסטולית- הפרעה בהרפייה ומילוי של הלב, הפרעה של הלב הימני- שעשוייה להתבטא בבצקות פריפריות, הגדלה של הכבד וגודש ורידי צווארי, לעומת הפרעה של הלב השמאלי- שיכולה להתבטא בבצקת ריאות והחמרת קוצר נשימה בשכיבה. אי ספיקת לב היא תהליך דינמי שמשתנה עקב השפעות פיזיולוגיות ומצבי חולי שונים- למשל מאמץ, מחלת חום, התרגשות וכו'. מצבים אלה עלולים לגרום להחמרה באי ספיקת הלב ובהסתמנותה. אי ספיקת לב סוערת מהווה התווית נגד לניתוח אלקטיבי ויש לדחות את הניתוח עד לייצוב החולה. גם אי ספיקת לב בעבר מהווה גורם סיכון הרדמתי (ראה הקווים המנחים של החברה האמריקאית לקרדיולוגיה).
המרדים ירצה לעיין בבדיקות עדכניות להערכת תפקוד הלב- כולל אקו לב, וכן ירצה להתרשם מהסבילות של החולה למאמצים שונים.
חולה באי ספיקת לב צריך להגיע לניתוח במצב אופטימלי תוך איזון תרופתי של לחץ הדם, קצב הלב, סטטוס הנוזלים בגוף ותפקוד שריר הלב באמצעים פרמקולוגים- זה נעשה לרוב בשיתוף עם הקרדיולוג המטפל.
חולים אלה מצריכים התייחסות מיוחדת מצד המרדים הן באינדוקציית ההרדמה (שימוש בחומרים עם פגיעה מינימלית בתפקוד הלב, ושמירה על פרמטרים המודינמים מיטביים), הן בשימור ההרדמה והניטור התוך ניתוחי והפוסטאופרטיבי (כולל ניטור לחץ דם פולשני, וכן שימוש באמצעים להערכת תפקוד הלב תוך ניתוחית כגדול TEE או PAC), והן בהקפדה יתרה על הטיפול התוך ניתוחי והפוסטאופרטיבי בנוזלים, על מנת להמנע מהחמרת אי הספיקה.
הפרעה בקצב הלב- Cardiac Arrhythmias
הפרעות קשות בקצב הלב מהוות גורם סיכון הרדמתי משמעותי שכן יכולות להחמיר ולגרום להחמרת ההפרעה בתפקוד הלב במהלך ההרדמה. על פי הנחיות החברה האמריקאית לקרדיולוגיה יש להתייחס להפרעות קצב הלב מהסוגים הבאים כאל בעיות בעלות סיכון גבוה-חסם עלייתי-חדרי מדרגה גבוהה (Mobitz II, Grade III), ברדיקרדיה (קצב לב איטי) סימפטומטית, הפרעת קצב חדרית סימפטומטית, טכיקרדיה חדרית (VT) חדשה, הפרעת קצב עלייתית (למשל פרפור פרוזדורים או רפרוף פרוזדורים) עם קצב חדרי בלתי נשלט (מעל 100 במנוחה). במקרים אלה יש לדחות ניתוח אלקטיבי עד לאיזון וטיפול בהפרעת הקצב. במקרים של ניתוח דחוף, הניתוח יעשה תוך אמצעי ניטור קפדניים וטכניקות הרדמתיות לאופטימיזציה של קצב הלב ותפקוד הלב ולרוב יבקש המרדים נוכחות של מכשיר דהפיברילטור בזמינות מיידית ואף חיבור החולה לדהפיברילטור ע"י מדבקות על החזה והגב.
קוצב לב / דהפיברילטור- Heart Pacemaker/ Implantable Cardioverter Defibrilator
מטופלים בעלי קוצב לב או דהפיברילטור פנימי מחוייבים לעבור בדיקת ותכנות הקוצב במרפאת הקוצבים יום לפני הניתוח או ביום הניתוח, בהתאם לנדרש. מכשור חשמלי רב בחדר הניתוח, ובעיקר מכשור חשמלי המשמש את הכירורג לחיתוך/צריבת רקמה, עלול לפגום באופן הפעולה של הקוצב או להפעיל את הדהפיברילטור (מכת חשמל) באופן שמסכן את המטופל.
הבדיקה במרפאת הקוצבים כוללת לעיתים תכנות הקוצב באופן שיאפשר שימוש במכשור החשמלי במהלך הניתוח ללא הפרעה לקצב הלב של המנותח. במידה ומדובר בדהפיברילטור, הוא לרוב מנותק במהלך הפרוצדורה והחולה מחובר לדהפיברילטור חיצוני באמצעות פדים המודבקים לחזה.
בתום הניתוח מוזמן נציג מרפאת קוצבים, בד"כ לחדר ההתאוששות לצורך החזרת תוכנת הקוצב/דהפיברילטור המקורית או שינוי התוכנה בהתאם לצורך הרפואי.
הפרעה מסתמית-Heart Valve disorder
מסתמי לב פגועים קשות עלולים להוביל להפרעה קשה בתפוקת הלב. היצרות קשה של המסתם האורטלי (Aortic Stenosis) עלולה להסתמן כהתעלפות (סינקופה), כאב בחזה (כאב אנגינוטי), קוצר נשימה (כתוצאה מגודש/בצקת ריאתית) או מוות פתאומי, ונחשבת כמצב הרדמתי מסוכן. ההתייחסות להצרות קשה של המסתם האורטלי או היצרות סימפטומטית של המסתם המיטרלי (Mitral Stenosis) מבחינת הסיכון ההרדמתי היא כאל אוטם חריף בשריר הלב, קרי דחיית ניתוח אלקטיבי עד לייצוב החולה/תיקון ניתוחי או צינתורי של ההפרעה המסתמית.
גם הפרעות מסתמיות אחרות והפרעות מסתמיות קלות יותר הן בעלות השלכות משמעותיות על ההרדמה. כל הפרעה מסתמית מאופיינת בפרמטרים ההמודינמים האופיניים לה ובשאיפה לפרמטרים המודינמים שמשפרים את מצב החולה. המרדים, באמצעות שליטה בקצב הלב, לחץ הדם, סטטוס הנוזלים בגוף, תפקוד שריר הלב, וטונוס כלי הדם הפריפרים והריאתיים, ישאף לכוון לסטטוס ההמודינמי שייטיב עם החולה.
הפרעה מסתמית מחייבת הערכה עדכנית של חומרתה ושל תפקוד שאר מסתמי הלב ושריר הלב- הערכה כזו נעשית באמצעות בדיקת אקו לב לפני הניתוח וכן באמצעות הערכת הסטטוס התפקודי של המטופל.
מחלות לב מולדות-Congenital Heart Disease
ראה/י הרדמה ומחלות רקע בילדים.
מחלות הפריקרד (קרום הלב)
מחלות אלה מסכנות באי יציבות המודינמית עקב הפרעה לתפקוד הלב, ומחייבות בירור.
- פגמים מולדים בפריקרד- העדר פריקרד מלא או חלקי יכול להוביל להסטה או התבלטות (הרניאציה) של הלב, וללחץ על הוורידים הנבובים, עם הסתמנות של אי יציבות המודינמית. מצב זה יכול להצריך תיקון כירורגי (פריקרדיופלסטיה) לפני ניתוח אלקטיבי.
- פריקרדיטיס- Pericarditis - פריקרדיטיס חריפה עלולה להגרם מזיהום וירלי, חיידקי או טפילי, ויכולה להיות ביטוי למחלה סיסטמית או מקומית כגון ממאירות, מחלות קולגן, היפותירוידיזם ואי ספיקת כליות. נוכחות פריקרדיטיס חריפה מצדיקה דחיית ניתוח אלקטיבי. חשוב גם להבדיל בין מצב זה לבין מצבים לבביים אחרים בעלי הסתמנות דומה כגון ארוע לבבי כלילי, או דיסקציה של אבי העורקים.
פריקרדיטיס יכולה להיות "יבשה" או ליצור תפליט פריקרדיאלי המתבטא בלחץ על מדורי הלב עם הסתמנות באי יציבות המודינמית (טמפונדה).
ישנה משמעות לגורם לפריקרדיטיס ולגודל התפליט במידה וישנו.
הטיפול במצב זה כולל, בהתאם לגורם, תרופות אנטידלקתיות (NSAIDS, סטרואידים, כולכיצין) , לעיתים טיפול אנטיביוטי, ובמקרים מסויימים (תפליט גדול, טמפונדה, תפליט מוגלתי וכו') נדרש ניקוז מל עורי או כירורגי של התפליט.
ניתוחים דחופים ידרשו לעיתים הרדמה בנוכחות פריקרדיטיס חריפה עם תפליט פריקרדיאלי. מקרים אלה מצריכים הכנה מוקדמת של החולה ע"י ניקוז התפליט ובמקרים מסויימים ניטור פולשני של תפקוד הלב במהלך ההרדמה. במקרים אלה השריית ההרדמה תהיה תוך שימוש בתרופות עם ההשפעה שלילית המודינמית מצומצמת ככל שניתן (קטמין למשל) והתאמת צורת ההנשמה והטיפול בנוזלים.
- תפליט פריקרדיאלי- Pericardial Effussion - תפליט פריקרדיאלי הינו נוזל המצטבר בין הלב לבין מעטפת הלב- הפריקרד- הגורמים להצטברות הנוזל הם רבים ומגוונים, כולל מצב זיהומי, מחלות קולגן, ממאירות, אי ספיקת כליה, היפותירוידיזם וכו', ויש לעמוד על הסיבה להצטברות הנוזל טרם הניתוח.
התפליט כשלעצמו, כשגדול, הוא בעל השלכות על תפקוד הלב ולכן חובה להעריך לפני ניתוח את כמות הנוזל או שינוי בכמות הנוזל וכן את ההשפעה ההמודינמית על תפקוד הלב באמצעות בדיקת אקו לב. מקרים מסויימים (תפליט גדול, סימני לחץ על מדורי הלב-טמפונדה) מצריכים ניקוז התפליט מל עורית או בניתוח. גודל התפליט וההשפעות ההמודינמיות ישפיעו על החלטה לדחות או לקיים כסדרו ניתוח מתוכנן. תפליט גדול עם לחץ על מדורי הלב (טמפונדה) שולל ביצוע הרדמה כללית (וגם אזורית נויראקסיאלית) לניתוח מתוכנן ונדרש ניקוז של התפליט תחת הרדמה מקומית. מצבים דחופים בהם לא ניתן לבצע ניקוז טרם הפרוצדורה ידרשו לעיתים הרדמה בנוכחות תפליט פריקרדיאלי גדול עם סימני טמפונדה (לחץ על מדורי הלב). במקרים אלה השריית ההרדמה תהיה תוך שימוש בתרופות עם ההשפעה שלילית המודינמית מצומצמת ככל שניתן (קטמין למשל) והתאמת צורת ההנשמה והטיפול בנוזלים. מקרים אלה מצריכים ניטור פולשני של תפקוד הלב במהלך ההרדמה.
- פריקרדיטיס קונסטריקטיבית- Constrictive pericarditis - מצב זה מאופיין בהתקשות הפריקרד (קרום הלב) בשל מצב דלקתי כרוני כך שהתרחבות הלב מופרעת. המחלה יכולה להתבטא באי ספיקת הלב הימני (מתבטאת בבצקות בגפיים, עייפות, תפליטים פלאורלים, הגדלת הכבד, וכו'). האבחנה נעשית על סמך בדיקות כולל אקו לב, CT, MRI, צנתור לב ולעיתים ביופסיה פריקרדיאלית. הטיפול במצב זה הינו פריקרדיוקטומיה (כריתת פריקרד).
הרדמה במצב זה מצריכה שימוש בתרופות הרדמה, נוזלים, ותרופות נוספות, תוך שימור תפקוד הלב. במהלך ההרדמה ידרש ניטור פולשני (כולל קטטר עורקי לניטור המשכי של לחץ הדם, TEE- אקו לב דרך הוושט).
מפרצת של אבי העורקים-Aortic aneurysm
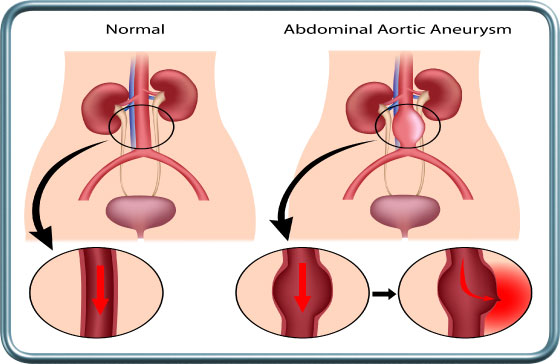
מפרצת של אבי העורקים היא הרחבה לא תקינה של העורק הראשי. הסיכון בהרחבה זו הוא קרע של דופן העורק, דימום מסיבי ומוות. הרחבה של העורק מעבר לדרגה מסויימת מצריכה ניתוח לתיקון המפרצת (תוכלו להרחיב על כך בהרדמה לניתוחי כלי דם ). הרדמה וניתוח בחולה עם מפרצת מחייבת התייחסות המרדים שכן מהלך ההרדמה מאופיין בשינויי לחץ דם שעלולים להעלות את הסיכון לקרע של המפרצת. מתפקידי המרדים לשמור לחצי דם שאינם גבוהים, באמצעים פרמקולוגים ואחרים. מפרצת של אבי העורקים מהווה לעיתים קרובות גם סמן למחלה טרשתית בעורקים אחרים, למשל עורקי הלב או המוח, כך שידרש לעיתים (תלוי בסוג הניתוח ובמאפייני החולה) בירור טרום ניתוחי לגבי תפקוד מערכות אלה. כמו כן, במהלך ההרדמה ידרשו פעולות ואמצעי ניטור שיאפשרו שימור מיטבי של מערכות אלה.
מחלת כלי דם פריפרים- PVD-peripheral vascular disease
מחלה טרשתית של כלי דם פריפרים (למשל של הגפיים התחתונות) מתבטאת בהפרעה לאספקת הדם לגפיים ובכאב/ שינויים תחושתיים/ הפרעות הליכה/ עד כדי נמק של הגפה. מחלה זו מהווה גם סמן למחלה טרשתית מפושטת המערבת מערכות נוספות, כגון הלב, המוח והכליות. על כן יידרש לעיתים (תלוי בסוג הניתוח ובמאפייני החולה) בירור טרום ניתוחי לגבי תפקוד מערכות אלה. כמו כן, במהלך ההרדמה ידרשו פעולות ואמצעי ניטור שיאפשרו שימור מיטבי של מערכות אלה.
פקקת ורידים עמוקים- DVT- Deep vein thrombosis
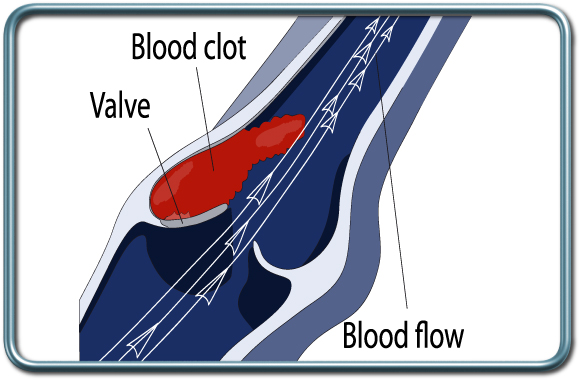
פקקת של הורידים העמוקים היא תופעה מסוכנת של הווצרות קריש דם בורידים העמוקים, בד"כ בגפיים התחתונות. קריש דם זה עלול להנתק ולהסחף עם זרם הדם אל הריאות- תסחיף ריאות (pulmonary embolism), מה שיכול להוביל להפרעה נשימתית והמודינמית קשה עד כדי סיכון למוות.
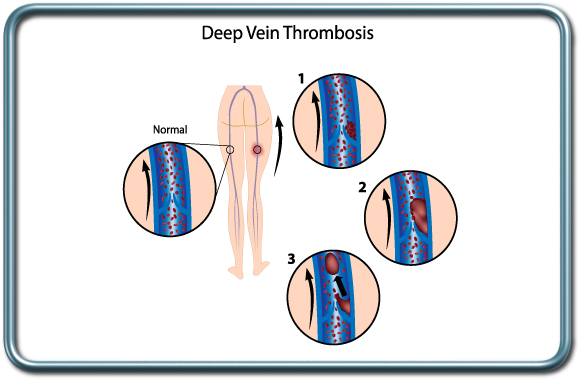
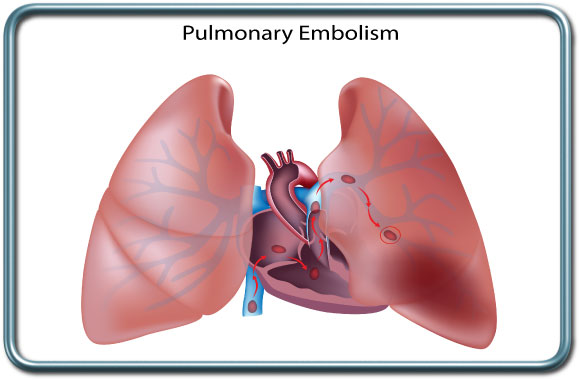
גורמי הסיכון להווצרות פקקת ורידים עמוקים הם רבים וכוללים נטיה מולדת לקרישתיות יתר, מצבים בהם תנועת הגפיים מוגבלת (שיתוק, ריתוק ממושך למיטה), הריון ונטילת גלולות למניעת הריון, עישון, סרטן, פציעה משמעותית, ניתוח ושיקום מניתוח, שמנות, זיהום סיסטמי (ספסיס) ועוד. התקופה סביב הניתוח כרוכה בסיכון לפתח פקקת ורידים עמוקים הן בשל ריתוק ממושך למיטה ותנועת גפיים מוגבלת (אולי בשל כאב), הן בשל הגורם לניתוח. סביב הניתוח יעשה מאמץ למנוע הופעת פקקת ורידים עמוקים ע"י שימוש באמצעים פרמקולוגים ל"דילול הדם" (קלקסן, הפרין), וע"י שימוש בגרביים אלסטיות או גרביים מתנפחות המסייעות בשימור זרימת הדם הורידית בגפיים התחתונות ומניעת קרישי דם. במקרים מסויימים בהם ישנה התוויית נגד לשימוש ב"מדללי דם" וכאשר ישנם גורמי סיכון משמעותיים להווצרות פקקת ורידים מוחדר פילטר לוריד הנבוב התחתון (IVC filter)-מעין מסננת שמונעת סחיפת קריש הדם בגפיים התחתונות אל הריאות. הפילטר מוחדר בגישה מפשעתית.
חולים הנמצאים בסיכון גבוה לפקקת ורידים עמוקים או שכבר סובלים מהתופעה מהווים אתגר מיוחד שכן הטיפול ב"מדללי דם" מעלה את הסיכון לדמם משמעותי במהלך הניתוח ולכן יש לתזמן היטב הפסקה וחידוש תרופות אלה. בהחלטה להמשיך או להפסיק טיפול נוגד קרישה נלקחים בחשבון הסיכון לדמם בניתוח (כלומר נרחבות הניתוח ומשמעות הדימום במידה ויופיע- למשך דימום לאחר ניתוח מוח עלול להיות הרה אסון להבדיל מדימום בניתוח גפה) והסיכון לסיבוכים קרישתיים עם הפסקת הטיפול.
לפי המלצות הקולג' האמריקאי לניתוחי חזה משנת 2012, קומדין המשמש כטיפול ומניעה בפקקת ורידים עמוקים יופסק 5 ימים לפני ניתוח (למעט ניתוח דנטלי או עורי מינורי). חידוש התרופה יעשה בערב יום הניתוח או בבוקר למחרת, בהנחה שאין עדות לדמם. ישנם מקרים שעם הפסקת הטיפול בקומדין יש לתת טיפול חלופי בהפרין או קלקסן (תרופות "מדללות דם" בעלות משך השפעה קצר יותר, מה שמאפשר שליטה טובה יותר בקרישה בהכנה לניתוח). טיפולים חלופיים אלה ניתנים בד"כ בחולים בסיכון גבוה להווצרות קרישי דם. הטיפול החלופי מופסק לפני הניתוח ומחודש לאחריו. תזמון הפסקת הטיפול וחידושו תלויים בסוג הטיפול, הסיכון לדמם לאחר ניתוח ודרגת הסיכון להווצרות קרישי דם.
מחלות ריאה ודרכי אויר
מחלות ריאה משפיעות על צורת ההרדמה ועל הסיכון לסיבוכים נשימתיים תוך ניתוחיים ופוסטאופרטיבים. הערכת החולה עם מחלת ריאה כולל תשאול מקיף לגבי סימפטומים נשימתיים (קוצר נשימה במאמץ, צפצופים, הערכת סבילות למאמץ וכו'), צילום חזה, ולעיתים ביצוע בדיקת תפקודי ריאות. סוג מחלת הריאה היא בעלת השלכות על אופטימיזציה של מצב החולה טרם הניתוח, הטיפול ההרדמתי בניתוח והשיקום הנשימתי לאחר הניתוח.
עישון- Smoking

עישון סיגריות מהווה גורם סיכון הרדמתי משמעותי ומעלה את הסיכון לסיבוכים נשימתיים (למשל דלקת ריאות שלאחר הניתוח) וסיבוכי נתיב אויר (ברונכוספזם, לרינגוספזם- כיווץ רפלקסיבי של מרכיבי דרכי האויר באופן שעלול להקשות על הנשמת החולה).
הפסקת עישון טרם הניתוח היא בעלת משמעויות שונות כאשר הפסקת העישון נעשית בזמנים שונים:
- הפסקת עישון 2-3 חודשים לפחות לפני הניתוח מביאה לשיפור משמעותי בפרמטרים הפיזיולוגים הנשימתיים ומפחיתים את הסיכון הנשימתי סביב הניתוח.
- ניתן להפחית את הסיכון גם עם הפסקת העישון כ-4-6 שבועות לפחות לפני הניתוח.
- הפסקת העישון יום לפני הניתוח עשוייה לשפר את ניצול החמצן בגוף המטופל. העישון כשלעצמו מעלה את רמת carbon monoxide (CO) בדמו של המטופל ובכך פוגם בתהליך ניצול החמצן לצורך ייצור אנרגיה. פינוי CO מהגוף יחסית מהיר ולכן הפסקת עישון משפרת את המצב בהיבט זה.
- מאידך, הפסקת עישון בין יומיים לבין 4-6 שבועות לפני הניתוח עלולה להעלות את כמות ההפרשות ואף להגביר במידת מה את הסיכון הנשימתי סביב הניתוח. אולם בהקשר לממצא זה ישנה מחלוקת בין מחקרים שונים.
מחלת ריאה חסימתית כרונית- COPD-Chronic Obstructive Lung Disease
מחלת ריאה חסימתית כרונית נגרמת לרוב מחשיפה לעישון או מזהמים. מדובר במחלה הפוגעת בדרכי האויר וברקמה האלסטית הריאתית ומתבטאת בכיח רב, קוצר נשימה במאמץ ואף במנוחה, וצפצופים.
מחלה קשה יכולה להשפיע גם על לחץ הדם הריאתי ותפקוד הלב הימני. המצב הריאתי מוחמר בזיהומים של מערכת הנשימה.
הערכת חומרת COPD נעשית באמצעות בדיקת תפקודי ריאות. לעיתים המרדים ידרוש בדיקת גזים עורקיים טרם הניתוח על מנת להעריך את רמת החמצן והפחמן הדו חמצני הבסיסיים בדם (שהם בד"כ חורגים מהנורמה). בתום הניתוח ישאף המרדים לחזור לאותם ערכים ולא לנרמולם.
החולה צריך להגיע לניתוח במצב מיטבי תוך התאמה אופטימלית של תרופות מרחיבות סימפונות, סטרואידים בשאיפה/במתן פומי, ולעיתים אנטיביוטיקה מניעתית ותרופות נוספות, ולעיתים חמצן ביתי ומכשיר BPAP ביתי, לרוב בהכוונת פולמונולוג (רופא ריאות). מקרים קשים מצריכים פיזיותרפיה נשימתית טרם הניתוח ולאחריו.
החולה נדרש להמשיך את הטיפול התרופתי עד ליום הניתוח (כולל יום הניתוח) ולעיתים קרובות יקבל אינהלציה נוספת של מרחיבי סימפונות כשעתיים לפני הניתוח.
במהלך הניתוח ידרש המרדים להשתמש בטכניקה הרדמתית המונעת ככל שניתן את גירוי דרכי האויר ועל כן החמרת המצב הריאתי (למשל שימוש ב- LMA במקום טובוס, ושמירת עומק הרדמה רציף ואקסטובציה במצב שינה עמוקה), ויתאים את אופן ההנשמה לפיזיולוגיה הנשימתית המאפיינת מחלה זו.
פוסטאופרטיבית, ידרש במקרים מסויימים אשפוז ממושך יחסית בהתאוששות או במתאר טיפול נמרץ.
אסתמה-Asthma
אסתמה היא מחלה של דרכי האויר הריאתיות המאופיינת בתגובתיות יתר התקפית לגירויים שונים- כולל גירויים מכנים, חומרים נשאפים, ומחלות זיהומיות של דרכי האויר. הטיפול במחלה נגזר מחומרתה וכולל מרחיבי סימפונות שונים, מייצבי תאי דלקת, סטרואידים, וחומרים נוספים.
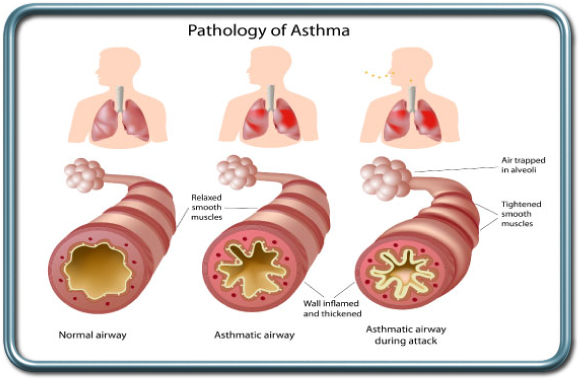
גם פה החולה צריך להגיע לניתוח במצב מיטבי תוך התאמה אופטימלית של התרופות. החולה נדרש להמשיך את הטיפול התרופתי עד ליום הניתוח (כולל יום הניתוח), במקרים קשים יוסף טיפול פומי בסטרואידים לקראת הניתוח ולעיתים קרובות יקבל אינהלציה נוספת של מרחיבי סימפונות כשעתיים לפני הניתוח.
במהלך הניתוח ידרש המרדים להשתמש בטכניקה הרדמתית המונעת ככל שניתן את גירוי דרכי האויר ועל כן החמרת המצב הריאתי (למשל שימוש ב- LMA במקום טובוס, שימור הרדמה עמוקה באופן רציף ואקסטובציה במצב שינה עמוקה), ויתאים את אופן ההנשמה לפיזיולוגיה הנשימתית המאפיינת מחלה זו.
חולים שקיבלו טיפול בסטרואידים במהלך השנה האחרונה למשך יותר מכ-5 ימים יקבלו מנת סטרואידים ע"י המרדים (stress dose) וכנראה גם במהלך הפוסטאופרטיבי (מאחר וישנו דיכוי של ייצור הסטרואידים ע"י הגוף עקב הטיפול בסטרואידים, עד לטווח של שנה).
מחלת ריאה רסטרקטיבית- Restrictive Lung Disease
מחלת ריאה רסטרקטיבית הינה מחלה המפחיתה את הענות (compliance) בית החזה או הריאה ובכך מפחיתה את נפחי הריאה ואת נפח הנשימה. גורמים למחלת ריאה רסטרקטיבית כוללים עקמת של הגב, הפרעה של שרירי הנשימה, שמנות חולנית, הריון, מחלת ריאה אינטרסטיציאלית, בצקת ריאות, ועוד.
כשמדובר במקרה קשה נדרשת הערכה של התפקוד הריאתי באמצעות בדיקת תפקודי ריאות.
במהלך הניתוח ידרש המרדים להשתמש בטכניקות הרדמתיות שלא יחמירו את המצב הריאתי (התאמת צורת ההנשמה כולל קצב ההנשמה, לחצי ההנשמה השאיפתיים והנשיפתיים וכו'), ובמידת הצורך ידאג להמשך ניטור החולה במסגרת טיפול נמרץ לאחר הניתוח.
מחלה זיהומית של דרכי האויר העליונות-URTI-Upper Respiratory Tract Infection

מחלה זיהומית של דרכי האויר העליונות נגרמת לרוב מנגיף (ווירוס) ונקראת בשפה העממית הצטננות/התקררות וכו'. מחלה זו נקשרת עם סיבוכים נשימתיים הרדמתיים במהלך הניתוח ולאחריו כגון לרינגוספזם (סגירה רפלקסיבית של מיתרי הקול והעדר תנועת אויר לריאות), ברונכוספזם (כיווץ של הסימפונות והפרעה בחילוף הגזים הריאתי), תמט ריאתי, דלקת ריאות פוסטאופרטיבית, ובעיות נשימתיות אחרות. עקב כך, מקובל לדחות ניתוח אלקטיבי כ-6 שבועות לאחר חלוף סימפטומי המחלה (זאת משום שתגובתיות היתר של דרכי האויר נותרת מספר שבועות לאחר חלוף המחלה).
ילדים סובלים לעיתים תכופות מזיהומי דרכי האויר העליונות, והסיבוכים הנשימתיים בולטים דווקא בקבוצת גיל זו. עם זאת ישנם מצבים שבהם תדירות הזיהומים כה גבוהה שישנה סבירות גבוהה להתקל בזיהום נוסף בתאריך הדחוי. במקרים כאלה, ובמידה והזיהום קל (ללא חום, הילד אינו אפטי, הנזלת שקופה, אין סימני דלקת ריאות) יש מקום לשקול לעיתים ביצוע הרדמה גם במצב מחלה תוך נסיון למזער את הסיכון (למשל הנשמה באמצעות מסכה או LMA במקום טובוס המגרה את קנה הנשימה).
דלקת ריאות
דלקת ריאות מהווה גורם סיכון לסיבוכים נשימתיים בתר הרדמתיים הכוללים החמרה של דלקת הריאות, תגובתיות יתר של דרכי האויר (ברונכוספזם, לרינגוספזם), ואף אי ספיקה נשימתית המצריכה הנשמה ממושכת. מידת הסיכון תלויה בדרגת המחלה, מחלות רקע נוספות של החולה, סוג הניתוח, היקפו, ומיקום החתך, ואופן ההרדמה. העליה בשיעור הסיבוכים נמשך במהלך המחלה ומספר שבועות לאחריה ועל כן יש עדיפות לדחות ניתוחים אלקטיבים (קבועים מראש) עד לחלוף מספיק זמן מתום המחלה. מקרים אחרים (ניתוחים דחופים למשל) ייעשו תחת בחירת צורת הרדמה בעלת השלכות מצומצמות ככל שניתן על התפקוד הריאתי הבתר ניתוחי- למשל הרדמה אזורית או משולבת.
השיקולים לגבי ביצוע הרדמה כללית כשברקע דלקת ריאות חריפה צריכים להביא בחשבון את דחיפות הניתוח (למשל ניתוח להסרת גידול יקבל התייחסות שונה לעומת ניתוח אלקטיבי לחלוטין כגון ניתוח שחזור רצועות בברך).
דום נשימה בשינה-OSA-Obstructive Sleep Apnea
דום נשימה בשינה הינה מחלה המאופיינת בחסימת נתיב האויר העליון בד"כ ע"י צניחת בסיס הלשון, באופן מלא (גורם לאפנאיה-עצירת זרימת אויר מוחלטת אל מול המשך מאמצים של שרירי הנשימה) או באופן חלקי (גורם להיפופניאה- הפרעה לזרימת האויר). כתוצאה מהחסימה רוויון החמצן בדם יורד וישנה עליה בריכוז הפחמן הדו חמצני בדם. שינויים אלה גורמים כעבור זמן מה ליקיצה עם פתיחה מחודשת של נתיב האויר וחידוש האווורור הריאתי. לשינויים אלה ישנה השפעה מרחיקת לכת לאורך השנים- עליה בלחץ הדם הריאתי והפרעה בתפקוד חדר הלב הימני. שכיחות התופעה מסתכמת בכ-10% בקרב נשים ו-25% בקרב גברים. גורמי סיכון כוללים שמנות, צוואר עבה וקצר, הגדלת שקדים, והפרעה אנטומית במבנה נתיב האויר.
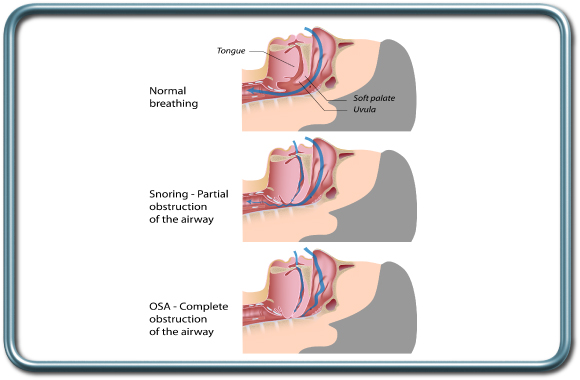
החולים מראים סימנים של עייפות במשך היום עקב היקיצות המרובות במהלך הלילה. השינה מאופיינת בנחירות קולניות. אבחון המחלה נעשה במעבדת שינה. והטיפול כולל ירידה במשקל ושימוש במכשיר CPAP ביתי שמפעיל לחץ אויר חיובי על נתיב האויר ועוזר לשמור אותו פתוח.
משמעות המחלה עבור המרדים היא רבה- הן בהיבט השליטה בנתיב האויר (חולים אלה הם לעיתים קרובות בעלי נתיב אויר קשה וקשים להנשמה ולאינטובציה) והן בהיבט צורת ההרדמה ושליטה על יתר לחץ דם ריאתי ותפקוד חדר ימין. חולים אלה גם רגישים יותר לתרופות הרדמה בכלל ולתרופות נרקוטיות בפרט בהיבט של חסימת נתיב האויר ועל כן נדרשת תשומת לב יתרה לגישה מולטי-מודאלית לשליטה בכאב והמנעות ככל שניתן מחומרים נרקוטים.
החולים מתבקשים להצטייד במכשיר ה-CPAP הביתי לצורך טיפול במהלך התקופה הפוסטאופרטיבית (בעיקר בהתאוששות).
האשפוז בהתאוששות של חולים אלה הוא בד"כ ממושך יותר ולעיתים קרובות נדרש אשפוז גם לניתוחים שאחרת היו נעשים במסגרת אשפוז יום (ללא אשפוז), בדגש על מקרים של ניתוחים מורכבים, גיל 3> שנים, וחומרת המחלה ונוכחות מחלות רקע אחרות.
הניטור בהתאוששות הוא בדגש על שמירת פוטנטיות דרכי האויר ורוויון החמצן.
מחלות נוירולוגיות
מחלות מערכת העצבים המרכזית
מצב לאחר ארוע מוחי (TIA/CVA- Transient Ischemic Attack/Cerebrovascular Accident)
ארוע מוחי נחלק לשתי קבוצות עיקריות- ארוע מוחי המורגי (דימומי) וארוע מוחי איסכמי (שנגרם מקריש דם או מתסחיף, בד"כ של קריש דם ממקור לבבי או מעורקי התרדמה).
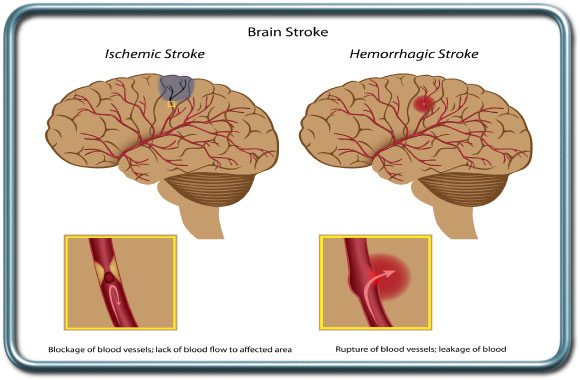
ארוע מוחי חריף יוצר שינויים בתגובתיות כלי הדם המוחיים לשינויים בלחץ הדם ושינויים ברמת הפחמן הדו חמצני תוך סיכון להגדלת האיזור הפגוע ולשבץ נוסף. רוב המרדימים ידחו ניתוח אלקטיבי למשך לפחות שבועיים, ובד"כ למשך מספר חודשים לאחר ארוע מוחי חריף. ההחלטה צריכה להיות משותפת בין המרדים, הכירורג והנוירולוג המטפל.
ארוע מוחי מצריך בירור שכולל לפחות אקו דופלר של עורקי התרדמה. הצרות טרשתית של 70% ומעלה מצריכה בד"כ תיקון כירורגי של העורק (CEA- Carotid endarterectomy) ויש לשקול ביצוע הפרוצדורה הזו לפני הניתוח האלקטיבי.
ארוע מוחי בעבר הוא בעל השלכות הרדמתיות משמעותיות משום שיוצר סיכון לארוע מוחי נוסף במהלך ההרדמה וכן מהווה גורם סיכון לסיבוכים אחרים- קרדיווסקולרים ונשימתיים. הסיכון לארוע מוחי פוסטאופרטיבי גבוה יותר בניתוחים קרדיווסקולרים.
-במידה ומדובר היה בארוע מוחי דימומי, שלעיתים קרובות נגרם מלחץ דם גבוה, יש צורך להמנע מעליות בלתי נשלטות בלחץ הדם במהלך ההרדמה (עליות כאלה הן שכיחות במהלך אינדוקציית ההרדמה והאינטובציה, במהלך גירויים מכאיבים בניתוח ובהתעוררות). המרדים ישלוט בלחץ הדם באמצעים פרמקולוגים החוסמים את תגובת הכאב ובאמצעים המשנים את תפקוד הלב וכלי הדם.
-ארוע מוחי איסכמי מאופיין לעיתים קרובות בהצרות העורקים המספקים את המוח ועל כן דווקא תת לחץ דם במהלך ההרדמה (שיכול להגרם למשל מחסר נוזלים, מעומק הרדמה מוגזם בחלקים מסויימים של הניתוח וכו') יכול לסכן בארוע מוחי חוזר. המרדים ישתמש באמצעים שייצבו את לחץ הדם של החולה סביב הרמה שלפני ההרדמה (באמצעות מתן נוזלים וחומרים שמכווצים את כלי הדם או משפרים את תפקוד הלב).
עניין אחר במקרה של ארוע מוחי איסכמי הוא הפסקת התרופות "מדללות הדם" לפני ניתוחים. הפסקת נטילת התרופות הללו נעשית על מנת למנוע דימום יתר במהלך הניתוח. אולם בחולים אלה יש לשקול הפסקת התרופה בכובד ראש שכן זו עלולה להוביל להווצרות קריש דם מוחי וארוע מוחי חוזר. במקרים מסוימים הניתוח נעשה תחת הטיפול התרופתי "מדלל הדם" על מנת למנוע שבץ מוחי. במקרה זה על המרדים להערך לדימום יתר במהלך הניתוח (הכנת מוצרי דם מתאימים ואמצעים שונים למתן מוצרי דם). סוג הניתוח המיועד הוא גורם חשוב בהחלטה על המשך או הפסקה של הטיפול "מדלל הדם" (למשל ניתוח מוח מחייב הפסקה שכן כל דימום במהלך ולאחר הניתוח שם את המטופל בסיכון משמעותי, לעומת זאת ניתוח אורטופדי פחות מסוכן מבחינת השפעת הדימום על איברים חיוניים ולרוב מאפשר המשך הטיפול "מדלל הדם").
אלמנט חשוב נוסף הוא המנעות ממניפולציית יתר של הצוואר שכן עורקי התרדמה בחולים שסבלו בעברם משבץ מוחי איסכמי הם לעיתים קרובות זרועים ברובד טרשתי ומניפולציה שלהם עלולה להוביל לנתק של מרכיב טרשתי או של קריש דם שיסחף אל המוח ויוביל לשבץ מוחי.
על המרדים להעריך את מצבו הנוירולוגי הבסיסי של המטופל לפני ההרדמה על מנת לזהות בהקדם כל שינוי במצב הנוירולוגי בהמשך.
הערכה קרדיווסקולרית מקיפה נדרשת גם כן משום שרובד טרשתי בעורקי התרדמה מהווה סמן להתהוות רובד טרשתי גם בעורקי הלב.
פרכוסים (Seizures, Epilepsy)
חולי אפילפסיה מצויים בסיכון מוגבר לסיבוכים פוסטאופרטיבי כאשר שבץ מוחי הוא השכיח בינהם.
פרכוס בתקופה הפריאופרטיבית יתכן ממספר סיבות כולל מספר תרופות הרדמה או ההרדמה כשלעצמה, הפרעות מטבוליות המתפתחות פריאופרטיבית, הפסקת שימוש בתרופות מסויימות (למשל תרופות נוגדות פרכוסים או תרופות מקבוצת הבנזודיאזפינים נוגדי החרדה) או באלכוהול (בקרב אלכוהוליסטים) בתקופה הפריאופרטיבית וכן ניתוח תוך מוחי.
חומרי הרדמה מסויימים עלולים ליצור פרכוס (למשל קטמין או מתוהקסיטל) ואילו אחרים מגנים מפרכוס (למשל פרופופול או תיופנטל). המרדים צריך לבחור את חומרי ההרדמה המתאימים. מצד שני, תרופות נוגדות פרכוסים מסויימות עלולות להשפיע על פעילות תרופות הרדמה מרפות שרירים ועל המרדים לקחת זאת בחשבון (למשל-פניטואין וקרבמזפין יוצרים תנגודת לחומרים מרפי שרירים מסוג נונדהפולריזינג).כמו כן, סיבוכים של הרדמה אזורית כגון הזרקה שגויה של חומר הרדמה מקומית לתוך כלי דם או הרדמה אזורית בסמוך למבנים עצביים מוחיים (כגון חסמים עצביים עיניים) עלולים להצית פרכוס.
השכיחות של פרכוס כתוצאה מהרדמה בחולי אפילפסיה היא כ-2%.
הפרעות ברמת האלקטרוליטים בדם, המתפתחת בהקשר לניתוחים שונים (למשל היפונתרמיה בניתוח כריתת פרוסטטה דרך השופכה, או היפוקלצמיה בכריתת בלוטת פאראתירואיד) עלולות להוביל לפרכוס. זיהום קשה (ספסיס) עלול גם הוא להוביל לפרכוס וכך גם התפתחות פריאופרטיבית של תפקוד איברים שונים, למשל הכליה. תסמונת החום הממאיר יכולה גם היא להתבטא בפרכוס.
פרכוס כתוצאה מניתוח מוח הוא שכיח ותלוי באזור הניתוח (שכיח יותר בניתוח באזור קליפת המוח המוטורית), נרחבותו ומידת הסטת רקמת המוח התקינה במטרה להגיע לאזור המיועד (רטרקציה). בניתוח נרחב שיעור הפרכוסים עלול להגיע לכ-25%. במקרה של גידול-סוג הגידול משפיע על שכיחות הפרכוסים.
חולי אפילפסיה מחויבים להמשיך את הטיפול האנטי-פרכוסי הקבוע עד ליום הניתוח (כולל יום הניתוח) ובד"כ הטיפול יושב מהר ככל שניתן לאחר הניתוח (במידה ולא ניתן לצרוך תרופות פומית לאחר הניתוח יש צורך במתן תרופה חלופית בהתייעצות עם נוירולוג). במהלך פרוצדורות תוך מוחיות ניתן בד"כ טיפול מונע פרכוסים.
פרקינסון (Parkinson's disease)
ההסתמנויות השכיחות של מחלת פרקינסון הינן רעד במנוחה, קשיון שרירים ריגידי (Cogwheel rigidity), האטה בתנועתיות, והפרעה ברפלקסים התנוחתיים. בנוסף לכך יש בד"כ הפרעה בתפקוד מערכת העצבים האוטונומית שמתבטאת בתת לחץ דם תנוחתי (בקימה מהמיטה למשל), הפרעה בשליטה בטמפרטורת הגוף, ריור יתר, הפרעה בריקון שלפוחית השתן ועוד. הפרעות בליעה הן שכיחות, מה ששם את החולים הללו בסיכון לאספירציה ודלקת ריאות. סימנים של שטיון ודכאון הם שכיחים.
סיבוכים פוסטאופרטיבים נשימתיים הם שכיחים יותר עקב קשיון שרירי הנשימה, הפרעה בקואורדינציה של שרירי נתיב האויר העליון שעלולים לתרום לחסימתו, בשילוב הסיכון לאספירציה ועקמת הגב שהינם שכיחים יותר בחולים אלה. שינוע מוקדם ופיזיותרפיה נשימתית בהתאוששות עשויים להועיל.
כל התרופות האנטי-פרקינסוניות צריכות להמשיך להלקח עד ליום הניתוח (כולל יום הניתוח) ויש לחזור מהר ככל הניתן למרשם הקבוע של המטופל ומאחר זמן פעולתן קצר. במידה ולא ניתן לצרוך תרופות פומיות לאחר הניתוח יש להשתמש בתרופות אלטרנטיביות במתן תוך ורידי (בד"כ בהתייעצות עם נוירולוג). תרופות אנטיפקרינסוניות קבועות מסויימות (למשל חוסמי MAO) עלולות ליצור תגובה המודינמית לא רצויה במתן של תרופות הרדמה מסוימות. המרדים צריך להיות מיודע ולשנות בהתאם את צורת ההרדמה.
שימוש בתרופות נפוצות מסוימות פריאופרטיבית עלול להחמיר את הסתמנות מחלת פרקינסון (למשל תרופה נוגדת ההקאה-פרמין-Metoclopramide), ויש להמנע מהן. חולי פרקינסון מועדים גם לבלבול וחזיונות שווא פוסטאופרטיבים ועל המרדים למעט ככל הניתן בשימוש בתרופות התורמות למצבים הללו (למשל אטרופין ותרופות מקבוצת הבנזודיאזפינים).
שטיון (דמנציה- Dementia), אלצהיימר ( Alzheimer's disease)
מחלת אלצהיימר עולה בשכיחותה בגיל המתקדם ומגיעה לכ-30% בגיל 85.
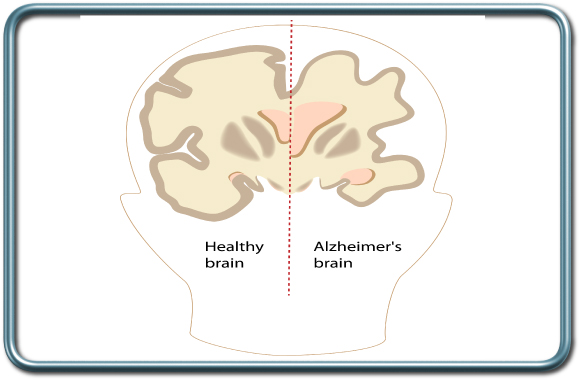
ההשלכות ההרדמתיות של מחלת אלצהיימר קשורות בעיקר בשיתוף פעולה לקוי, מחלות נלוות והופעת בלבול ואגיטציה פוסטאופרטיבית. על מנת למנוע בלבול ואגיטציה פוסטאופרטיבית המרדים ישתמש בתרופות בעלות טווח פעולה קצר וימנע משימוש בתרופות המגבירות את התופעה (למשל אטרופין, בנזודיאזפינים). סדציה פרהאופרטיבית בד"כ אינה נדרשת.
חולים הנוטלים תרופות לטיפול באלצהיימר כגון תרופות מקבוצת כולינאסטרז אינהיביטורים יכולים להדגים זמן פעולה ממושך של מרפה השרירים סוקסיניל כולין.
טרשת נפוצה (Multiple sclerosis)
טרשת נפוצה היא מחלה אוטואימונית שנגרמת מדהמייליניזציה (הרס מעטפת המיילין של עצבים) של מוקדים במערכת העצבים המרכזית (מוח וחוט השדרה).
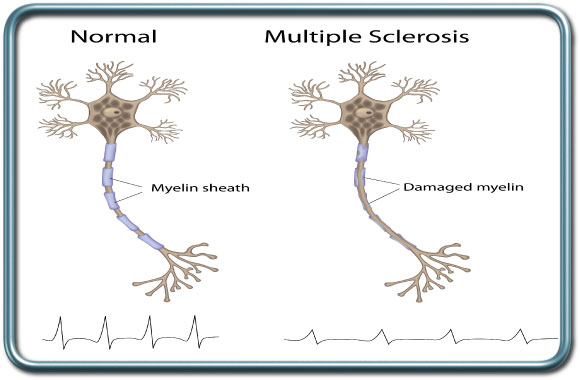
ההסתמנות תלויה במיקום המוקדים הדלקתיים של המחלה, אך כל תפקוד של מערכת העצבים המרכזית יכול להפגע. הטיפול במחלה כולל סטרואידים בהתקפים חריפים, וכן אינטרפרון, Glatiramer (קופקסון), Mitoxantroneתרופות סימפטומטיות (בנזודיאזפינים ובקלופן) ותרופות חדשות נוספות.
יש לתעד טרם ההרדמה את אופי המחלה, פקטורים המחמירים אותה ואת החסרים הנוירולוגים המפורטים על מנת שניתן יהיה לאבחן במדויק הסתמנויות חדשות.
ההשפעה של הרדמה על טרשת נפוצה היא במחלוקת. מספר דיווחים תארו החמרה בעקבות הרדמה כללית או אזורית ואילו דיווחים אחרים הראו שאין השפעה.
פקטורים אחרים, ללא קשר להרדמה, הקיימים פריאופרטיבית עלולים לתרום להחמרה כגון זיהום, מתח רגשי, וחום גבוה.
הרדמה ספינלית נקשרה עם החמרה של המחלה. ההסבר לכך לא ברור אך יתכן שהעצבים הפגועים מהמחלה הם רגישים יותר להשפעות חומרי הרדמה מקומית שעלולות להיות נוירוטוקסיות.
שינויים של המערכת האוטונומית עלולים לגרום לאי יציבות המודינמית ולהצריך התערבות מצד המרדים.
במידה ומעורבים במחלה חולשת שרירי הנשימה או שרירי נתיב האויר עלולים להצריך מתן חמצן או הנשמה מכנית לאחר הניתוח.
תרופות המשמשות בטיפול בטרשת נפוצה עלולות להיות בעלות השלכות על ההרדמה (למשל בקלופן מגביר את השפעת חומרים מרפי שרירים).
שיתוק מוחין (Cerebral Palsy- CP)

ספקטרום של הפרעות נוירולוגיות מוטוריות שיכולות להיות מלוות בהפרעות פרכוסיות או הפרעות קוגניטיביות. הגורם לשיתוק מוחין הינו נזק מוחי במהלך ההריון או לאחר הלידה. יש טווח רחב של סימפטומים החל בספסטיות (קשיון) שרירית והפרעה בתנועה, שינויים בצורת הגפיים (דהפורמציות), עיכוב התפתחותי והפרעות קוגניטיביות. הילדים הללו סובלים לעיתים קרובות בהפרעות בבליעה והזנה, רפלוקס גסטרו-אסופגיאלי ואספירציות ולכן עלולים להיות בתת תזונה. הפרוצדורות הכירורגיות הרלוונטיות במקרים הללו כוללות ניתוחים כירורגים לתיקון דהפורמציות של גפיים, ניתוח לתיקון רפלוקס גסטרו-אסופגיאלי, פרוצדורות דנטליות וגסטרוסטומיה להזנה.
התקשורת עם הילדים יכולה להיות בעייתית והם עלולים להיות מפוחדים בשל נסיונות עבר קשים. הכנסת קטטר ורידי פריפרי עלולה להיות קשה בילדים הללו. סיכון לאספירציה מצריך ביצוע הרדמה ואבטוח נתיב האויר באופן שיפחית את הסיכון. השכבת החולים צריכה להיות זהירה עם דגש על ריפוד נקודות לחץ בדפורמציות הגפיים. הסיכון להיפותרמיה (תת חום גוף) מוגבר בחולים הללו מאחר ומרכז וויסות החום שלהם מופרע ויש לנקוט באמצעי חימום.
אספירציות ודלקות ריאה קודמות בנוסף לדחף נשימתי מופחת והפרעה במנגנון השיעול עלולים ליצור מצב של אי ספיקה נשימתית, להקשות על הגמילה מהנשמה לאחר הניתוח ולהצריך המשך תמיכה נשימתית במהלך ההתאוששות.
הערכת רמת הכאב קשה בחולים הללו ויש צורך בהכוונת ההורים להתאמת הטיפול נוגד הכאב.
מחלות חוט השדרה
ALS- Amyotrophic Lateral Sclerosis
מחלה זו זורעת הרס במסלולים מוטורים בחוט השדרה וגזע המוח. ברוב המקרים מוות הוא צפוי תוך 3-5 שנים מזמן האבחנה. כל שריר בגוף יכול להיות מעורב כולל שרירי הנשימה, השרירים השולטים על נתיב האויר ומנגנון הבליעה. תתכן הפרעה במערכת העצבים האוטונומית שיוצרת אי יציבות של הפרמטרים ההמודינמים.
החולים הללו רגישים מאד למרפי שרירים נונדהפולריזינג. מצד שני, הם יכולים להיות פגיעים למרפה השרירים סוקסיניל כולין שעלול ליצור פירוק שריר ועליה מסוכנת ברמת האשלגן בדם.
הפרעה של שרירי הלוע ובית הקול יוצרים סיכון לאספירציה שצריך להלקח בחשבון בזמן האינדוקציה וההתעוררות.
ההפרעה האוטונומית יוצרת אי יציבות המודינמית שעלולה להצריך התערבות המרדים לשליטה בלחץ הדם וקצב הלב.
מחלות עצבים פריפרים (Neuropathy)
סינדרום גווילאן בארה – Guillain Barre Syndrome
נוירופתיה דלקתית חריפה אוטואימונית הנגרמת לאחר זיהום נגיפי או חיידקי (בד"כ של מערכת הנשימה או העיכול) בשל הווצרות נוגדנים כנגד מעטפת המיילין של עצבים. ההסתמנות האופיינית הינה שיתוק של גפיים תחתונות והתקדמות השיתוק כלפי מעלה תוך שבוע עד שבועיים לכדי מעורבות שרירי הנשימה והבליעה ולעיתים צורך בהנשמה. הפרעה במערכת העצבים האוטונומית עלולה ליצור תנודתיות קשה בפרמטרים ההמודינמים (לחץ דם, דופק וכו'). גירוי פיזי (גם במהלך ניתוח) יכול להצית תגובה שכזו). שינויים אלה משמעותיים למרדים שצריך להתערב במקרים של ירידה או עליה קיצונית בלחץ הדם ובפרמטרים המודינמים אחרים.
מתן מרפה השרירים סוקסיניל כולין במהלך הרדמה עלול לגרום לפירוק שריר ועליה מסוכנת ברמת האשלגן, עד כדי דום לב, ועל כן יש להמנע ממנו.
התגובה למרפי שרירים מסוג נונדהפולריזינג יכולה להיות שונה מחולה לחולה, מרגישות ועד עמידות, תלוי בשלב המחלה. סביר שהנשמה מכנית תדרש זמן מה לאחר הניתוח.
לרוב המחלה חולפת ספונטנית. טיפולים אפשריים כוללים פלסמהפרזיס (החלפת פלסמה) ומתן IVIG.
מחלות שריר (מיופתיות)
מחלות שריר הן בעלות השלכות משמעותיות על ההרדמה. מחלות שריר מסויימות הן בקורלציה עם תסמונת החום הממאיר (ראה קישור) ומחייבות המנעות מחומרי הרדמה וולטילים וממרפה השרירים סוקסיניל כולין.
חלק קטן ממחלות השריר יפורט כאן-
מייסטניה גראביס (Myasthenia gravis)
מייסטניה גראביס הינה מחלת שריר המתבטאת בדרגתה הקלה בחולשת שרירי העפעפיים אך עלולה להתבטא בחולשת שרירים רבים עד כדי אי ספיקה נשימתית וצורך בהנשמה.
המחלה הינה אוטו-אימונית ונובעת מהופעת נוגדנים כנגד קולטנים לאצטילכולין שעל ממברנת תא השריר או כנגד חלבונים ממברנלים אחרים.
הטיפול במחלה מורכב מחומרים המעלים את ריכוז האצטילכולין במרווח עצב-שריר כגון מיסטינון, סטרואידים, וכן כריתת תימוס (גם בהעדר תימומה שהינה גידול של בלוטת התימוס המצויה בקדמת החזה, מאחורי עצם החזה, ועלולה להיות המקור לנוגדנים הפתולוגים). לעיתים נעשה טיפול בחומרים אחרים המדכאים את מערכת החיסון, בפלסמהפרזיס (החלפת פלזמה) וב-IVIG (נוגדנים ממקור הומני הניתנים תוך ורידית).
אבחנת המחלה נעשית על בסיס קליני, על בסיס מבחן תגר (Edrophonium test), בדיקת אלקטרומיוגרפיה (EMG-electromyography) וכן על פי בדיקת דם לנוגדנים כנגד קולטן האצטילכולין.
ההשלכות ההרדמתיות קשורות בעיקר לחולשת השרירים והשפעת חומרי הרדמה על חולשת השרירים.
צנרור הקנה נעשה על פי רוב לאחר מתן חומר הרדמה סדטיבי בשילוב מרפה שרירים. מרפי השרירים דרושים לעיתים קרובות גם במהלך הניתוח למניעת תזוזת החולה ולשיפור חשיפת שדה הניתוח. חולים עם מייסטניה גראביס רגישים מאד לחומרים מרפי שרירים מסוג נונדהפולריזינג באופן שיכול ליצור הרפיית שרירים ממושכת מעבר לרצוי (ומצד שני חולים אלה עמידים למרפה השרירים סוקסיניל כולין). לכן, לעיתים קרובות צנרור הקנה והניתוח כולו נעשים ללא שימוש במרפי שרירים תוך שימוש בטכניקות אלטרנטיביות. לעיתים קרובות אין ברירה ונדרש מתן מינון נמוך של מרפי שרירים. זה נעשה תוך ניטור קפדני של פעולת השרירים באמצעות nerve stimulator (ראה קישור- אמצעי ניטור).
יש להמנע מתרופות אחרות המחמירות את פעולת מרפי השרירים (למשל מגנזיום או אנטיביוטיקה מקבוצת האמינוגליקוזידים).
הטיפול במיסטינון צריך להמשיך עד ליום הניתוח (כולל יום הניתוח) ויש לחדשו מוקדם ככל שניתן לאחר הניתוח. במידה ולא ניתן לצרוך את התרופה פומית יש לחדש תרופה אלטרנטיבית במתן תוך ורידי (נאוסטיגמין).
דיכוי נשימתי בשל חומרי הרדמה הוא מוגבר בחולי מייסטניה ויש להשתמש בחומרים קצרי טווח תוך ניטור קדפני.
Duchen Muscular Dystrophy
מדובר במחלת שריר שהינה תוצאה של פגם גנטי המוביל להפרעה בייצור החלבון דיסטרופין שהינו מרכיב חיוני בשלד ממברנת השריר. התסמונת מופיעה בבנים בין השנים 2-5 ומובילה להגבלה קשה עד גיל 12. מוות בגיל צעיר בשל דלקות ריאה חוזרות או אי ספיקה לבבית הוא התוצא השכיח. מעבר לאבדן מסת השריר, ישנה השפעה על הלב והתפתחות קרדיומיופתיה המובילה לאי ספיקה לבבית. ישנן השפעות גם על שריר המעי שמוביל להפחתה בתנועתיותו ועיכוב הריקון הקיבתי.
המשמעות ההרדמתית קשורה הן למצב הלבבי, והן להפרעה בשריר, שהופכת את החולים הללו רגישים מאד למרפה השרירים סוקסיניל כולין- פירוק שריר מהיר עלול לגרום לעליה ברמת האשלגן ודום לב ועל כן יש להמנע מתרופה זו. כמו כן ההתאוששות מחומרים מרפי שרירים מקבוצת ה- nondepolarizing הינה ממושכת יותר. ההפרעה בתפקוד המעי מעלה את הסיכון לאספירציה.
מחלות שלד
אוסטאוארת'ריטיס- Osteoarthritis
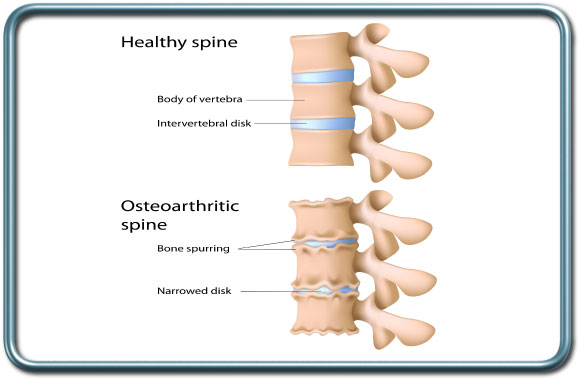
הרדמה כרוכה באבדן טונוס השרירים והרפלקסים ההגנתיים של החולה. כך, החולה אינו מסוגל להגן על גופו ממתיחות, חבלות ושברים. השכבת החולה על שולחן הניתוחים כרוכה לעיתים בהשגת מנח בקצות טווחי התנועה, דבר שעלול לגרום נזק במידה ולא נעשה בצורה מבוקרת תוך שימוש בכל אמצעי הזהירות הכוללים אמצעי ריפוד, המנעות מנקודות לחץ באיזורים רגישים, פיזור אחיד ככל שניתן של המשקל, והגבלת הזמן במנחים לא פיזיולוגים. חולים הסובלים מאוסטאוארת'ריטיס עשויים לסבול מהגבלה בטווחי תנועות המפרקים, מה שעלול להקשות על השגת מנח מתאים לניתוח. מקרים אלה מצריכים התייחסות מיוחדת לאמצעים לריפוד והשכבה נכונה במהלך הניתוח על מנת להמנע מנזק למפרקים, עצמות, רקמות רכות ועצבים.
אוסטאופורוזיס-Osteoporosis
הרדמה כרוכה באבדן טונוס השרירים והרפלקסים ההגנתיים של החולה. כך, החולה אינו מסוגל להגן על גופו ממתיחות, חבלות ושברים. השכבת החולה על שולחן הניתוחים כרוכה לעיתים בהשגת מנח בקצות טווחי התנועה, דבר שעלול לגרום נזק במידה ולא נעשה בצורה מבוקרת תוך שימוש בכל אמצעי הזהירות הכוללים אמצעי ריפוד, המנעות מנקודות לחץ באיזורים רגישים, פיזור אחיד ככל שניתן של המשקל, והגבלת הזמן במנחים לא פיזיולוגים. אוסטאופורוזיס הינה ירידה בצפיפות העצם המובילה למועדות לשברים. מקרים אלה מצריכים התייחסות מיוחדת לאמצעים לריפוד והשכבה נכונה במהלך הניתוח על מנת להמנע מנזק למפרקים, עצמות, רקמות רכות ועצבים.
מחלות אוטו-אימוניות
דלקת פרקים שגרונית-Rheumatoid arthritis
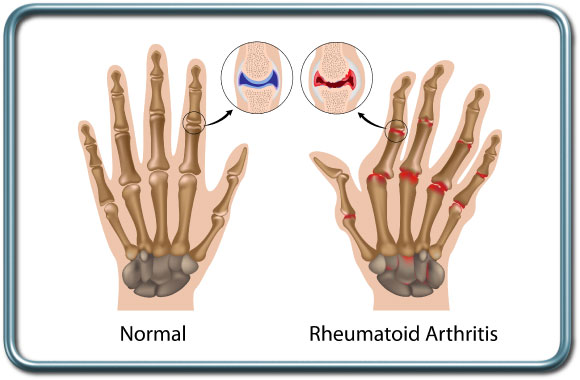
מחלה אוטואימונית המופיעה ב- 0.5-1.5% מהאוכלוסיה, יותר בנשים. מדובר במחלת פרקים עם הסתמנויות חוץ מפרקיות רבות. ההשלכות על ההרדמה מגוונות-
מעורבות מפרקי הצוואר (אי יציבות של המפרק האטלנטו-אקסיאלי) מסכנים את החולה בנזק לחוט השדרה ושיתוק גפיים במקרה של מתיחת יתר של הצוואר בזמן צנרור קנה ובהשכבה לא נכונה של החולה. יש למסור למרדים על כל תסמין של נימול, אבדן תחושה או חולשה בגפיים. המרדים יתרשם מתנועתיות הצוואר ויסקור בדיקות דימות של הצוואר. במקרים מסוימים יש צורך לבצע צנרור קנה בעירות באמצעות ברונכוסקופ פייבראופטי על מנת להמנע ממתיחת יתר של הצוואר.
מעורבות מפרקים נוספים כגון מפרק הלסת (Temporomandibular joint) עלולים להקשות על צנרור הקנה. מעורבות סחוסי בית הקול (הלרינקס) עלולים להתבטא בצרידות או סטרידור ולהצריך הערכת רופא א.א.ג טרם ההרדמה ושימוש בצינור הרדמה דק יותר.
מערכות נוספות מעורבות במחלה זו- מערכת הנשימה- חולי דלקת פרקים שגרונית עלולים לסבול מתפליט ריאתי, מחלת ריאה אינטרסטיציאלית, נודולים תוך ריאתיים, ברונכיאקטזיות, יתר לחץ דם ריאתי ומצבים ריאתיים נוספים. מצבים אלה יכולים להצריך בירור ריאתי נוסף טרם הניתוח והתייחסות ספציפית של המרדים בהקשר לצורת ההרדמה ואופן ההנשמה. מקרים קשים עלולים להצריך המשך הנשמה לאחר הניתוח וגמילה הדרגתית.
מעורבות מערכת הלב וכלי הדם עלולה להתבטא בפריקרדיטיס (דלקת של קרום הלב) ותפליט פריקרדיאלי שעלול לדחוק את מדורי הלב (טמפונדה). מצבים אחרים כוללים מעורבות של שריר הלב או המסתמים עד כדי אי ספיקת לב. מקרים כאלה מצריכים הערכה טרום ניתוחית ע"י אקו לב.
הפרעות המאטולוגיות שכיחות במחלה זו כוללות אנמיה וטרומבוציטופניה (חסר טסיות). המרדים יערך לאבדן דם ע"י ווידוא הזמנת מוצרי דם מתאימים. במקרה של טרומבוציטופניה יתכן צורך במתן טסיות דם. מקרים מסויימים של טרומבוציטופניה מונעים שימוש בהרדמה אזורית מחשש להופעת המאטומה (שטף דם) סביב לחוט השדרה.
השכבה נכונה של החולה היא קריטית במחלה זו שכן דהפורמציות (שינוי צורה) במפרקים שונים עלול ליצור נקודות לחץ על מבנים חיוניים כולל עצבים.
מועדות יתר לזיהומים מחייבת טכניקה סטרילית קפדנית בכל פרוצדורה וכן מתן טיפול מונע אנטיביוטי.
במקרים לא שכיחים ישנה מעורבות כלייתית או כבדית המצריכה התאמת תרופות ההרדמה.
התרופות אותן מקבל המטופל כטיפול במחלתו משפיעות אף הן על מערכות נוספות ועל תרופות ההרדמה האופטימליות.
בירור טרום הרדמתי יכלול בדיקות דם כולל ספירת דם, תפקודי כליה, אלקטרוליטים, תפקודי כבד, אקג, צילום חזה, ובמקרים מסויימים דימות של עמוד השדרה הצווארי, בדיקת רופא א.א.ג, אקו לב ובדיקת תפקודי ריאות.
הניטור התוך ניתוחי במקרים אלה יגזר ממידת המעורבות של האיברים השונים ועשוי לכלול קטטר תוך עורקי למדידה המשכית של לחץ הדם ולעיתים אמצעים פולשניים להערכת תפקוד הלב במהלך הניתוח (כגון אקו לב וושטי – TEE ).
זאבת- SLE- Systemic Lupus Erythematosus
מחלה אוטואימונית הפוגעת בעיקר בנשים ומערבת מערכות רבות בגוף.
מערכת הלב וכלי הדם- תתכן פריקרדיטיס (דלקת של קרום הלב) לעיתים עם תפליט פריקרדיאלי ולחץ על מדורי הלב (טמפונדה). אנדוקרדיטיס (דלקת של מסתמי הלב) יכולה להתבטא בדלף או הצרות מסתמית והפרעה בתפקוד הלב. מצבים אלה משפיעים מאד על ההרדמה ומצריכים בירור טרום ניתוחי (בד"כ אקו לב).
הריאות- לעיתים ישנה מעורבות ריאתית עם תפליט, דלקת ריאות, דמם אלוואולרי מפושט או יתר לחץ דם ריאתי. מצבים אלה מצריכים התייחסות המרדים הן מבחינת הערכת היקף וחומרת המחלה והן התאמת אופן ההרדמה וההנשמה למחלה.
כליות- חלק ניכר מהחולים במחלה זו סובלים מהפרעה כלייתית שיכולה להתבטא באי ספיקת כליות שהינה בעלת השלכות על חומרי הרדמה שונים ועל מאזני הנוזלים והאלקטרוליטים בגוף.
המאטולוגית- חלק ניכר מהחולים סובלים מאנמיה וחלק גם מטרומבוציטופניה (חסר טסיות). המרדים יערך לאבדן דם ע"י ווידוא הזמנת מוצרי דם מתאימים. במקרה של טרומבוציטופניה יתכן צורך במתן טסיות דם. מקרים מסויימים של טרומבוציטופניה מונעים שימוש בהרדמה אזורית מחשש להופעת המאטומה (שטף דם) סביב לחוט השדרה.
הפרעות שריר ושלד- החולים במחלה זו סובלים לעיתים קרובות מדלקות מפרקים, אוסטאופורוזיס (ירידה בצפיפות העצם) ושברים והם עלולים גם לסבול מאי יציבות של המפרק האטלנטו-אקסיאלי הצווארי, דבר שעלול להיות מסוכן בהקשר לצנרור הקנה באמצעות לרינגוסקופיה ישירה, ועל כן ידרש לעיתים בירור מוכוון לבעיה זו וכן התייחסות מיוחדת לאופן ביצוע צנרור הקנה (למשל צנרור קנה בעירות באמצעות ברונכוסקופ פייבראופרטי).
במהלך המפגש הטרום ניתוחי יעריך המרדים את מידת וחומרת המעורבות של האיברים השונים. בדיקות דם נדרשות כוללות ספירת דם, תפקודי כליה, אלקטרוליטים, תפקודי כבד, תפקודי קרישה, בדיקת שתן, אקג, צילום חזה, ולעיתים בדיקות נוספות כגון אקו לב או בדיקת תפקודי ריאות.
הניטור התוך ניתוחי במקרים אלה יגזר ממידת המעורבות של האיברים השונים ועשוי לכלול קטטר תוך עורקי למדידה המשכית של לחץ הדם ולעיתים אמצעים פולשניים להערכת תפקוד הלב במהלך הניתוח (כגון אקו לב וושטי – TEE ).
סקלרודרמה- Scleroderma- Progressive systemic sclerosis
מדובר במחלה מגורם לא ידוע המערבת איברים רבים, ומתבטאת בעור נוקשה ומתוח, תופעת רנו (הכחלת כפות הידיים), וכן הפרעה בהזעה היוצרת סיכון להיפרתרמיה (יתר חום). מניעת תופעת רנו במהלך ההרדמה מצריכה שמירה על חום גופו של המטופל, מתן ליברלי של נוזלים, והמנעות ככל שניתן מתרופות המכווצות כלי דם.
קושי בהכנסת עירוי וורידי פריפרי הוא שכיח ולעיתים נדרשת הכנסת עירוי ורידי מרכזי.
עור נוקשה באזור הפה מקשה על פתיחתו, דבר שיכול להקשות על צנרור קנה במהלך השריית ההרדמה ולעיתים מצריך צנרור קנה בעירות בהכוונת ברונכוסקופ פייבראופטי. מקרים חריגים מצריכים טרכיאוסטומיה (פיום קנה בגישה צווארית) תחת הרדמה מקומית.
מערכת השרירים מדולדלת ומצריכה התאמה של חומרים מרפי שרירים. חולשת שרירי הנשימה מובילה לעיתים לגמילה ממושכת מהנשמה.
לעיתים ישנה הגבלה בתנועת הצוואר, דבר בעל משמעות לצנרור הקנה.
הוושט מעורבת במחצית מהחולים ומאופיינת בתת תנועתיות. תתכן הפרעה בבליעה ובשלבים מתקדמים הצרויות של הוושט. הקיבה מאופיינת בעיכוב מעבר מזון (delayed gastric emptying). המצב הוושטי והקיבתי עלולים להעלות את הסיכון לאספירציה של תוכן קיבה ונדרשת התייחסות המרדים לכך בהשריית ההרדמה (השריית הרדמה מהירה או צנרור קנה בעירות).
המעי הדק מעורב גם הוא כך שישנם לסרוגין הקאות, שלשולים, עצירות, ותת ספיגה- לעיתים תדרש הערכת רמות אלקטרוליטים, מאזן הנוזלים והשפעות חסרים בוויטמינים ובחלבון.
מבחינה כלייתית- אי ספיקת כליות מהווה סיבת המוות העיקרית מהמחלה. הצרות של עורקי הכליה עלולים ליצור יתר לחץ דם ממאיר קשה לשליטה. לפני הניתוח יש לבדוק את רמת האלקטרוליטים בדם, תפקודי הכליה, ולעיתים בדיקת דימות להערכת הצרות בעורקי הכליה.
מחלה ריאתית קיימת בעד שני שליש מהחולים. המחלה נובעת מהווצרות רקמת חיבור ריאתית וירידה בגמישות הריאתית (הענות הריאה) וכן מאספירציות ודלקות ריאה חוזרות. הפרעות אלה מצריכות הערכות המרדים בהיבט הערכת תפקוד הריאות טרם ההרדמה (צילום חזה, תפקודי ריאות, לעיתים בדיקת גזים עורקיים), הכנה לניתוח (לעיתים ידרש טיפול תרופתי ופיזיותרפיה נשימתית), והן בהיבט צורת ההנשמה ובחירת תרופות ההרדמה ואופן הערת המטופל.
מעורבות לבבית כוללת פגיעה בשריר הלב ובמערכת ההולכה הלבבית עקב הווצרות רקמת חיבור. המחלה כלייתית ויתר לחץ דם קשה משפיעים גם הם. ההפרעה עלולה להתבטא בהפרעות בקצב הלב ואי ספיקת לב. הכנה לניתוח עשויה להצריך בדיקת אקג ולעיתים אקו לב.
מעורבות עצבים פריפרים מתבטאת בנוירופתיה והפרעות תחושתיות או מוטוריות. עניין זה מחייב תשומת לב רבה בהשכבת המטופל על שולחן הניתוחים למניעת נקודות לחץ באיזורים רגישים כגון מסלולי העצבים.
APLA syndrome (anti-phospho-lipid syndrome, lupus anticoagulant, anticardiolipin syndrome)
מחלה אוטואימונית המתבטאת בקרישתיות יתר (למרות בדיקת תפקודי קרישה המעידה על נטיה לדמם- PTT מוארך). המחלה יכולה להיות ראשונית או משנית למחלה אחרת כגון SLE (זאבת). חולים אלה מטופלים לרוב בקומדין ל"דילול הדם".
ההכנה לניתוח צריכה להעשות בהתייעצות עם המאטולוג המתמחה בקרישה (קרישולוג). כ-3-5 לפני הניתוח הטיפול בקומדין מופסק וניתן טיפול חלופי בקלקסן או הפרין, תוך מעקב אחר תפקודי הקרישה.
מניעת הווצרות קרישי דם במהלך הניתוח כוללת המנעות מבגדים לוחצים, המנעות מעישון, המנעות מגלולות למניעת הריון, הקלה על ניקוז ורידי נאות ע"י השכבה נכונה על שולחן הניתוחים, מתן ליברלי של נוזלים תוך ורידיים, שימוש ב- foot pumps (מעין גרביים מתנפחים לסרוגין לשיפור זרימת הדם הורידית בגפיים התחתונות).
בד"כ מועדפת הרדמה כללית אם כי אין התווית נגד מוחלטת להרדמה אזורית (הסיכון בהרדמה אזורית ספינלית או אפידורלית הינה דימום סביב חוט השדרה. הסיכון לדמם בד"כ אינו מוגבר בסנדרום זה למעט מקרים בהם ישנה גם ירידה ברמת הטסיות במנגנון חיסוני, או השפעות שאריות של התרופות "מדללות הדם").
מחלות אנדוקריניות
סכרת- Diabetes Mellitus
סכרת הינה המחלה האנדוקרינית השכיחה ביותר. רמות גלוקוז מוגברות בדם יכולות להגרם ממגוון מצבים. סוגי הסכרת השכיחים כוללים סכרת מסוג 2 המתבטאת בתנגודת של האיברים לאינסולין (הורמון האחראי לכניסת הגלוקוז לתוך התאים). זהו הסוג השכיח ביותר של סכרת ומהווה מל 90% ממקרי הסכרת. בד"כ מחלה זו מופיעה בגיל המבוגר, יותר בשמנים.
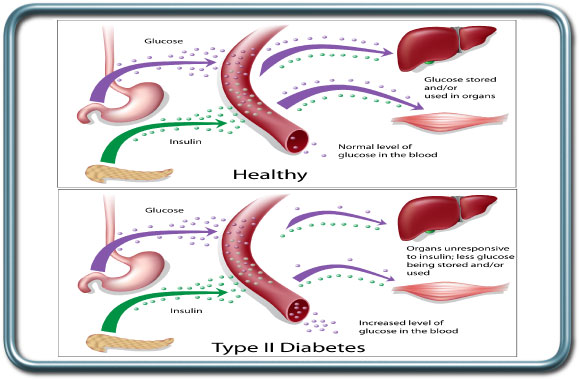
סכרת מסוג 1 מתבטאת החסר של הורמון האינסולין. המחלה מופיעה בד"כ מוקדם במהלך החיים.

סכרת היא מחלה מורכבת המתבטאת עם השנים בפגיעה באיברים רבים. פגיעה בכלי הדם יוצרת שינויים בעורקי הלב, המוח, הכליות, העיניים ואיברים נוספים ועלולה ליצור עליה בשכיחות אוטם שריר הלב, שבץ מוחי, אי ספיקת כליות, הפרעות ראיה, פגיעה בעצבים פריפרים ובתנועתיות הקיבה והמעי וכו'.
עיכוב בריקון הקיבה מעלה את הסיכון לאספירציה של תוכן קיבה ומצריך לעיתים ביצוע השריית הרדמה בשיטה מהירה להפחתת הסיכון.
נוקשות של המפרקים הצוואריים (diabetic stiff joint syndrome) יכול להקשות על צנרור קנה בלרינגוסקופיה ישירה. לעיתים ידרש ביצוע צנרור קנה בעירות תחת הרדמה מקומית.
הפרעות במערכת העצבים האוטונומית עלולות ליצור שינויים מהירים ובלתי צפויים בלחץ הדם וקצב הלב וכן מועדות להיפותרמיה (תת חום) תוך ניתוחית.
שינויים אלה משמעותיים מאד מבחינה הרדמתית ומצריכים התייחסות מיוחדת של המרדים הן בהיבט הניטור ההמודינמי והן בחירת צורת ההרדמה ותרופות ההרדמה.
הבדיקה הטרום ניתוחית תכלול חיפוש התבטאויות המחלה באיברים השונים ע"י תשאול המטופל, בדיקתו, וביצוע בדיקות מעבדה ודימות שכוללות- אקג, צילום חזה, בדיקות מעבדה- תפקודי כליה, רמות אלקטרוליטים, רמת גלוקוז, רמת המוגלובין A1C (מדד לאיזון המתמשך של המחלה).
רוב התרופות הפומיות לסכרת לא ניתנות ביום הניתוח. חולים המטופלים באינסולין- ישנן גישות שונות לטיפול ביום הניתוח. אחת הגישות הינה מתן מחצית מינון האינסולין ארוך הטווח (NPH) והמנעות מאינסולין קצר הטווח בבוקר הניתוח. בחולים בסיכון ניתן להתחיל מתן אינסולין בהזלפה מתמשכת תוך מדידות תכופות של רמות הסוכר וכוונון קצב ההזלפה ובמקביל מתן אינפוזיה מתמשכת של גלוקוז.
הטיפול ההרדמתי כולל ניטור פולשני (למשל קטטר עורקי פריפרי למדידה המשכית של לחץ הדם) בהתאם לפגיעות באברי המטרה (כגון הלב).
רמת הגלוקוז תבדק לפני, במהלך ואחרי הניתוח. טיפול באינסולין ינתן בהתאם לרמת הגלוקוז. הסטרס הניתוח מגביר בד"כ את רמת הגלוקוז.
השכבת החולה צריכה להעשות בזהירות שכן פגיעה בעצבים פריפרים שכיחה יותר בסכרתיים. נדרשת תשומת לב יתרה לריפוד נקודות לחץ.
היפרגליקמיה (עליה ברמת הגלוקוז) סביב הניתוח כרוכה בסיבוכים הכוללים עליה בסיכון לשבץ מוחי ואוטם שריר הלב ועליה בזיהומי הפצע הניתוחי. על כן יש משמעות רבה לשמירת רמות הגלוקוז מאוזנות. ישנן המלצות שונות לגבי רמת הגלוקוז הנאותה סביב הניתוח. הטווח המקובל הוא רמה נמוכה מ-150-200 מג' לדצ'. הטיפול נעשה במתן תוך ורידי או תת עורי של אינסולין או אינפוזיה מתמשכת של אינסולין המכוונת על פי מדידות רמות גלוקוז תכופות.
מצבי חירום סכרתיים (היפוגליקמיה, hyperosmolar nonketotic coma, Ketoacidosis) מצריכים טיפול מיידי ואגרסיבי ברמות הגלוקוז, נפח הנוזלים בגוף ורמות האלקטרוליטים, בד"כ במתאר טיפול נמרץ, ולמעט ניתוחים דחופים מסכני חיים, מצדיקים דחיית הניתוח עד לאיזון המטופל.
היפותירוידיזם- Hypothyroidism
תת פעילות של בלוטת התריס. זהו מצב יחסית שכיח (0.5-0.8% מהאוכלוסיה). הגורמים יכולים לכלול דלקת של בלוטת התריס (אוטואימונית או ווירלית), טיפולים שפגעו בבלוטת התריס (הקרנה לצוואר, ניתוח צווארי, טיפול ביוד רדיואקטיבי), חסר קשה ביוד, תרופות מסויימות, הפרעות מולדות, והפרעה בייצור ההורמונים האחראים לשחרור הורמון בלוטת התריס, (TRH, TSH ).
הבעיה מתבטאת בישנוניות, השמנה, רגישות לקור, ירידה בתפקוד הלב ובקצב הלב, תפליט פריקרדיאלי (סביב הלב), הפחתה בתגובתיות הנשימתית, היפותרמיה (ירידה בחום הגוף), היפונתרמיה (רמה נמוכה של נתרן), ירידה בתנועתיות המעי, ועוד.
הטיפול הוא בהורמון חלופי, תוך ניטור רמות ההורמון בבדיקות דם.
חולים עם היפותירוידיזם קל עד בינוני – הסיכון ההרדמתי שלהם נמוך.
חולים עם היפותירוידיזם קשה- יש לדחות ניתוחים אלקטיבים עד לפחות לטיפול חלקי.
Myxedema coma הינו מצב קיצוני של היפותירוידיזם ומצריך התערבות מיידית וטיפול אגרסיבי. רק ניתוח חירום מסכן חיים נעשה במצב זה.
מבחינה הרדמתית- הניטור יגזר ממחלות רקע נוספות של החולה ומחומרת מצב ההיפותירוידיזם. בד"כ ישנה ירידה ברמה הנדרשת של גזי הרדמה במהלך הניתוח. יש צורך להקפדה יתרה על שימור חום הגוף במהלך הניתוח. הרדמה אזורית עשויה להיות בחירה טובה.
היפרתירוידיזם- Hyperthyroidism
הפרשת יתר של הורמון בלוטת התריס (Thyroid hormone). הגורמים לכך יכולים להיות מחלת גרייבס (הסיבה הראשונה בשכיחותה), דלקת של בלוטת התריס (תירוידיטיס), גידולים המפרישים את הורמון בלוטת התריס (למשל- אדנומה של בלוטת התריס-הסיבה השניה בשכיחותה) או את ההורמון TSH שמגרה את בלוטת התריס להפרשת ההורמון, מתן מינון יתר של הורמון בלוטת התריס, מתן יוד לחולים עם צריכה מופחתת כרונית דל יוד וכו'.
המחלה מתבטאת בעוררות ועצבנות, אבדן משקל, עור חם ולח, אי סבילות לחום, עליה בקצב הלב, הפרעות בקצב הלב עד כדי אי ספיקת לב, ועוד.
כל חולה עם היפרתירוידיזם מצריך הכנה מקדימה טרום ניתוחית על מנת להגיע לניתוח במצב מאוזן. רק מצבי חירום קיצוניים מצדיקים ביצוע ניתוח ללא הכנה מוקדמת. הטיפול כולל חומרים המעכבים את ייצור ההורמון או את השפעתו על האיברים השונים. תרופות נפוצות הניתנות למטרה זו כוללות מתימזול, פרופילתיואורציל, יודיד אינאורגני, חוסמי ביתא (פרופרנולול-דרלין), סטרואידים, Iopanoic acid, ובד"כ נדרשת תקופה של מספר שבועות לצורך האיזון.
יש להמשיך ליטול את כל התרופות הללו בבוקר הניתוח.
Thyroid storm הינו מצב קיצוני של היפרתירוידיזם העלול להגרם בין השאר גם עקב ניתוח בכלל או ניתוח של בלוטת התריס בפרט. מצב זה הינו מצב חירום ומצריך טיפול מיידי בחומרים הנוגדים/מפחיתים את הפרשת הורמון בלוטת התריס וחומרים ששולטים בהשפעות ההורמון על האיברים השונים, תוך ניטור פולשני המשכי.
הטכניקה ההרדמתית במצבי היפרתירוידיזם תכלול עומק הרדמה משמעותי למניעת עוררות מערכת העצבים הסימפטטית והחמרה בקצב ותפקוד הלב. המנעות מחומרי הרדמה המשפעלים את מערכת העצבים הסימפטטית (כגון פאנקורוניום, קטמין, תרופות ווזואקטיביות בלתי ישירות).
הרדמה אזורית עשויה להיות אלטרנטיבה טובה להרדמה כללית.
מחלת/סנדרום קושינג- Cushing Disease/syndrome
מצב זה מאופיין בהפרשת יתר של גלוקוקורטיקואידים (סטרואידים) מבלוטת יותרת הכליה. הגורמים למצב זה כוללים הפרשת יתר של הורמון המשפעל את בלוטת יותרת הכליה (ACTH) מגידול בלוטת יותרת המוח (היפופיזה) או גידולים אחרים, ייצור יתר של גלוקוקורטיקואידים בגידול של בלוטת יותרת הכליה, או ממתן מתמשך של גלוקוקורטיקואידים כטיפול במצבים אחרים.
סינדרום קושינג מתבטא בשמנות, יתר לחץ דם, עליה ברמות הגלוקוז, עליה בנפח הנוזל בגוף, רמות נמוכות של אשלגן, עייפות, אי יציבות רגשית, חולשת שרירים, ואוסטאופורוזיס.
הטיפול טרום הרדמתי יכלול איזון רמת הסוכר ולחץ הדם, איזון נפח הנוזל בגוף ורמות האלקטרוליטים.
השכבה זהירה של החולה נדרשת עקב סיכון לשברים בחולה האוסטאופני.
ניטור תוך ניתוחי ייגזר מהפרעות בתפקוד הלב ואי יציבות המודינמית.
כשיש חולשת שרירים משמעותית יתנו חומרים מרפי שרירים במשורה.
במידה ומדובר בכריתה דו צדדית של בלוטת יותרת הכליה נדרש טיפול חלופי בסטרואידים.
אי ספיקת אדרנל- מחלת אדיסון- Addison Disease
אי ספיקת אדרנל, או מחלת אדיסון היא תת הפרשה של הורמונים סטרואידלים של בלוטת יותרת הכליה (אדרנל).
מחלה זו יכולה להגרם כתוצאה מתהליכים הפוגעים בבלוטות האדרנל (הרס אוטואימוני של הבלוטות, זיהומים חיידקיים או פטריתיים, סרטן גרורתי לבלוטות, זיהום כל גופי, דמם לאדרנלים) או כתוצאה מהפרעה בשחרור הורמון ממקור בלוטת ההיפופיזה המוחית, המשפעל את בלוטת האדרנל (ACTH) (הפרעה זו יכולה להגרם מגידולים של ההיפופיזה, לאחר ניתוח או טיפול קרינתי לאיזור ההיפופיזה, דמם בהיפופיזה, או טיפול כרוני בסטרואידים, המדכא את תפקוד ההיפופיזה).
הפרעה מתבטאת בחוסר תאבון, אבדן משקל, תשישות, בחילות והקאות, הפרעות במאזן המלחים בדם, תת לחץ דם והפרעה במצב ההכרה.
הפרעה בהפרשת הורמוני האדרנל מאובחנת על סמך בדיקות דם.
מבחינה הרדמתית, יש לוודא קבלת טיפול הולם בהורמונים חלופיים, בעיקר סביב הניתוח, ולדאוג לתיקון הפרעות במאזן הנוזלים והאלקטרוליטים בגוף. בחולה שאינו יציב יכול להדרש ניטור פולשני במהלך ההרדמה, להכוונת הטיפול בנוזלים ותרופות התומכות בתפקוד הלב ולחץ הדם.
טיפול ממושך בסטרואידים - Prolonged corticosteroids treatment
טיפול ממושך בסטרואידים עלול ליצור דיכוי של בלוטת יותרת המוח, האחראית על הפרשת הורמון ה-ACTH שמגרה הפרשת סטרואידים מבלוטת יותרת הכליה. מצב זה יכול להוביל לחסר סטרואידים בתקופת הסטרס הניתוחי המוביל באופן תקין לעליה ברמת הסטרואידים. על כן, טיפול ממושך בסטרואידים (מעל 5-7 ימים של טיפול במהלך השנה האחרונה) מצריך מתן סטרואידים ע"י המרדים לפני, במהלך הניתוח ואחריו.
פאוכרומוציטומה- Pheochromocytoma
פאוכרומוציטומה היא גידול של ליבת בלוטת יותרת הכליה (אדרנל) המפריש קטכולאמינים (אדרנלין ונוראדרנלין) בצורה לא מבוקרת. חומרים אלה הם בעלי השפעה ניכרת על מערכת הלב וכלי הדם (המערכת הקרדיווסקולרית) המתבטאת בעליה בקצב הלב, עוצמת התכווצות הלב, כיווץ כלי דם, עליה בלחץ הדם וכתוצאה מכך השפעות על כל מערכות הגוף בטווח הארוך (שבץ מוחי, אוטם שריר הלב, אי ספיקת לב, הפרעות בקצב הלב) וגם בטווח החריף. יתר לחץ דם ממאיר עלול ליצור מצבים מסכני חיים בחולים אלה.
רוב הפאוכרומוציטומות (כ-90%) מבודדות בבלוטת יותרת כליה אחת (בד"כ הימנית). 10% מהמבוגרים ו-25% מהילדים הם עם גידולים דו צדדיים.
ב-10% מהמקרים יתכן גידול אקסטרא-אדרנלי (מחוץ לבלוטת יותרת הכליה) לאורך צידי חוט השדרה (שם ממוקמת השרשרת העצבית הסימפטטית), בעיקר בבטן.
התפשטות ממארת של הגידולים הללו קורית ב- 10% מהמקרים.
כ-5% מהמקרים הם משפחתיים (מורשים) כחלק מסינדרום של גידולים מסוגים שונים (MEN type IIa or IIb).
המחלה מאופיינת בעליה מתמשכת או התקפית בלחץ הדם, לעיתים בליווי סומק, תחושת דפיקות לב, הזעה, רעד וכאב ראש.
האבחון נעשה ע"י בדיקת רמת הקטקולאמינים והיחסים בינהם, בדם ובשתן. בהמשך נעשות גם בדיקות דימות (CT, MRI, אולטרא-סאונד ומיפוי) למיקום הגידול.
הגידולים הללו מצריכים כריתה כירורגית. ההרדמה לניתוחים אלה מאתגרת משום שמניפולציה של הגידול והשינויים ברמת הקטקולאמינים במהלך הרדמה וניתוח עלולים ליצור יתר לחץ דם קשה במהלך הניתוח, עם השלכות מסוכנות (דימומים מוחיים, אי ספיקת לב, ארועים לבביים, הפרעות בקצב הלב).
הכנת החולה לניתוח היא קריטית. מספר שבועות לפני הניתוח (ובמקרים דחופים מספר ימים לפני הניתוח) ניתנות לחולה תרופות לשליטה בלחץ הדם (מרחיבי כלי דם ותרופות השולטות בקצב הלב). לסדר מתן התרופות יש משמעות גדולה (חוסמי אלפא ניתנים לפני חוסמי ביתא).
במהלך הניתוח וההרדמה השליטה בלחץ הדם וקצב הלב נעשית ע"י מתן חומרים תוך ורידיים קצרי פעולה, המאפשרים שליטה הדוקה בפרמטרים אלה ואחרים. כמו כן, המרדים ימנע ממתן תרופות המגרות שחרור קטקולאמינים (למשל קטמין או אפדרין). הארועים הקריטיים ביותר הם השראת ההרדמה, ניפוח הבטן במקרה של ניתוח לפרוסקופי, מניפולציה של הגידול וכריתתו. לאחר כריתת הגידול עלול להווצר מצב הפוך- תת לחץ דם עקב ירידה דרסטית ברמת הקטקולאמינים. השליטה במצבים אלה נעשית ע"י המרדים תוך מתן נוזלים וחומרים המכווצים את כלי הדם (למשל פנילאפרין).
הגעה לאיזון ברמת הקטקולאמינים קורית תוך מספר ימים.
אקרומגליה- Acromegaly
אקרומגליה היא מחלה הנובעת מהפרשת יתר של הורמון הגדילה (growth hormone) המופרש מבלוטת יותרת המוח, במבוגרים. המחלה מתבטאת בהגדלה של איברים שונים, רקמות רכות ועצמות. הגדלה של רקמות הלוע, הלשון והאפיגלוטיס וכן התעבות מיתרי הקול או שיתוק של העצב הלרינגיאלי החוזר (recurrent laryngeal nerve) עלולים ליצור קושי בצנרור הקנה ולהצריך אינטובציה בעירות באמצעות ברונכוסקופ פייבר אופטי, תחת הרדמה טופיקלית.
ממצאים נוספים כוללים יתר לחץ דם, לעיתים עם הגדלה של שריר הלב עד כדי אי ספיקת לב, סכרת, ולכידת עצבים פריפרים עקב לחץ מהרקמות המוגדלות (סיכון מוגבר לפגיעה בעצבים פריפרים בהשכבה לא נכונה במהלך הרדמה וניתוח).
המרדים יתן את דעתו לעניין ההשתלטות על נתיב האויר, בירור טרום הרדמתי בהקשר מערכת הלב וכלי הדם ובמידת הצורך שדרוג אמצעי הניטור במהלך ההרדמה (למשל קטטר עורקי פריפרי למדידה המשכית של לחץ הדם), וכן להשכבה זהירה, ריפוד מתאים, והמנעות מלחץ בנקודות רגישות.
מחלות כליה ומערכת השתן
אי ספיקת כליה כרונית- Chronic renal failure
הכליה היא איבר בטני המתפקד לשימור מאזן הנוזלים והאלקטרוליטים (מלחים) בגוף. תפקידים נוספים כוללים פינוי חומרי פסולת מטבוליים ותרופות, שליטה בכיווץ כלי הדם ווויסות ייצור כדוריות דם אדומות.
מגוון מצבים עלולים להוביל אי ספיקת כליות. בין הגורמים השכיחים לאי ספיקת כליות כרונית – יתר לחץ דם וסכרת. אי ספיקת כליות מערבת מערכות רבות הרלוונטיות למרדים.
מערכת הלב וכלי הדם- הפרעה בפינוי נוזלים מצריכה התאמה מדוקדקת של כמות ותכולת הנוזלים הניתנים לחולה במהלך וסביב הניתוח. תפליט פריקרדיאלי (נוזל סביב הלב) קיים לעיתים ועלול להיות עם השלכות על תפקוד הלב.
הפרעות מטבוליות- הפרעות אלקטרוליטריות (עליה ברמת האשלגן, ירידה ברמת הנתרן, שינויים ברמת הפוספט, מגנזיום וכו') וחמצת מטבולית הן בעלות השלכות על תפקוד הלב ומסכנות בהפרעות בקצב הלב. הפרעות כאלה מטופלות לפני ניתוח מתוכנן, לעיתים באמצעות דיאליזה.
חולי אי ספיקת כליות רגישים לנוזלים ועלולים לפתח בצקת ריאות ואי ספיקה נשימתית.
נוירולוגית- אנצפלופתיה אורמית היא מצב של הפרעה בקוגניזציה ובהכרה במצבי אי ספיקת כליות קשה.
המאטולוגית- אנמיה היא תופעה שכיחה באי ספיקת כליות ומצריכה טיפול טרום ניתוחי והערכות לדימום בניתוח ע"י הכנה מראש של מוצרי דם כולל מנות דם. באי ספיקת כליות קשה תתכן גם הפרעה בתפקוד הטסיות ונטיה לדמם.
חולה באי ספיקת כליות כרונית צריך לעבור בירור טרום ניתוחי הכולל אנמנזה מפורטת ובדיקה גופנית, אקג, צילום חזה, בדיקות דם הכוללות ספירת דם, בדיקות תפקודי כליה, אלקטרוליטים.
חולי אי ספיקת כליות סובלים לעיתים קרובות ממחלות נוספות (מחלות לב, כלי דם, סכרת וכו') שגם להן יש לתת את הדעת בהכנת החולה לניתוח, אופן ההרדמה, הניטור התוך ניתוחי והמעקב בהתאוששות.
כאמור, הכליות אחראיות בין השאר על פינוי תרופות רבות, לרבות תרופות הרדמה. המרדים ידרש להתאים את סוג התרופות ומינונם למצב החולה על מנת למנוע מינון יתר או השפעה ממושכת של הטיפול התרופתי. למשל, בחירת מרפי שרירים בעלי מנגנון פירוק שאינו תלוי בכליה.
מעבר להתמודדות המרדים עם ההשלכות של אי ספיקת כליות, עליו לתכנן את ההרדמה באופן שיצמצם ככל את הפגיעה בתפקוד הכליה הנובעת מעצם ההרדמה, השינויים ההמודינמים הנגזרים ממנה (ובכך מניעת הפרעה בזילוח הדם לכליה), והניתוח. ניתוחים מסויימים, כגון ניתוחי לב (בעיקר עם מכונת לב ריאה) וניתוחי כלי דם הם בעלי שיעור גבוה של הפרעה בתפקוד הכליה לאחר הניתוח. ישנן התערבויות, הן בהיבט ניטור החולה (כולל ניטור המשכי של לחץ הדם ותפקוד הלב, תפוקת השתן, וכן בדיקות דם לאלקטרוליטים, ובדיקות דם ושתן נוספות), הן בהיבט השליטה בפרמטרים ההמודינמים (שמירה על לחצי דם ותפוקת לב תקינים), והן בהיבט הטיפול התרופתי, המאפשרות צמצום מסויים של הסיכון לפגיעה כלייתית במהלך ולאחר הניתוח.
אי ספיקת כליה סופנית עם טיפול בדיאליזה- End Stage Renal Failure-Dialysis treatment
חולים המטופלים באופן קבוע בדיאליזה צריכים לעבור דיאלזה יום לפני הפרוצדורה המתוכננת. לאחר הדיאליזה, בדיקות דם עדכניות דרושות להערכת רמות האלקטרוליטים וספירת הדם.
מצבים חריפים שמצריכים טיפול דיאליזה דחוף כוללים היפרקלמיה (עליה ברמת האשלגן), חמצת מטבולית קשה, ועודף נוזלים ניכר (המתבטא בבצקת ריאות).
במקרים חריגים בהם החולה לא מספיק יציב לביצוע דיאליזה יכולה להדרש המופילטרציה המשכית במהלך הניתוח (CVVH).
מחלה חסימתית של דרכי השתן
- הגדלה שפירה של הערמונית- Benign Prostatic Hypertrophy- BPH-
- אבני כליה- Nephrolithiasis-
מחלות מערכת העיכול
רפלוקס/צרבת- GERD- Gastro-Esophageal Reflux Disease
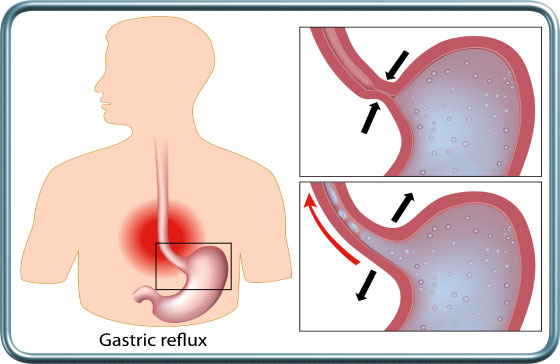
רפלוקס קיבה-וושט הינו מעבר לא תקין של תוכן קיבה אל הוושט. מצב זה מתבטא בצרבות, כאבים בחזה ותחושת עליית נוזל חומצי. לעיתים מצב זה מתבטא בהאצת עששת השיניים ובמצבים נשימתיים כולל שיעול כרוני ואספירציות ודלקות ריאה חוזרות. מצב זה מעלה את הסיכון לאספירציה של תוכן קיבה לריאות במהלך השריית ההרדמה ומצריך התייחסות מיוחדת. מעבר לצום שלפני ניתוח מתוכנן יש ליטול תרופות מסוגים שונים (H2 blockers כגון זנטק- מפחית את נפח וחומציות נוזל הקיבה (צריך להנתן 1-2 שעות לפני ההרדמה), PPIs כגון לוסק- מפחית את נפח וחומציות נוזל הקיבה (צריך להנתן 12 שעות לפני ההרדמה), פרמין- מגביר את תנועתיות הוושט והקיבה ומזרז ריקון הקיבה (ניתן 1-2 שעות לפני ההרדמה), סודיום ציטרט- יכול להנתן זמן קצר לפני השריית ההרדמה ומפחית את חומציות נוזל הקיבה אך מעלה את נפחו). אספירציה של תוכן קיבה לריאות מסכנת בדלקת ריאות קשה.
צורת השריית ההרדמה במצב זה (Rapid sequence induction) מאופיינת במתן חומרי הרדמה ומרפי שרירים מהירי פעולה על מנת לצמצם למינימום את הזמן שבין אבדן הרפלקסים המגינים על נתיב האויר לבין אבטוח נתיב האויר ע"י צינור הנשמה עם בלונית. במהלך מתן התרופות מופעל לחץ על סחוס הקריקואיד בצוואר על מנת לחסום את הוושט אל מול עליה של תוכן קיבה.
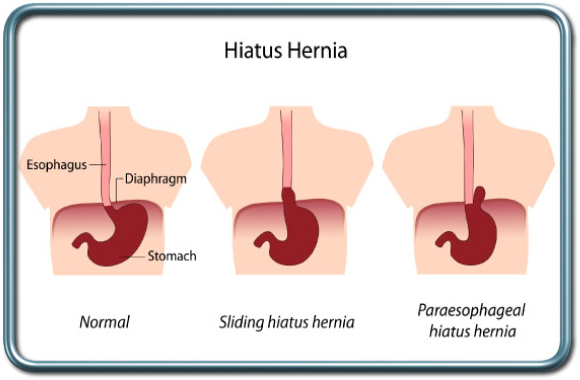
בקע סרעפתי- Diaphragmatic hernia
הקיבה הינה איבר בטני והיא ממוקמת באופן תקין מתחת לסרעפת, המפרידה בין חלל הבטן והחזה. בקע סרעפתי הינו פגם בסרעפת דרכו חלק מהקיבה עולה אל בית החזה. ישנם שני סוגים של בקע סרעפתי-
בקע גולש –Sliding Hernia- זהו הסוג השכיח ביותר. מעבר הוושט-קיבה (נקודת החיבור בין הוושט והקיבה) עולה לעבר החזה. בקע זה מטופל בדרך כלל שמרנית אלא אם כן מלווה ברפלוקס קשה עם דלקת של הוושט, אספירציות וסיבוכים נשימתיים, דימומים, או אם הבקע גדול מאד.
בקע פארא-אסופגיאלי- Paraesophageal Hernia- המעבר וושט-קיבה נותר בבטן ורק חלק מהקיבה (הפונדוס) עולה לבית החזה, עטוף בקרום צפק. מצב זה עלול לגרום לכליאת הפונדוס (חלק של הקיבה), לחסימה ולדימום ומצריך תיקון ניתוחי.
ההכנה לניתוחים בחולים הסובלים מבקע סרעפתי דומה להכנת חולה הסובל מרפלוקס (GERD)- ראה לעיל'.
דלקת כבד כרונית, אי ספיקת כבד- Chronic Hepatitis, Liver Failure
הפרעה כבדית עשויה להתבטא במגוון רחב של הסתמנויות המערבות את רוב מערכות הגוף.
מבחינה מטבולית- תתכן רמת גלוקוז נמוכה, הפרעה במאזן החומצה-בסיס בדם, מטבוליזם מוגבר, צהבת, הפרעה במטבוליזם הכולסטרול והשומנים, הפרעה בייצור חלבונים לרבות אלבומין, גורמי קרישה וחלבוני פלסמה נוספים, הפרעה בפירוק הורמונים, תרופות וחומרים רעילים.
מערכת הלב וכלי הדם – תפוקת הלב עולה, תנגודת כלי הדם הפריפרים יורדת, לחץ הדם הריאתי עולה, לחץ הדם במערכת הפורטלית עולה ויוצר דליות באיזורים שונים בגוף לרבות הוושט (דליות אלה עלולות להקרע ולגרום לדמם מסיבי).
הריאות- הרחבת כלי דם ריאתיים יוצרים הפרעה חמצונית (hepato-pulmonary syndrome). מיימת בטנית יוצרת לחץ על הריאות והפרעה רסטרקטיבית בתפקודן. תפליטים פלאורלים תורמים להפרעה הריאתית.
כליות- מחלה כבדית קשה מאופיינת ב- hepato-renal syndrome- הפרעה כלייתית
בעיות נוירולוגיות- אנצפלופתיה (הפרעה בתפקוד המוח) בדרגות שונות, בצקת מוחית.
המאטולוגית- אנמיה מחסרים תזונתיים, דיכוי מח העצם, הפרעה בקרישת הדם עקב ירידה בייצור גורמי קרישה בכבד, ודימומים מדליות וושטיות.
מועדות לזיהומים מאפיינת גם היא חולים במחלת כבד מתקדמת.
הגורמים למחלת כבד הם רבים ונחלקים לגורמים חריפים וכרוניים. הפרעה כבדית חריפה (אקוטית) קשורה בעיקר לזיהומים וירלים ותגובה לתרופות ורעלנים. הפרעה כבדית כרונית עשויה להווצר כתוצאה מזיהום וירלי כרוני (הפטיטיס B, C ), חסימה במסלול המרה, שימוש כרוני באלכוהול, רעלנים, תרופות, מחלות אוטואימוניות ומחלות מטבוליות שונות.
חולים במחלת כבד המועמדים לניתוח והרדמה מצויים בסיכון מוגבר. ישנן מערכות דירוג המתבססות על מאפיינים קליניים ומעבדתיים של החולים במחלת כבד ויוצרות מדרג של חומרת המחלה. מערכת הדירוג child pugh criteria) מדרגת את החולים לדרגה A, B, C כאשר דרגה C היא הקשה ביותר.
חולים בדרגה A מצויים בסיכון בינוני ועשויים להיות מועמדים לרוב סוגי הניתוחים תוך הכנה מתאימה. הערכה קדם ניתוחית צריכה לכלול זיהוי הגורם להפרעה הכבדית, בדיקות דם הכוללות ספירת דם, תפקודי קרישה ותפקודי כליה. במהלך ההרדמה יהיה על המרדים להמנע מתרופות המופרשות בכבד. אופן הפעולה של תרופות רבות משתנה בעקבות מחלה כבדית. הרדמה אזורית היא אפשרית במידה והקרישה תקינה. לאחר הניתוח נדרש ניטור תפקודי הכבד ויש לשקול אשפוז במסגרת טיפול נמרץ.
חולים בדרגה B או C מצויים בסיכון משמעותי (עד 80% תמותה סביב הניתוח) ויש לבצע בהם רק ניתוחים דחופים או מסכני חיים או פרוצדורות שמטרתן טיפול בתחלואה הכבדית (למשל porto-systemic shunt). חולים אלה יעברו בירור טרום ניתוחי נרחב יותר הכולל הערכת תפקוד הלב והסבילות למאמצים (כולל בדיקת אקו לב), הערכת תפקוד הריאות (כולל בדיקת דם לגזים), בדיקות דם להערכת רמת האלקטרוליטים, תפקודי הכליה, תפקודי הקרישה וספירת הדם. הערכות לניתוח בחולים אלה מצריך הכנה מראש של מוצרי דם רבים (כולל פלסמה ותאי דם אדומים) מחשש לדימום רב במהלך הניתוח. תיקון הפרעות קרישה צריך להעשות טרם הניתוח. הרדמה אזורית תשקל בכובד ראש שכן הפרעות קרישה עלולות לגרום לסיבוכי הרדמה אזורית (כגון המאטומה אפידורלית). ניטור החולה מורכב וכולל לרוב קטטר עורקי לניטור המשכי של לחץ הדם ולקיחת דגימות דם חוזרות, קטטר ורידי מרכזי, קטטרים פריפרים גדולים למתן מהיר של נוזלים ומוצרי דם ולעיתים אמצעים נוספים לניטור תפקוד מערכת הלב וכלי הדם (אקו וושטי, קטטר בעורק הריאה ואחרים. ניטור תפקודי הקרישה נעשה גם במהלך הניתוח באמצעות בדיקות דם. לעיתים יש צורך בשימוש באמצעים נוספים לשימור דם החולה מהשדה הניתוחי (cell saver). שימור תפקוד הכבד נעשה תוך שימור נאות של תפקוד מערכת הלב וכלי הדם ולעיתים שימוש בתרופות מגנות (כדוגמת N acetyl cystein במצבים חריפים).
חולים אסימפטומטים (אין כלל תסמינים המיוחסים למחלת כבד) המועמדים לניתוח ובבדיקת דם נמצאו חריגות בתפקודי הכבד- במידה ומדובר בניתוח אלקטיבי יש לדחות את הניתוח ולברר את הגורם לעליה ברמת אנזימי הכבד טרם הניתוח. במידה ומדובר בניתוח דחוף יש לבצע את הניתוח תוך ניטור תוך ניתוחי ובתר ניתוחי מתאים.
מחלות המאטולוגיות (דם)
אנמיה- Anemia
המוגלובין הינו חלבון נושא חמצן המצוי בכדוריות הדם האדומות. לחלבון זה משמעות קריטית בהעברת חמצן מהריאות לרקמות השונות, ובכך חיוני לתפקוד התקין של הרקמות השונות. אנמיה הוא מצב של חסר המוגלובין. רמת ההמוגלובין התקינה משתנה בגילאים השונים, בין המינים, ובהקשר למחלות רקע. ניתוח מלווה לעיתים קרובות באבדן דם, שעלול להיות משמעותי מאד. על סמך המאפיינים הפיזיים והרקע הרפואי של המטופל, ובהתבסס על מחקרים, יקבע המרדים את סף ההמוגלובין למתן דם ואת המצבים המצריכים מתן דם גם ללא בדיקת רמת ההמוגלובין (למשל דימום משמעותי חריף בחולה עם רמת המוגלובין התחלתית נמוכה).
אנמיה נגרמת ממגוון סיבות ומסווגת כאנמיה כתוצאה מהרס כדוריות אדומות לעומת אנמיה כתוצאה מבעיה בייצור הכדוריות. הפרעה בייצור הכדוריות האדומות יכולה להגרם מחסר ברזל, טלסמיה (פגם גנטי בחלבון ההמוגלובין), מחלות כרוניות דלקתיות, הפרעות הורמונליות שונות, חסר חומצה פולית או ויטמין 12B, מחלות כבד וכליה, ואחרים. הרס כדוריות אדומות יתכן כתוצאה מפגם גנטי במבנה הכדורית, הרס כתוצאה מתגובה חיסונית, הרס כתגובה לתרופות (למשל בחסר האנזים G6PD), הרס מכני (למשל מסתם תותב) ועוד. אנמיה תתכן גם כתוצאה מאבדן כרוני של דם מדימום ממערכת העיכול, דימום ווסתי משמעותי וכו'.
חשוב למסור למרדים את הפרטים הידועים לגבי הסיבה לאנמיה, ורמת ההמוגלובין האחרונה. המרדים יערך לדימום תוך ווידוא הזמנת כמות מספקת של מוצרי דם. בניתוחים מסויימים המאופיינים באבדני דם גדולים (למשל ניתוחי לב) יש לשקול גם שימוש באמצעים שונים לשימור דם (cell saver-שאיבת הדם המושל לשדה הניתוחי, סינונו, ושימוש חוזר, autologous predonation- דם שנותן המטופל טרם הניתוח, ובהמשך מוחזר לו במידת הצורך), אמצעים שמעלים את רמת ההמוגלובין טרם הניתוח (למשל אריתרופוייטין), ואמצעים שמפחיתים דימום (למשל חומרים אנטיפיברינוליטים- הקסאקפרון).
לויקופניה- Leukopenia
לויקופניה הינו מצב של חסר לויקוציטים, תאי דם המסייעים במלחמת הגוף כנגד גורמים מזהמים. חולים לויקופנים נמצאים בסיכון מוגבר לזיהום ועל כן מצריכים התייחסות מיוחדת לטכניקות סטריליות בכל פרוצדורה פולשנית, כולל החדרת עירוי פריפרי או מרכזי. כמו כן ידרש מתן טיפול אנטיביוטי מונע רחב טווח המתאים לסוג הפרוצדורה.
טרומבוציטופניה / הפרעה בתפקוד הטסיות- Thrombocytopenia
טרומבוציטופניה הינה רמה נמוכה של טסיות הדם. מצב זה פוגע בקרישת הדם ועלול להוביל לדמם יתר במהלך ניתוח וכן בסיבוכים בהרדמה אזורית נויראקסיאלית (דימום סביב חוט השדרה ולחץ עליו לאחר הרדמה אפידורלית או ספינלית). ישנם גורמים רבים לטרומבוציטופניה בינהם הפרעה בייצור הטסיות במח העצם, השפעת תרופות שונות, הרס טסיות בטחול, הרס טסיות ע"י נוגדנים, זיהום (ספסיס).
הפרעה בתפקוד הטסיות מובילה למצב דומה של פגיעה בקרישת הדם גם אם רמת הטסיות תקינה. הפרעה בתפקוד הטסיות עלולה להווצר בהשפעת תרופות שונות כדוגמת אספירין או פלוויקס (לעיתים כטיפול במצבי קרישתיות יתר ולמניעת אוטמים בשריר הלב או שבץ מוחי), אי ספיקת כליות מתקדמת, והפרעות מולדות בתפקוד הטסיות.
הסיכון לדמם צריך להשקל אל מול אופי הפרוצדורה ההרדמתית או הכירורגית המתוכננת ומתן טסיות יכול להדרש במקרים מסוימים. לרוב רמת טסיות של 50000 מהווה סף למתן עירוי טסיות לפני ניתוח או פרוצדורה פולשנית. במקרים מסויימים ניתן לבצע בדיקות נוספות (למשל טרומבואלסטוגרף) להערכת נאותות תפקוד הטסיות. בניתוחים בהם ישנה משמעות רבה לדמם, גם אם מינימלי, כדוגמת ניתוחי חוט שדרה או מוח, ניתוחים עיניים וניתוחים פלסטים, יכולה להדרש רמת טסיות גבוהה יותר (100000) לביצוע הניתוח.
הרדמה אפידורלית (וגם ספינלית) כרוכה בסיכון לדמם סביב חוט השדרה ולחץ על חוט השדרה עם הסתמנות נוירולוגית מוטורית ותחושתית. הסיכון עולה במצבי טרומבוציטופניה או הפרעה בתפקוד הטסיות. לרוב פרוצדורות אלה לא תעשנה ברמת טסיות של מתחת ל-80000-100000. לעיתים סף נמוך יותר מתקבל על הדעת (למשל ברעלת הריון עם טרומבוציטופניה, אפילו עד 50000 ).
במהלך הפרוצדורה המרדים יגלה ערנות במהלך הניתוח לכמות הדמם (נבדק ע"י הסתכלות על השדה הניתוחי, כמות הדם הנשאבת מהשדה הניתוחי למיכלי ניקוז, כמות פדים ספוגים בדם, ומצבו ההמודינמי של החולה) ויטפל בהתאם.
הפרעות קרישה- Clotting Disorders
הפרעות קרישה נגרמות מחסרים מולדים בגורמי קרישה (למשל המופיליה A- חסר פקטור 8, המופיליה B- חסר פקטור 9, המופיליה C- חסר פקטור 11) או הפרעה נרכשת בגורמי הקרישה כתוצאה מהפרעה בייצור הגורמים בכבד- אם בשל הפרעה כבדית, חסר ויטמין K, או טיפול בקומדין. תרופות נוספות, כגון הפרין, LMWH, ומעכבי טרומבין ישירים, פוגעות במנגנון הקרישה בדרכים שונות.
הפרעה בקרישה מעלה את הסיכון לדמם רב בניתוח ולסיבוכים בהרדמה אזורית נויראקסיאלית (הרדמה ספינלית או אפידורלית- סיכון לדמם סביב חוט השדרה והסתמנות בחסרים מוטורים או תחושתיים). הפרעת קרישה מחייבת בירור מקיף טרום הרדמתי, בשיתוף המאטולוג המתמחה בקרישה (קרישולוג), לצורך אופטימיזציה של המצב הקרישתי טרם ההרדמה, באמצעות מתן פקטורי קרישה או מוצרי דם ספציפים המתאימים למצב הקרישתי. המרדים יגלה ערנות במהלך הניתוח לכמות הדמם (נבדק ע"י הסתכלות על השדה הניתוחי, כמות הדם הנשאבת מהשדה הניתוחי למיכלי ניקוז, כמות פדים ספוגים בדם, ומצבו ההמודינמי של החולה) ויטפל במצבים השונים במוצרי דם, פקטורי קרישה ותרופות נוספות. לעיתים נדרש ניטור המצב הקרישתי במהלך הניתוח ולאחריו (באמצעות בדיקות דם לתפקודי קרישה או טרומבואלסטוגרף).

גידולים ממאירים
השפעות הגידול
גידולים ממאירים עלולים להיות גורם מכריע בהרדמה. יש לבחון כל גידול במספר היבטים-
מיקום הגידול ולחץ על איברים סמוכים- למשל גידול צווארי הלוחץ על קנה הנשימה או גידול בחזה הקדמי או בריאות עלול לסכן את נתיב האויר ולהשפיע על התפקוד הנשימתי ומצריך הערכות מיוחדת של המרדים בהיבט צנרור הקנה (למשל אינטובציה בעירות) ובהיבט ההשפעות ההמודינמיות סביב השריית ההרדמה (גידול בחזה הקדמי יכול ללחוץ על מדורי הלב וכלי הדם הגדולים לאחר השריית ההרדמה ולסכן בנפילת לחץ דם).
מצבים אלה מזוהים בד"כ טרם ההרדמה באמצעות בדיקות דימות (CT, MRI ), ולעיתים נדרשות בדיקות נוספות כגון תפקודי ריאות או אקו לב להערכת השפעת המסה הגידולית על הלב, נתיב האויר והריאות.
גרורות גידוליות עלולות להופיע באיברים שונים, הרלוונטים להרדמה, כגון הריאות, המוח, הכבד וכו'. בדיקות רלוונטיות תדרשנה טרם ההרדמה להערכת תפקוד האיברים הללו.
גידולים מסויימים מפרישים חומרים והורמונים בעלי השפעה על מערכות שונות בגוף. למשל, ישנם גידולים המפרישים הורמונים כגון TSH או ACTH המעלים את רמות הורמון בלוטת התריס, או רמות הגלוקוקורטיקואידים, בהתאמה. מצבים אלה מצריכים בדיקות דם להערכת רמות ההורמונים והשפעותיהם, טיפול ואיזון טרם ההרדמה, והתאמת ההרדמה.
טיפולים שונים בגידולים עלולים להשפיע מאד על ההרדמה- ראה שני הסעיפים הבאים.
טיפול בהקרנה - Radiotherapy
טיפול הקרנתי לגידול הוא לרוב אינו ממוקד אך ורק לגידול אלא משפיע גם על רקמות סביבו. ההשפעה הינה ארוכת טווח ועלולה לגרום הפרעה בתפקוד איבר (למשל הלב) ושינויים עוריים. קרינה לצוואר עלולה ליצור שינויים בנתיב האויר ושינויים עוריים שיקשו על צנרור קנה. שינויים אלה מצריכים הערכה קפדנית טרם ההרדמה והערכות מתאימה של המרדים לצנרור קנה באמצעים אלטרנטיבים (למשל צנרור קנה בעירות).
הקרנה לחזה מעלה את הסיכון למחלה של כלי הדם הכליליים (המספקים את הלב) ועל כן מצריכה בירור לבבי טרום הרדמתי מקיף (למשל ע"י בדיקת אקו לב במאמץ) ובהתאם אמצעי הניטור והטיפול ההרדמתי.
טיפול כימותרפי - Chemotherapy
טיפולים כימותרפים מסויימים הם בעלי השלכות על איברים שונים הרלוונטים להרדמה (למשל אדריאהמיצין- עלול לפגוע בתפקוד הלב ומצריך בדיקת אקו לב לפני ואחרי הטיפול הכימותרפי, בלאומיצין היא כימותרפיה הפוגעת בתפקוד הריאות והופכת אותן לרגישות לאחוז חמצן גבוה, מיתומיצין עלול לפגוע בתפקוד הכליות). על כן נדרשת הערכה ספציפית לאיברים הרלוונטים טרם ההרדמה והתאמת סוג ההרדמה והניטור התוך ניתוחי למצב החולה.

מחלות גנטיות/מטבוליות
פורפיריה - Porphyria
הפורפיריות הן מחלות גנטיות המאופיינות בפגם באחד האנזימים האחראים על יצירת heme, מולקולה חיונית בתפקוד ההמוגלובין, מיוגלובין וציטוכרומים.
הפורפיריות מסתמנות בהפרעות במערכת העצבים ובעור.
במהלך ההרדמה נדרש ריפוד זהיר של נקודות לחץ בשל שבירות העור.
המשמעות ההרדמתית העיקרית של המחלה קשורה במספר תרופות הרדמה ותרופות אחרות שעלולות ליצור התקף של המחלה ויש להמנע מהן. צום וזיהום עשויים גם הם לתרום להתקף.
עירוי מתמשך של גלוקוז יכול להדרש להפחתת הסיכון שבצום ממושך.
אוסטאוגנזיס אימפרפקטה - Osteogenesis imperfecta
מחלה גנטית זו נגרמת עקב הפרעה בייצור הקולגן, אבן בניין בעצם ורקמות רבות. ההפרעה גורמת לירידה בצפיפות העצם ונטיה לשברים, גמישות יתר של מפרקים וחולשת גידים. ריפוד נאות של נקודות לחץ הוא קריטי במהלך הרדמה.
תפקוד הטסיות פגוע ויכול להתבטא בדמם מוגבר במהלך ניתוח (לעיתים מצריך עירוי טסיות).
הרחבה של טבעות מסתמי הלב עלולה לגרום להפרעה בתפקוד המסתמים עם השלכות המודינמיות במהלך הרדמה. בירור טרום הרדמתי (אקו לב) נדרש לעיתים קרובות.
שינויים בעמוד השדרה ובית החזה עלולים ליצור הפרעות נשימתיות ולהשפיע על בחירת סוג ההרדמה וצורת ההנשמה.
עליה בטמפרטורת הגוף במהלך הרדמה היא שכיחה אך לא נמצא קשר עם תסמונת יתר החום הממאיר. במהלך הרדמה טמפרטורת הגוף מנוטרת באופן המשכי.
ההשתלטות על נתיב האויר עלולה להיות קשה בגלל מאפיינים שלדיים ומעורבות של עמוד השדרה הצווארי.
מוקופוליסכרידוזות - Mucopolysaccharidosis
מוקופוליסכרידים הן מולקולות בניין המצויות בכל התאים. חסר גנטי באנזים האחראי על פירוק המוקופוליסכרידים מוביל להצטברותם ברקמות. יש 7 צורות שונות של המחלה ומאפייניה כוללים הפרעות שלד ופנים, מפרקים נוקשים, שינויי צורה בבית החזה, גמדות, והגדלת הלב, הכבד והטחול. פיגור שכלי שכיח גם הוא.
הדגשים ההרדמתיים בחולים אלה קשורים בקושי בהשתלטות על נתיב האויר, ובמעורבות מספר מערכות מרכזיות (לב, כבד), המצריכות בירור טרום ניתוחי והתאמת סוג ההרדמה ואמצעי הניטור בניתוח.
מחלות אגירת גליקוגן - Glycogen Storage Diseases
מחלות אגירת גליקוגן מאופיינות בהפרעה באחד האנזימים הרבים המעורבים במטבוליזם הגלוקוז.
בהקשר ההרדמתי ישנן מספר בעיות ובינהן היפוגליקמיה (ירידה ברמת הגלוקוז בדם), חמצת (שינויים במאזן החומצה-בסיס), והפרעה לבבית וכבדית עקב אגירת יתר של גליקוגן ברקמות אלה. הערכה טרום ניתוחית צריכה לכלול בדיקת תפקוד מערכות אלה.
תסמונות שונות
תסמונת דאון- Down Syndrome
תסמונת דאון או טריזומיה 21 (3 כרומוזומי 21 במקום שניים בלבד) היא תסמונת המאופיינת במספר הפרעות העלולות לסכן את המטופל-
- סיכון לסבלוקסציה (פריקה) של חוליות C1-2 (חוליות הצוואר העליונות). זה יוצר סיכון במהלך האינטובציה המצריכה מתיחת הצוואר לאחור, ומצריך שינוי טכניקת האינטובציה למזעור הסיכון.
- נתיב האויר- מבנה הפנים מקשה על הנשמה במסכה. לשון גדולה יכולה להקשות על האינטובציה. מבנה סבגלוטי (החלק העליון של קנה הנשימה) צר יכול להצריך שימוש בטובוס צר יותר. כמו כן, ישנה שכיחות יתר של תסמונת דום נשימה בשינה על השלכותיה על האינטובציה וההרדמה.
- סיכון מוגבר לאספירציה.
- מחלות לב- הלוקים בתסמונת דאון סובלים לעיתים קרובות ממחלות לב- ASD או VSD או AV canal- שהן בעלות השלכות משמעותיות על ההרדמה.
- קושי בהחדרת קטטר ורידי פריפרי.
- הפרעה של המערכת החיסונית- מעלה סיכון לדלקות ריאה חוזרות והסתמנות נשימתית בעלת השלכות על ההרדמה.










