מחלות רקע והרדמה בילדים
- פרטים
- נוצר ב 17 יולי 2013
- נכתב על ידי דר' גרג'י יונתן
- כניסות: 250934

לפירוט על מחלות רקע שונות בחרו בתחום הרלוונטי.
מחלות קרדיווסקולריות (לב וכלי דם)
אוושה לבבית אסימפטומטית- Asymptomatic heart murmur
מדובר בממצא שכיח בילדים, בד"כ חסר חשיבות, אך לעיתים עלול להיות בעל השלכות משמעותיות. אוושות לא פתולוגיות הן בעלות פרמטרים מאפיינים בהאזנה ללב ובתנאי שהאוושה עומדת באופן פרמטרים ואין כלל סימפטומים (חולשה, בעיות הזנה, אי סבילות במאמץ, נשימה מהירה, קוצר נשימה, כחלון, דלקות חוזרות של דרכי הנשימה, דפקים חלשים), בד"כ לא נדרש בירור נוסף. הבדיקה נעשית בד"כ ע"י קרדיולוג ילדים. במידה והאוושה לא נבדקה ונמצאה שפירה בעבר יש צורך להפנות לקרדיולוג ילדים או לאקו לב לפני הרדמה.
מחלת לב מולדת- congenital heart disease
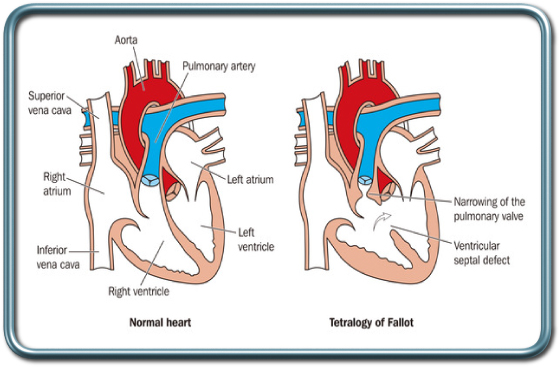
הלב התקין מורכב מ-4 מדורים- עליה וחדר ימניים ועליה וחדר שמאליים. המדורים הימניים והשמאליים מופרדים בינהם ע"י מחיצה. באופן תקין דם ורידי המגיע מהגוף נכנס לעליה הימנית, משם לחדר הימני, המוליך דם אל הריאות. הדם בריאות מתחמצן ועובר לצד השמאלי של הלב כאשר דם מורידי הריאה נכנס אל העליה השמאלית, ומשם לחדר השמאלי, שמוליך את הדם המחומצן אל הגוף. פגמים במבנה הלב התקין יוצר שינויים מהותיים בפיזיולוגיה של מערכת הלב-ריאות וכלי הדם.
-שנט משמאל לימין (Left to right shunt)
ASD (atrial septal defect), VSD (ventricular septal defect), PDA (Patent ductus arteriosus)
פגמים מולדים במחיצה שבין העליות (ASD-atrial septal defect) או במחיצה שבין החדרים (VSD-ventrucular septal defect) יוצרים מעבר לא תקין בין הלב הימני והלב השמאלי ושנט (shunt) כלומר מעבר דם בין הלב הימני ללב השמאלי. במקרה של ASD ו-VSD דם זורם דרך הפגם מהלב השמאלי (המאופיין בלחצים גבוהים) אל הלב הימני (המאופיין בלחצים נמוכים) כך שזרימת הדם הריאתית עולה. חמצון הדם בחולים אלה תקין שכן זרימת הדם הריאתית קיימת ואף מוגברת. לאורך זמן פגם משמעותי ועליה משמעותית בזרימת הדם הריאתית תגרום לשינויים לבביים ואי ספיקת לב וכן לשינויים בכלי הדם הריאתיים ויתר לחץ ריאתי. שינויים במבנה הלב יוצרים סיכון להתפתחות הפרעות בקצב הלב. כמו כן, המעברים הפתוחים בין הצד השמאלי והימני של הלב יוצרים סיכון למעבר קרישי דם מורידי הגוף (שם בד"כ מתפתחים קרישי דם) אל המערכת העורקית של הגוף ואל האיברים השונים (כולל המוח).
פגמים קטנים הם לעיתים קרובות חסרי משמעות המודינמית, עשויים להסגר באופן ספונטני ומצריכים מעקב בלבד. במידה ומדובר בפגמים גדולים שצפויים ליצור בעיה בתפקוד הלב והריאות הפגם נסגר באמצעות ניתוח לב פתוח הכולל שימוש במכונת לב ריאה (במקרה של VSD ומקרים מסויימים של ASD) או צנתור (במקרה של ASD), בהתאם למיקום הפגם ומאפייניו.
דרגת השנט אינה סטטית והיא תלויה במידת התנגודת הריאתית והסיסטמית לזרימת דם, רמת הנוזלים בגוף, קצב הלב ועוצמת התכווצותו. כל אלה נשלטים על ידי המרדים באמצעים פרמקולוגים ואחרים באופן שיאפשר אופטימיזציה של החמצון ותפוקת הלב.
-מומי לב כחלוניים- שנט מימין לשמאל (Right to left shunt)
טטרלוגיה של פאלו- Tetralogy of Fallot
מחלה זו מאופיינת במספר שינויים אנטומים לבביים היוצרים שנט מימין לשמאל. המחלה מאופיינת בחסימה במוצא חדר ימין (Right ventricle outflow obstruction), היפרטרופיה (הגדלה) של חדר ימין (Right ventricular hypertrophy), VSD (Ventricular septal defect), ו- overriding aorta. החסימה במוצא חדר ימין מצמצמת את מעבר הדם מהצד הימני של הלב אל הריאות. בעקבות חסימה זו עולה הלחץ בצד הימני של הלב וכתוצאה מכך מתאפשר מעבר דם מהצד הימני של הלב אל הצד השמאלי דרך ה-VSD. מעבר דם לא מחומצן ללב הימני מתאפשר גם עקב Overriding Aorta. בשל זרימת הדם המצומצמת דרך הריאות חמצון הדם לקוי ולכן ילדים אלה הם כחלוניים (מאופיינים בצבע כחלחל עקב רמה גבוהה של דם לא מחומצן).
דרגת השנט אינה סטטית והיא תלויה במידת התנגודת הריאתית והסיסטמית לזרימת דם, רמת הנוזלים בגוף, קצב הלב ועוצמת התכווצותו. כל אלה נשלטים על ידי המרדים באמצעים פרמקולוגים ואחרים באופן שיאפשר אופטימיזציה של החמצון ותפוקת הלב.
הטיפול בסינדרום זה כולל מתן פרוסטגלנדינים לאחר הלידה לצורך שימור ה- ductus arteriosus (מעבר עוברי בין אבי העורקים לעורק הריאה) פתוח. מעבר זה מאפשר זרימת דם אל הריאות ושיפור חמצון הדם. כאשר חמצון הדם ירוד מאד נעשה ניתוח זמני (BT shunt- חיבור באמצעות מוליך סינטטי בין עורק תת בריחי אל עורק הריאה כך שמתאפשרת זרימת דם דרך הריאות וחמצונו). טיפול ניתוחי סופי נעשה סביב גיל חצי שנה וכולל סגירת ה- VSD באמצעות טלאי, שיפור החסימה במוצא החדר הימני באמצעות חיתוך שריר עדין ולעיתים שימוש בטלאי או במוליך סינטטי.
-פגמים חוסמים- Obstructive lesions
מוצא החדר השמאלי יכול להחסם ברמת המסתם האורטלי וכן ברמה שמתחת למסתם או מעליו. הצרות מולדת של המסתם האורטלי וקוארקטציה של האורטה הם הפגמים השכיחים ביותר. החסימה גורמת להגבלה במעבר דם מהחדר השמאלי אל עורקי הגוף, יוצרת הגדלה תגובתית של החדר השמאלי, אי ספיקת לב ומועדות להפרעות בקצב הלב. המטרות ההרדמתיות כוללות שליטה בקצב הלב, שיפור התכווצות הלב ומניעת דיכוי שריר הלב ושימור טונוס כלי הדם הפריפרים.
קוארקטציה של האורטה- Coarctation of aorta
מדובר בהצרות של אבי העורקים שיכולה להווצר בכל מקום לאורך אבי העורקים אך בד"כ קיימת בקשת האורטה בסמוך לשייר העוברי ductus arteriosus, אחרי התפצלות כלי הדם המספקים את החלק העליון של הגוף. ההצרות פוגעת בזרימת הדם במורד אבי העורקים (לחץ הדם בזרוע ימין או בשתי הזרועות יהיה גבוה ואילו ברגליים יהיה נמוך מאד). הצרות משמעותית יוצרת עומס על שריר הלב ועלולה לגרום לאי ספיקת לב. בשלבים הראשונים מתן פרוסטגלנדינים פותח את ה- ductus arteriosus ומאפשר זרימה רטרוגרדית (כיוון הפוך לנורמלי) של דם לא מחומצן מעורק הריאה אל המערכת העורקית דיסטלית להיצרות. כך מתאפשרת לפחות זרימת דם מסויימת אל האזור שמעבר לחסימה. תינוקות עם חסימה קשה מקבלים תמיכה תרופתית בשריר הלב ובד"כ מונשמים.
הטיפול הוא באמצעות צנתור (balloon angioplasty, בילדים גדולים יותר) או ניתוח (ללא צורך במכונת לב ריאה).
מבחינה הרדמתית קטטר עורקי פריפרי מוחדר בשורש כף היד הימני (שכן הצד השמאלי מושפע מהחסימה). במהלך הניתוח מונח קרוס קלמפ (cross clamp) על האורטה (אטב החוסם את הזרימה באבי העורקים כך שיתאפשר תיקון של הפגם). בשלב זה החשש הוא מפני העדר זרימת דם לחוט השדרה ולעיתים קרובות התינוקות מקוררים על מנת להפחית את צריכת החמצן בחוט השדרה ולשפר את מאזן הצריכה-אספקה של חמצן.
מהלך הניתוח כולל כריתת החלק המוצר ותפירת שני הקצוות של האורטה קצה לקצה. לעיתים משתמשים בטלאי לתיקון הפגם.
מחלות מערכת הנשימה
אסתמה-Asthma
אסתמה היא מחלה של דרכי האויר הריאתיות המאופיינת בתגובתיות יתר התקפית לגירויים שונים- כולל גירויים מכנים, חומרים נשאפים, ומחלות זיהומיות של דרכי האויר. הטיפול במחלה נגזר מחומרתה וכולל מרחיבי סימפונות שונים, מייצבי תאי דלקת, סטרואידים, וחומרים נוספים.
גם פה החולה צריך להגיע לניתוח במצב מיטבי תוך התאמה אופטימלית של התרופות. החולה נדרש להמשיך את הטיפול התרופתי עד ליום הניתוח (כולל יום הניתוח), במקרים קשים יוסף טיפול פומי בסטרואידים לקראת הניתוח ולעיתים קרובות יקבל אינהלציה נוספת של מרחיבי סימפונות כשעתיים לפני הניתוח.
במהלך הניתוח ידרש המרדים להשתמש בטכניקה הרדמתית המונעת ככל שניתן את גירוי דרכי האויר ועל כן החמרת המצב הריאתי (למשל שימוש ב- LMA במקום טובוס, שימור הרדמה עמוקה באופן רציף ואקסטובציה במצב שינה עמוקה), ויתאים את אופן ההנשמה לפיזיולוגיה הנשימתית המאפיינת מחלה זו.
חולים שקיבלו טיפול בסטרואידים במהלך השנה האחרונה למשך יותר מכ-5 ימים יקבלו מנת סטרואידים ע"י המרדים (stress dose) וכנראה גם במהלך הפוסטאופרטיבי (מאחר וישנו דיכוי של ייצור הסטרואידים ע"י הגוף עקב הטיפול בסטרואידים, עד לטווח של שנה).
ברונכופולמונרי דיספלזיה- Bronchopulmonary dysplasia- BPD
מדובר במחלת ריאות כרונית הקשורה בהנשמה ממושכת ורעילות של חמצן של פגים. מתן סטרואידים לפני הלידה, טיפול מוקדם בסורפקטנט וצורות הנשמה מותאמות יותר הורידו את השכיחות וחומרת המחלה. המחלה מסתמנת בנשימה מהירה, קוצר נשימה, רגישות יתר של דרכי האויר ותלות בחמצן. התינוקות הללו סובלים משינויים ברמת החמצן והפחמן הדו חמצני, הפרעה בצמיחה ובמבנה דרכי האויר, הצרויות לאורך דרכי הנשימה (subglottic stenosis), עליה בתנגודת הריאתית לזרימת אויר ואף אי ספיקת לב. המחלה עלולה להמשך עד גיל בית הספר. חלק מהחולים סובלים גם מבעיות התפתחות ופרכוסים עקב דימומים תוך מוחיים האופייניים לפגים צעירים. התינוקות תלויים לעיתים קרובות בטיפול בחמצן ותרופות (משתנים, מרחיבי סימפונות).
הכנה לפני ניתוח מתמקדת בשיפור החמצון, הפחתת תגובתיות יתר של דרכי האויר ותיקון הפרעות באלקטרוליטים הנובעות מטיפול כרוני במשתנים.
במהלך הניתוח יש לנקוט בגישה קפדנית לטיפול בנוזלים והתאמת צורת ההנשמה.
צנרור הקנה יכול להיות בעייתי עקב הצרות בדרכי הנשימה (subglottic stenosis) ועלול להצריך שימוש בצינור הנשמה דק יותר.
הרדמה אזורית מועדפת במקרים מסויימים כאשר מתאימה לסוג הניתוח (למשל בתיקון בקע מפשעתי).
מחלה זיהומית של דרכי האויר העליונות-URTI-Upper Respiratory Tract Infection
מחלה זיהומית של דרכי האויר העליונות נגרמת לרוב מנגיף (ווירוס) ונקראת בשפה העממית הצטננות/התקררות וכו'. מחלה זו נקשרת עם סיבוכים נשימתיים הרדמתיים במהלך הניתוח ולאחריו כגון לרינגוספזם (סגירה רפלקסיבית של מיתרי הקול והעדר תנועת אויר לריאות), ברונכוספזם (כיווץ של הסימפונות והפרעה בחילוף הגזים הריאתי), תמט ריאתי, דלקת ריאות פוסטאופרטיבית, ובעיות נשימתיות אחרות. עקב כך, מקובל לדחות ניתוח אלקטיבי כ-6 שבועות לאחר חלוף סימפטומי המחלה (זאת משום שתגובתיות היתר של דרכי האויר נותרת מספר שבועות לאחר חלוף המחלה).
ילדים סובלים לעיתים תכופות מזיהומי דרכי האויר העליונות, והסיבוכים הנשימתיים בולטים דווקא בקבוצת גיל זו. עם זאת ישנם מצבים שבהם תדירות הזיהומים כה גבוהה שישנה סבירות גבוהה להתקל בזיהום נוסף בתאריך הדחוי. במקרים כאלה, ובמידה והזיהום קל (ללא חום, הילד אינו אפטי, הנזלת שקופה, אין סימני דלקת ריאות) יש מקום לשקול לעיתים ביצוע הרדמה גם במצב מחלה תוך נסיון למזער את הסיכון (למשל הנשמה באמצעות מסכה או LMA במקום טובוס המגרה את קנה הנשימה).
דום נשימה בשינה-OSA-Obstructive Sleep Apnea
דום נשימה בשינה הינה מחלה המאופיינת בחסימת נתיב האויר העליון בד"כ ע"י צניחת בסיס הלשון, באופן מלא (גורם לאפנאיה-עצירת זרימת אויר מוחלטת אל מול המשך מאמצים של שרירי הנשימה) או באופן חלקי (גורם להיפופניאה- הפרעה לזרימת האויר). כתוצאה מהחסימה רוויון החמצן בדם יורד וישנה עליה בריכוז הפחמן הדו חמצני בדם. שינויים אלה גורמים כעבור זמן מה ליקיצה עם פתיחה מחודשת של נתיב האויר וחידוש האווורור הריאתי. לשינויים אלה ישנה השפעה מרחיקת לכת במידה ולא מטופלת לאורך השנים- עליה בלחץ הדם הריאתי והפרעה בתפקוד חדר הלב הימני. הפרעה זו מאפיינת ילדים בגיל 2-6 שנים שכן הגורם המשמעותי ביותר להפרעה בילדים הינו הגדלת שקדים והטיפול הוא כריתת השקדים (גורמים אחרים כוללים שינויים ברקמות רכות ועצמות הפנים עקב סינדרומים שונים). שכיחות התופעה היא כ-2% בילדים (נחירות ללא חסימה הן שכיחות יותר 3-13% ).
הילדים מראים סימנים של חוסר ריכוז, היפראקטיביות, והפרעות התנהגות במשך היום עקב היקיצות המרובות במהלך הלילה. השינה מאופיינת בנחירות קולניות. אבחון המחלה נעשה במעבדת שינה. הטיפול בילדים הוא כאמור כירורגי.
משמעות המחלה עבור המרדים היא רבה- בהיבט השליטה בנתיב האויר-חולים אלה הם לעיתים קרובות בעלי נתיב אויר קשה וקשים להנשמה ולצנרור קנה. חולים אלה גם רגישים יותר לתרופות הרדמה בכלל ולתרופות נרקוטיות בפרט בהיבט של חסימת נתיב האויר ועל כן נדרשת תשומת לב יתרה לגישה מולטי-מודאלית לשליטה בכאב והמנעות ככל שניתן מחומרים נרקוטים.
האשפוז בהתאוששות של חולים אלה הוא בד"כ ממושך יותר ולעיתים קרובות נדרש אשפוז גם לניתוחים שאחרת היו נעשים במסגרת אשפוז יום (ללא אשפוז), בדגש על מקרים של ניתוחים מורכבים, ניתוחי נתיב האויר (לרבות כריתת שקדים), גיל 3> שנים, חומרת המחלה ונוכחות מחלות רקע אחרות.
הניטור בהתאוששות הוא בדגש על שמירת פוטנטיות דרכי האויר ורוויון החמצן.
מחלות מערכת העצבים
פרכוסים/אפילפסיה- convulsions/epilepsy
הטיפול ההרדמתי בילדים הסובלים מפרכוסים מצריך ידע בתרופות אנטי-פרכוסיות, תזמון המתן שלהן והאינטראקציות הבינ-תרופתיות עם תרופות ההרדמה. הסטרס של הניתוח וההרדמה עלול להוריד את הסף לפרכוס ויש להמשיך במתן תרופות אנטיפרכוסיות סביב הניתוח תוך צמצום ככל שניתן הפרעות במתן התרופות. ניתוחים מסויימים לא מאפשרים המשך מתן פומי (דרך הפה) של התרופות האנטי-פרכוסיות הקבועות ונדרש, בייעוץ הנוירולוג המטפל, לעבור לטיפול תוך ורידי באותה תרופה או בתרופות חלופיות. יש לציין שרוב התרופות האנטי-פרכוסיות נותרות זמן יחסית ממושך בדם ולכן במקרים מסוימים ניתן להמשיך את הטיפול בלילה שלאחר הניתוח או למחרת הניתוח. במקרים מסוימים יש צורך לבדוק את רמת התרופה לפני ההרדמה ולאחריה על מנת להתאים את המינון סביב הניתוח.
חומרי הרדמה מסויימים משרים פרכוסים (מתוהקסיטל, פטידין) ויש להמנע מהם. תרופות הרדמה אחרות משרות פעילות דמויית פרכוסים (קלונוס). כל תרופות ההרדמה הן אנטי-פרכוסיות במינונים שמשרים אבדן הכרה.
שיתוק מוחין- Cerebral palsy-CP
ספקטרום של הפרעות נוירולוגיות מוטוריות שיכולות להיות מלוות בהפרעות פרכוסיות או הפרעות קוגניטיביות. הגורם לשיתוק מוחין הינו נזק מוחי במהלך ההריון או לאחר הלידה. יש טווח רחב של סימפטומים החל בספסטיות (קשיון) שרירית והפרעה בתנועה, שינויים בצורת הגפיים (דהפורמציות), עיכוב התפתחותי והפרעות קוגניטיביות. הילדים הללו סובלים לעיתים קרובות בהפרעות בבליעה והזנה, רפלוקס גסטרו-אסופגיאלי ואספירציות ולכן עלולים להיות בתת תזונה. הפרוצדורות הכירורגיות הרלוונטיות במקרים הללו כוללות ניתוחים כירורגים לתיקון דהפורמציות של גפיים, ניתוח לתיקון רפלוקס גסטרו-אסופגיאלי, פרוצדורות דנטליות וגסטרוסטומיה להזנה.
התקשורת עם הילדים יכולה להיות בעייתית והם עלולים להיות מפוחדים בשל נסיונות עבר קשים. הכנסת קטטר ורידי פריפרי עלולה להיות קשה בילדים הללו. סיכון לאספירציה מצריך ביצוע הרדמה ואבטוח נתיב האויר באופן שיפחית את הסיכון. השכבת החולים צריכה להיות זהירה עם דגש על ריפוד נקודות לחץ בדפורמציות הגפיים. הסיכון להיפותרמיה (תת חום גוף) מוגבר בחולים הללו מאחר ומרכז וויסות החום שלהם מופרע ויש לנקוט באמצעי חימום.
אספירציות ודלקות ריאה קודמות בנוסף לדחף נשימתי מופחת והפרעה במנגנון השיעול עלולים ליצור מצב של אי ספיקה נשימתית, להקשות על הגמילה מהנשמה לאחר הניתוח ולהצריך המשך תמיכה נשימתית במהלך ההתאוששות.
הערכת רמת הכאב קשה בחולים הללו ויש צורך בהכוונת ההורים להתאמת הטיפול נוגד הכאב.
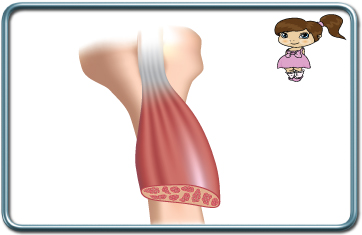
מחלות שריר
Duchen Muscular Dystrophy
מדובר במחלת שריר שהינה תוצאה של פגם גנטי המוביל להפרעה בייצור החלבון דיסטרופין שהינו מרכיב חיוני בשלד ממברנת השריר. התסמונת מופיעה בבנים בין השנים 2-5 ומובילה להגבלה קשה עד גיל 12. מעבר לאבדן מסת השריר, ישנה השפעה על הלב והתפתחות קרדיומיופתיה המובילה לאי ספיקה לבבית. ישנן השפעות גם על שריר המעי שמוביל להפחתה בתנועתיותו ועיכוב הריקון הקיבתי. מוות בגיל צעיר בשל דלקות ריאה חוזרות או אי ספיקה לבבית הוא התוצא השכיח.
המשמעות ההרדמתית קשורה הן למצב הלבבי, והן להפרעה בשריר, שהופכת את החולים הללו רגישים מאד למרפה השרירים סוקסיניל כולין- פירוק שריר מהיר עלול לגרום לעליה ברמת האשלגן ודום לב ועל כן יש להמנע מתרופה זו. כמו כן ההתאוששות מחומרים מרפי שרירים מקבוצת ה- nondepolarizing הינה ממושכת יותר. ההפרעה בתפקוד המעי מעלה את הסיכון לאספירציה.
מחלות מטבוליות/אנדוקריניות
סכרת- Diabetes mellitus
סכרת הינה הבעיה האנדוקרינית השכיחה ביותר בילדים. מדובר בד"כ בהפרעה בייצור האינסולין (סכרת מסוג 1) אם כי לאחרונה חלה עליה בשכיחות סכרת מסוג 2 בילדים (תנגודת לאינסולין) עקב עליה בהשמנה בקרב ילדים. סיבוכי מחלת הסכרת במערכת הלב, כלי הדם, הכליות, ומערכות נוספות אינן רלוונטיות בתקופת הילדים ועיקר הטיפול סביב הניתוח נוגע לאיזון רמת הסוכר בדם.
הערכה קדם ניתוחית צריכה לכלול השגת מידע מקיף על מינון האינסולין ואופן המתן. זמני הצום טרם הניתוח זהים בחולי סכרת אך יש לשאוף לתזמן את המקרים כמקרים ראשונים על מנת לצמצם את תקופת הצום למניעת היפוגליקמיה (ירידה ברמת הסוכר בדם). ישנן מספר שיטות לשליטה על רמת הגלוקוז בדם סביב הניתוח, תלוי באופי המחלה והטיפול שניתן לה סוג ונרחבות הניתוח. הטיפול נע מהפסקת הטיפול באינסולין ביום הניתוח והשבתו ברגע שניתן לצרוך הזנה פומית (בניתוחים קטנים) ועד למתן עירוי מתמשך של גלוקוז ובנוסף אינסולין (בניתוחים גדולים). לרוב ידרש ביצוע של מספר בדיקות לרמת הגלוקוז טרם הניתוח, במהלכו ואחריו, וטיפול באינסולין בהתאם.

מחלות המאטולוגיות
אנמיה- Anemia
אנמיה הוא מצב של חסר המוגלובין. המוגלובין הוא חלבון המצוי בכדוריות הדם האדומות ומתפקידיו להוביל חמצן לרקמות.
כשבוחנים את רמת ההמוגלובין הרצויה של ילד המועמד לניתוח יש לקחת בחשבון את מחלות הרקע שלו, סוג הניתוח ודחיפותו.
רוב המרדימים ימליצו על המאטוקריט של 25%< לפני ניתוח אלקטיבי בהעדר מחלה כרונית. אם צפוי אבדן דם והניתוח הוא אלקטיבי, יש לחקור את הסיבה לאנמיה ולטפל בהתאם תוך דחיית הניתוח עד לנרמול ההמטוקריט.
תינוקות בני 2-4 חודשים מאופיינים באנמיה פיזיולוגית. במקרה זה יש פיצוי ברמת תפקוד כדוריות הדם ולכן מקובלת גם רמת המוגלובין נמוכה יותר לפני ניתוח.
אנמיה בפג לשעבר (המאטוקריט 30>) יוצרת סיכון לאפניאה בתר ניתוחית. עם זאת עירוי קדם ניתוחי עדין אינו מומלץ.
הפרעות קרישה- Clotting disorders
הפרעות קרישה נגרמות מחסרים מולדים בגורמי קרישה (למשל המופיליה A- חסר פקטור 8, המופיליה B- חסר פקטור 9, המופיליה C- חסר פקטור 11) או הפרעה נרכשת בגורמי הקרישה כתוצאה מהפרעה בייצור הגורמים בכבד- אם בשל הפרעה כבדית, חסר ויטמין K, או טיפול בקומדין. תרופות נוספות, כגון הפרין, LMWH, ומעכבי טרומבין ישירים, פוגעות במנגנון הקרישה בדרכים שונות.
הפרעה בקרישה מעלה את הסיכון לדמם רב בניתוח ולסיבוכים בהרדמה אזורית נויראקסיאלית (הרדמה ספינלית או אפידורלית- סיכון לדמם סביב חוט השדרה והסתמנות בחסרים מוטורים או תחושתיים). הפרעת קרישה מחייבת בירור מקיף טרום הרדמתי, בשיתוף המאטולוג המתמחה בקרישה (קרישולוג), לצורך אופטימיזציה של המצב הקרישתי טרם ההרדמה, באמצעות מתן פקטורי קרישה או מוצרי דם ספציפים המתאימים למצב הקרישתי. המרדים יגלה ערנות במהלך הניתוח לכמות הדמם (נבדק ע"י הסתכלות על השדה הניתוחי, כמות הדם הנשאבת מהשדה הניתוחי למיכלי ניקוז, כמות פדים ספוגים בדם, ומצבו ההמודינמי של החולה) ויטפל במצבים השונים במוצרי דם, פקטורי קרישה ותרופות נוספות. לעיתים נדרש ניטור המצב הקרישתי במהלך הניתוח ולאחריו (באמצעות בדיקות דם לתפקודי קרישה או טרומבואלסטוגרף).

סינדרומים
תסמונת דאון- Down Syndrome
תסמונת דאון או טריזומיה 21 (3 כרומוזומי 21 במקום שניים בלבד) היא תסמונת המאופיינת במספר הפרעות העלולות לסכן את המטופל-
- סיכון לסבלוקסציה (פריקה) של חוליות C1-2 (חוליות הצוואר העליונות). זה יוצר סיכון במהלך האינטובציה המצריכה מתיחת הצוואר לאחור, ומצריך שינוי טכניקת האינטובציה למזעור הסיכון.
- נתיב האויר- מבנה הפנים מקשה על הנשמה במסכה. לשון גדולה יכולה להקשות על האינטובציה. מבנה סבגלוטי (החלק העליון של קנה הנשימה) צר יכול להצריך שימוש בטובוס צר יותר. כמו כן, ישנה שכיחות יתר של תסמונת דום נשימה בשינה על השלכותיה על האינטובציה וההרדמה.
- סיכון מוגבר לאספירציה.
- מחלות לב- הלוקים בתסמונת דאון סובלים לעיתים קרובות ממחלות לב- ASD או VSD או AV canal- שהן בעלות השלכות משמעותיות על ההרדמה.
- קושי בהחדרת קטטר ורידי פריפרי.
- הפרעה של המערכת החיסונית- מעלה סיכון לדלקות ריאה חוזרות והסתמנות נשימתית בעלת השלכות על ההרדמה.
תסמונת פייר רובין- Pierre Robin sequence
מחלה זו מתאפיינת בשינויים בפנים הכוללים חך שסוע, glossoptosis (משיכה כלפי מטה של הלשון), ומיקרוגנטיה (לסת תחתונה קטנה). מצב זה נמצא באסוציאציה לסינדרומים אחרים. הלסת הקטנה גורמת להפרעות נשימה. השינויים בנתיב האויר יוצרים קושי בצנרור קנה. לעיתים יש צורך בצנרור קנה בהכוונת ברונכוסקופ פייבראופטי (לעיתים דרך LMA).
אכונדרופלזיה- Achondroplasia
זוהי הסיבה השכיחה ביותר לגמדות. המחלה מערבת מגוון מערכות. החולים נמוכי קומה אך אורך הגו תקין. הראש גדול יחסית. יש נטיה לפתח הידרוצפלוס והצרות של הפורמן מגנום (פתח הגולגולת) עם לחץ על חוט השדרה. מבחינת נתיב האויר יתכנו שינויים בפנים הכוללים היפופלזיה (תת התפתחות) של אמצע הפנים, לשון גדולה, חך גבוה, ושכיחות גבוהה של דום נשימה בשינה חסימתי. במקרה זה יש סיכון לפתח גם יתר לחץ דם ריאתי. ההשפעות על מבנה הפנים ונתיב האויר עלולים להקשות על צנרור קנה במהלך הרדמה, מה שמצריך הערכות לביצוע הפרוצדורה באמצעים מתאימים (למשל ברונכוסקופ פייבר אופטי).

פגות
פגות מוגדרת כלידה לפני שבוע 37. פגות היא בעלת השלכות מרובות על התפקוד והאנטומיה של מערכות רבות הרלוונטיות למרדים וככל שמועד הלידה מוקדם יותר כך המשמעויות מודגשות יותר.
מערכת הלב וכלי הדם של הפג אינה בשלה והלב מתקשה להסתגל לשינויים מהירים בנפח הדם ולעומסים האפשריים במהלך הרדמה וניתוח. גם מערכת העצבים הסימפטטית של הפג אינה בשלה ולכן תגובת מערכת הלב וכלי הדם למצבים שונים אינה אופטימלית.
המעבר מהחיים העובריים בהם חמצון העובר נעשה דרך השיליה והחשיפה לאויר העולם יוצרים שינויים משמעותיים בפיזיולוגיה של מערכת הלב וכלי הדם. מצבים חולי מסויימים בפגות מונעים השלמה של חלק מהשינויים הללו, דבר שמשנה מאד את פיזיולוגיה של מערכת הלב וכלי הדם ומצריך מהמרדים התאמה של צורת ההרדמה וההנשמה.
מערכת הנשימה של הפג אינה בשלה. RDS- Respiratory distress syndrome הוא סינדרום נשימתי המאופיין בהפרעה משמעותית בחמצון כתוצאה מהיענות ריאתית מוגבלת והעדר סורפקטנט-חומר חיוני לפיזיולוגיה הנשימתית התקינה (הוותרות בועיות הריאה פתוחות). המרדים ידרש להתאים את צורת ההנשמה למאפיינים של מערכת הנשימה הבלתי בשלה של הפג. לרוב ידרש שימוש במנשם מיוחד המתאים לפגים. פגים שהונשמו תקופה ממושכת סובלים לעיתים מ-Bronchopulmonary dysplasia (BPD) – מצב ריאתי המתבטא בין השאר בתגובתיות יתר של דרכי הנשימה ומצריך התאמת ההרדמה וההנשמה.
תגובת מערכת הנשימה לשינויים ברמת החמצן והפחמן הדו חמצני שונה בפג והוא מועד יותר לאפניאות (הפסקות נשימה) בפרט לאחר הרדמה כללית. תופעה זו מצריכה המשך השגחה במסגרת טיפול נמרץ/התאוששות תוך ניטור הפג לאחר הרדמה כללית. מסיבה זו יש העדפה מסויימת להרדמה איזורית במידת האפשר.
נתיב האויר של הפג שונה ולעיתים קרובות קשה יותר לצנרור. קצב צריכת החמצן גבוה באופן יחסי בפגים. עובדה זו ביחד עם מאפייני מערכת הנשימה של הפג יוצרים מרווחי טעות קצרים בהרבה להשתלטות על נתיב האויר בזמן השראת ההרדמה.
בשל מיעוט מאגרי גליקוגן הפג אינו מסוגל לשמר רמת גלוקוז תקינה בדם ועל כן נדרש ניטור קפדני ותכוף של רמת הגלוקוז, ולעיתים מתן מתמשך של תמיסה המכילה גלוקוז.
הכבד של הפג אינו בשל ועל כן פינוי תרופות מסוימות מופרע, מה שמצריך מהמרדים משנה זהירות במינונים וצורת ההרדמה.
מערכת הכליות של הפג גם היא אינה בשלה, דבר המתבטא הן בפינוי תרופות שונות, חומרי הרדמה, והן באיזון מצב הנוזלים והאלקטרוליטים בדם. המרדים, כמי ששולט במתן נוזלים, אלקטרוליטים ותרופות במהלך ההרדמה, יתבסס על הערכה קלינית ובדיקות מעבדה על מנת להכווין את איזון הנוזלים והאלקטרוליטים.
רפלוקס קיבתי-וושטי שכיח יותר בפגים ומעלה את הסיכון לאספירציה ריאתית של תוכן קיבתי.
שטח פנים גדול ביחס לנפח הגוף בנוסף להעדר יכולת להצטמרר ומנגנון כיווץ כלי דם לא יעיל יוצרים קושי בשימור חום הגוף של הפג. המרדים נדרש לנטר באופן מתמשך את טמפרטורת הגוף של הפג ולהשתמש במגוון האמצעים העומדים לרשותו לשימור חום הגוף שלו.
חסמים עצביים (הרדמה איזורית) הם שונים במאפייניהם בפגים הן עקב הבדלים אנטומים והן בשל הבדלים פיזיולוגים בפיזור, ספיגה ורעילות של חומרי הרדמה מקומית המשמשים בסוג זה של הרדמה.
השינויים הללו ושינויים נוספים הופכים את הרדמת הפגים לאתגר משמעותי עבור המרדים.