מחלות רקע והרדמה במבוגרים - מחלות נוירולוגיות
- פרטים
- נוצר ב 17 יולי 2013
- נכתב על ידי דר' גרג'י יונתן
- כניסות: 392267
מחלות נוירולוגיות
מחלות מערכת העצבים המרכזית
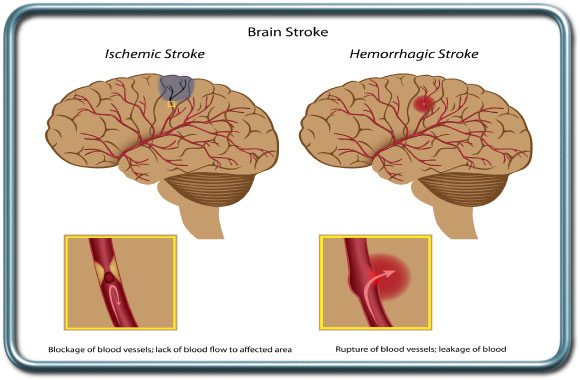
מצב לאחר ארוע מוחי (TIA/CVA- Transient Ischemic Attack/Cerebrovascular Accident)
ארוע מוחי נחלק לשתי קבוצות עיקריות- ארוע מוחי המורגי (דימומי) וארוע מוחי איסכמי (שנגרם מקריש דם או מתסחיף, בד"כ של קריש דם ממקור לבבי או מעורקי התרדמה).
ארוע מוחי חריף יוצר שינויים בתגובתיות כלי הדם המוחיים לשינויים בלחץ הדם ושינויים ברמת הפחמן הדו חמצני תוך סיכון להגדלת האיזור הפגוע ולשבץ נוסף. רוב המרדימים ידחו ניתוח אלקטיבי למשך לפחות שבועיים, ובד"כ למשך מספר חודשים לאחר ארוע מוחי חריף. ההחלטה צריכה להיות משותפת בין המרדים, הכירורג והנוירולוג המטפל.
ארוע מוחי מצריך בירור שכולל לפחות אקו דופלר של עורקי התרדמה. הצרות טרשתית של 70% ומעלה מצריכה בד"כ תיקון כירורגי של העורק (CEA- Carotid endarterectomy) ויש לשקול ביצוע הפרוצדורה הזו לפני הניתוח האלקטיבי.
ארוע מוחי בעבר הוא בעל השלכות הרדמתיות משמעותיות משום שיוצר סיכון לארוע מוחי נוסף במהלך ההרדמה וכן מהווה גורם סיכון לסיבוכים אחרים- קרדיווסקולרים ונשימתיים. הסיכון לארוע מוחי פוסטאופרטיבי גבוה יותר בניתוחים קרדיווסקולרים.
-במידה ומדובר היה בארוע מוחי דימומי, שלעיתים קרובות נגרם מלחץ דם גבוה, יש צורך להמנע מעליות בלתי נשלטות בלחץ הדם במהלך ההרדמה (עליות כאלה הן שכיחות במהלך אינדוקציית ההרדמה והאינטובציה, במהלך גירויים מכאיבים בניתוח ובהתעוררות). המרדים ישלוט בלחץ הדם באמצעים פרמקולוגים החוסמים את תגובת הכאב ובאמצעים המשנים את תפקוד הלב וכלי הדם.
-ארוע מוחי איסכמי מאופיין לעיתים קרובות בהצרות העורקים המספקים את המוח ועל כן דווקא תת לחץ דם במהלך ההרדמה (שיכול להגרם למשל מחסר נוזלים, מעומק הרדמה מוגזם בחלקים מסויימים של הניתוח וכו') יכול לסכן בארוע מוחי חוזר. המרדים ישתמש באמצעים שייצבו את לחץ הדם של החולה סביב הרמה שלפני ההרדמה (באמצעות מתן נוזלים וחומרים שמכווצים את כלי הדם או משפרים את תפקוד הלב).
עניין אחר במקרה של ארוע מוחי איסכמי הוא הפסקת התרופות "מדללות הדם" לפני ניתוחים. הפסקת נטילת התרופות הללו נעשית על מנת למנוע דימום יתר במהלך הניתוח. אולם בחולים אלה יש לשקול הפסקת התרופה בכובד ראש שכן זו עלולה להוביל להווצרות קריש דם מוחי וארוע מוחי חוזר. במקרים מסוימים הניתוח נעשה תחת הטיפול התרופתי "מדלל הדם" על מנת למנוע שבץ מוחי. במקרה זה על המרדים להערך לדימום יתר במהלך הניתוח (הכנת מוצרי דם מתאימים ואמצעים שונים למתן מוצרי דם). סוג הניתוח המיועד הוא גורם חשוב בהחלטה על המשך או הפסקה של הטיפול "מדלל הדם" (למשל ניתוח מוח מחייב הפסקה שכן כל דימום במהלך ולאחר הניתוח שם את המטופל בסיכון משמעותי, לעומת זאת ניתוח אורטופדי פחות מסוכן מבחינת השפעת הדימום על איברים חיוניים ולרוב מאפשר המשך הטיפול "מדלל הדם").
אלמנט חשוב נוסף הוא המנעות ממניפולציית יתר של הצוואר שכן עורקי התרדמה בחולים שסבלו בעברם משבץ מוחי איסכמי הם לעיתים קרובות זרועים ברובד טרשתי ומניפולציה שלהם עלולה להוביל לנתק של מרכיב טרשתי או של קריש דם שיסחף אל המוח ויוביל לשבץ מוחי.
על המרדים להעריך את מצבו הנוירולוגי הבסיסי של המטופל לפני ההרדמה על מנת לזהות בהקדם כל שינוי במצב הנוירולוגי בהמשך.
הערכה קרדיווסקולרית מקיפה נדרשת גם כן משום שרובד טרשתי בעורקי התרדמה מהווה סמן להתהוות רובד טרשתי גם בעורקי הלב.
פרכוסים (Seizures, Epilepsy)
חולי אפילפסיה מצויים בסיכון מוגבר לסיבוכים פוסטאופרטיבי כאשר שבץ מוחי הוא השכיח בינהם.
פרכוס בתקופה הפריאופרטיבית יתכן ממספר סיבות כולל מספר תרופות הרדמה או ההרדמה כשלעצמה, הפרעות מטבוליות המתפתחות פריאופרטיבית, הפסקת שימוש בתרופות מסויימות (למשל תרופות נוגדות פרכוסים או תרופות מקבוצת הבנזודיאזפינים נוגדי החרדה) או באלכוהול (בקרב אלכוהוליסטים) בתקופה הפריאופרטיבית וכן ניתוח תוך מוחי.
חומרי הרדמה מסויימים עלולים ליצור פרכוס (למשל קטמין או מתוהקסיטל) ואילו אחרים מגנים מפרכוס (למשל פרופופול או תיופנטל). המרדים צריך לבחור את חומרי ההרדמה המתאימים. מצד שני, תרופות נוגדות פרכוסים מסויימות עלולות להשפיע על פעילות תרופות הרדמה מרפות שרירים ועל המרדים לקחת זאת בחשבון (למשל-פניטואין וקרבמזפין יוצרים תנגודת לחומרים מרפי שרירים מסוג נונדהפולריזינג).כמו כן, סיבוכים של הרדמה אזורית כגון הזרקה שגויה של חומר הרדמה מקומית לתוך כלי דם או הרדמה אזורית בסמוך למבנים עצביים מוחיים (כגון חסמים עצביים עיניים) עלולים להצית פרכוס.
השכיחות של פרכוס כתוצאה מהרדמה בחולי אפילפסיה היא כ-2%.
הפרעות ברמת האלקטרוליטים בדם, המתפתחת בהקשר לניתוחים שונים (למשל היפונתרמיה בניתוח כריתת פרוסטטה דרך השופכה, או היפוקלצמיה בכריתת בלוטת פאראתירואיד) עלולות להוביל לפרכוס. זיהום קשה (ספסיס) עלול גם הוא להוביל לפרכוס וכך גם התפתחות פריאופרטיבית של תפקוד איברים שונים, למשל הכליה. תסמונת החום הממאיר יכולה גם היא להתבטא בפרכוס.
פרכוס כתוצאה מניתוח מוח הוא שכיח ותלוי באזור הניתוח (שכיח יותר בניתוח באזור קליפת המוח המוטורית), נרחבותו ומידת הסטת רקמת המוח התקינה במטרה להגיע לאזור המיועד (רטרקציה). בניתוח נרחב שיעור הפרכוסים עלול להגיע לכ-25%. במקרה של גידול-סוג הגידול משפיע על שכיחות הפרכוסים.
חולי אפילפסיה מחויבים להמשיך את הטיפול האנטי-פרכוסי הקבוע עד ליום הניתוח (כולל יום הניתוח) ובד"כ הטיפול יושב מהר ככל שניתן לאחר הניתוח (במידה ולא ניתן לצרוך תרופות פומית לאחר הניתוח יש צורך במתן תרופה חלופית בהתייעצות עם נוירולוג). במהלך פרוצדורות תוך מוחיות ניתן בד"כ טיפול מונע פרכוסים.
פרקינסון (Parkinson's disease)
ההסתמנויות השכיחות של מחלת פרקינסון הינן רעד במנוחה, קשיון שרירים ריגידי (Cogwheel rigidity), האטה בתנועתיות, והפרעה ברפלקסים התנוחתיים. בנוסף לכך יש בד"כ הפרעה בתפקוד מערכת העצבים האוטונומית שמתבטאת בתת לחץ דם תנוחתי (בקימה מהמיטה למשל), הפרעה בשליטה בטמפרטורת הגוף, ריור יתר, הפרעה בריקון שלפוחית השתן ועוד. הפרעות בליעה הן שכיחות, מה ששם את החולים הללו בסיכון לאספירציה ודלקת ריאות. סימנים של שטיון ודכאון הם שכיחים.
סיבוכים פוסטאופרטיבים נשימתיים הם שכיחים יותר עקב קשיון שרירי הנשימה, הפרעה בקואורדינציה של שרירי נתיב האויר העליון שעלולים לתרום לחסימתו, בשילוב הסיכון לאספירציה ועקמת הגב שהינם שכיחים יותר בחולים אלה. שינוע מוקדם ופיזיותרפיה נשימתית בהתאוששות עשויים להועיל.
כל התרופות האנטי-פרקינסוניות צריכות להמשיך להלקח עד ליום הניתוח (כולל יום הניתוח) ויש לחזור מהר ככל הניתן למרשם הקבוע של המטופל ומאחר זמן פעולתן קצר. במידה ולא ניתן לצרוך תרופות פומיות לאחר הניתוח יש להשתמש בתרופות אלטרנטיביות במתן תוך ורידי (בד"כ בהתייעצות עם נוירולוג). תרופות אנטיפקרינסוניות קבועות מסויימות (למשל חוסמי MAO) עלולות ליצור תגובה המודינמית לא רצויה במתן של תרופות הרדמה מסוימות. המרדים צריך להיות מיודע ולשנות בהתאם את צורת ההרדמה.
שימוש בתרופות נפוצות מסוימות פריאופרטיבית עלול להחמיר את הסתמנות מחלת פרקינסון (למשל תרופה נוגדת ההקאה-פרמין-Metoclopramide), ויש להמנע מהן. חולי פרקינסון מועדים גם לבלבול וחזיונות שווא פוסטאופרטיבים ועל המרדים למעט ככל הניתן בשימוש בתרופות התורמות למצבים הללו (למשל אטרופין ותרופות מקבוצת הבנזודיאזפינים).
שטיון (דמנציה- Dementia), אלצהיימר ( Alzheimer's disease)
מחלת אלצהיימר עולה בשכיחותה בגיל המתקדם ומגיעה לכ-30% בגיל 85.
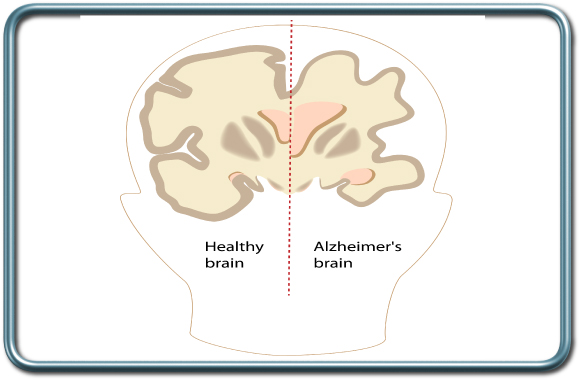
ההשלכות ההרדמתיות של מחלת אלצהיימר קשורות בעיקר בשיתוף פעולה לקוי, מחלות נלוות והופעת בלבול ואגיטציה פוסטאופרטיבית. על מנת למנוע בלבול ואגיטציה פוסטאופרטיבית המרדים ישתמש בתרופות בעלות טווח פעולה קצר וימנע משימוש בתרופות המגבירות את התופעה (למשל אטרופין, בנזודיאזפינים). סדציה פרהאופרטיבית בד"כ אינה נדרשת.
חולים הנוטלים תרופות לטיפול באלצהיימר כגון תרופות מקבוצת כולינאסטרז אינהיביטורים יכולים להדגים זמן פעולה ממושך של מרפה השרירים סוקסיניל כולין.
טרשת נפוצה (Multiple sclerosis)
טרשת נפוצה היא מחלה אוטואימונית שנגרמת מדהמייליניזציה (הרס מעטפת המיילין של עצבים) של מוקדים במערכת העצבים המרכזית (מוח וחוט השדרה).
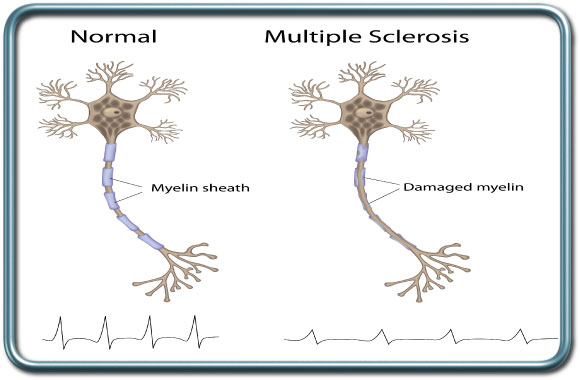
ההסתמנות תלויה במיקום המוקדים הדלקתיים של המחלה, אך כל תפקוד של מערכת העצבים המרכזית יכול להפגע. הטיפול במחלה כולל סטרואידים בהתקפים חריפים, וכן אינטרפרון, Glatiramer (קופקסון), Mitoxantroneתרופות סימפטומטיות (בנזודיאזפינים ובקלופן) ותרופות חדשות נוספות.
יש לתעד טרם ההרדמה את אופי המחלה, פקטורים המחמירים אותה ואת החסרים הנוירולוגים המפורטים על מנת שניתן יהיה לאבחן במדויק הסתמנויות חדשות.
ההשפעה של הרדמה על טרשת נפוצה היא במחלוקת. מספר דיווחים תארו החמרה בעקבות הרדמה כללית או אזורית ואילו דיווחים אחרים הראו שאין השפעה.
פקטורים אחרים, ללא קשר להרדמה, הקיימים פריאופרטיבית עלולים לתרום להחמרה כגון זיהום, מתח רגשי, וחום גבוה.
הרדמה ספינלית נקשרה עם החמרה של המחלה. ההסבר לכך לא ברור אך יתכן שהעצבים הפגועים מהמחלה הם רגישים יותר להשפעות חומרי הרדמה מקומית שעלולות להיות נוירוטוקסיות.
שינויים של המערכת האוטונומית עלולים לגרום לאי יציבות המודינמית ולהצריך התערבות מצד המרדים.
במידה ומעורבים במחלה חולשת שרירי הנשימה או שרירי נתיב האויר עלולים להצריך מתן חמצן או הנשמה מכנית לאחר הניתוח.
תרופות המשמשות בטיפול בטרשת נפוצה עלולות להיות בעלות השלכות על ההרדמה (למשל בקלופן מגביר את השפעת חומרים מרפי שרירים).
שיתוק מוחין (Cerebral Palsy- CP)

ספקטרום של הפרעות נוירולוגיות מוטוריות שיכולות להיות מלוות בהפרעות פרכוסיות או הפרעות קוגניטיביות. הגורם לשיתוק מוחין הינו נזק מוחי במהלך ההריון או לאחר הלידה. יש טווח רחב של סימפטומים החל בספסטיות (קשיון) שרירית והפרעה בתנועה, שינויים בצורת הגפיים (דהפורמציות), עיכוב התפתחותי והפרעות קוגניטיביות. הילדים הללו סובלים לעיתים קרובות בהפרעות בבליעה והזנה, רפלוקס גסטרו-אסופגיאלי ואספירציות ולכן עלולים להיות בתת תזונה. הפרוצדורות הכירורגיות הרלוונטיות במקרים הללו כוללות ניתוחים כירורגים לתיקון דהפורמציות של גפיים, ניתוח לתיקון רפלוקס גסטרו-אסופגיאלי, פרוצדורות דנטליות וגסטרוסטומיה להזנה.
התקשורת עם הילדים יכולה להיות בעייתית והם עלולים להיות מפוחדים בשל נסיונות עבר קשים. הכנסת קטטר ורידי פריפרי עלולה להיות קשה בילדים הללו. סיכון לאספירציה מצריך ביצוע הרדמה ואבטוח נתיב האויר באופן שיפחית את הסיכון. השכבת החולים צריכה להיות זהירה עם דגש על ריפוד נקודות לחץ בדפורמציות הגפיים. הסיכון להיפותרמיה (תת חום גוף) מוגבר בחולים הללו מאחר ומרכז וויסות החום שלהם מופרע ויש לנקוט באמצעי חימום.
אספירציות ודלקות ריאה קודמות בנוסף לדחף נשימתי מופחת והפרעה במנגנון השיעול עלולים ליצור מצב של אי ספיקה נשימתית, להקשות על הגמילה מהנשמה לאחר הניתוח ולהצריך המשך תמיכה נשימתית במהלך ההתאוששות.
הערכת רמת הכאב קשה בחולים הללו ויש צורך בהכוונת ההורים להתאמת הטיפול נוגד הכאב.
מחלות חוט השדרה
ALS- Amyotrophic Lateral Sclerosis
מחלה זו זורעת הרס במסלולים מוטורים בחוט השדרה וגזע המוח. ברוב המקרים מוות הוא צפוי תוך 3-5 שנים מזמן האבחנה. כל שריר בגוף יכול להיות מעורב כולל שרירי הנשימה, השרירים השולטים על נתיב האויר ומנגנון הבליעה. תתכן הפרעה במערכת העצבים האוטונומית שיוצרת אי יציבות של הפרמטרים ההמודינמים.
החולים הללו רגישים מאד למרפי שרירים נונדהפולריזינג. מצד שני, הם יכולים להיות פגיעים למרפה השרירים סוקסיניל כולין שעלול ליצור פירוק שריר ועליה מסוכנת ברמת האשלגן בדם.
הפרעה של שרירי הלוע ובית הקול יוצרים סיכון לאספירציה שצריך להלקח בחשבון בזמן האינדוקציה וההתעוררות.
ההפרעה האוטונומית יוצרת אי יציבות המודינמית שעלולה להצריך התערבות המרדים לשליטה בלחץ הדם וקצב הלב.
מחלות עצבים פריפרים (Neuropathy)
סינדרום גווילאן בארה – Guillain Barre Syndrome
נוירופתיה דלקתית חריפה אוטואימונית הנגרמת לאחר זיהום נגיפי או חיידקי (בד"כ של מערכת הנשימה או העיכול) בשל הווצרות נוגדנים כנגד מעטפת המיילין של עצבים. ההסתמנות האופיינית הינה שיתוק של גפיים תחתונות והתקדמות השיתוק כלפי מעלה תוך שבוע עד שבועיים לכדי מעורבות שרירי הנשימה והבליעה ולעיתים צורך בהנשמה. הפרעה במערכת העצבים האוטונומית עלולה ליצור תנודתיות קשה בפרמטרים ההמודינמים (לחץ דם, דופק וכו'). גירוי פיזי (גם במהלך ניתוח) יכול להצית תגובה שכזו). שינויים אלה משמעותיים למרדים שצריך להתערב במקרים של ירידה או עליה קיצונית בלחץ הדם ובפרמטרים המודינמים אחרים.
מתן מרפה השרירים סוקסיניל כולין במהלך הרדמה עלול לגרום לפירוק שריר ועליה מסוכנת ברמת האשלגן, עד כדי דום לב, ועל כן יש להמנע ממנו.
התגובה למרפי שרירים מסוג נונדהפולריזינג יכולה להיות שונה מחולה לחולה, מרגישות ועד עמידות, תלוי בשלב המחלה. סביר שהנשמה מכנית תדרש זמן מה לאחר הניתוח.
לרוב המחלה חולפת ספונטנית. טיפולים אפשריים כוללים פלסמהפרזיס (החלפת פלסמה) ומתן IVIG.
מחלות שריר (מיופתיות)
מחלות שריר הן בעלות השלכות משמעותיות על ההרדמה. מחלות שריר מסויימות הן בקורלציה עם תסמונת החום הממאיר (ראה קישור) ומחייבות המנעות מחומרי הרדמה וולטילים וממרפה השרירים סוקסיניל כולין.
חלק קטן ממחלות השריר יפורט כאן-
מייסטניה גראביס (Myasthenia gravis)
מייסטניה גראביס הינה מחלת שריר המתבטאת בדרגתה הקלה בחולשת שרירי העפעפיים אך עלולה להתבטא בחולשת שרירים רבים עד כדי אי ספיקה נשימתית וצורך בהנשמה.
המחלה הינה אוטו-אימונית ונובעת מהופעת נוגדנים כנגד קולטנים לאצטילכולין שעל ממברנת תא השריר או כנגד חלבונים ממברנלים אחרים.
הטיפול במחלה מורכב מחומרים המעלים את ריכוז האצטילכולין במרווח עצב-שריר כגון מיסטינון, סטרואידים, וכן כריתת תימוס (גם בהעדר תימומה שהינה גידול של בלוטת התימוס המצויה בקדמת החזה, מאחורי עצם החזה, ועלולה להיות המקור לנוגדנים הפתולוגים). לעיתים נעשה טיפול בחומרים אחרים המדכאים את מערכת החיסון, בפלסמהפרזיס (החלפת פלזמה) וב-IVIG (נוגדנים ממקור הומני הניתנים תוך ורידית).
אבחנת המחלה נעשית על בסיס קליני, על בסיס מבחן תגר (Edrophonium test), בדיקת אלקטרומיוגרפיה (EMG-electromyography) וכן על פי בדיקת דם לנוגדנים כנגד קולטן האצטילכולין.
ההשלכות ההרדמתיות קשורות בעיקר לחולשת השרירים והשפעת חומרי הרדמה על חולשת השרירים.
צנרור הקנה נעשה על פי רוב לאחר מתן חומר הרדמה סדטיבי בשילוב מרפה שרירים. מרפי השרירים דרושים לעיתים קרובות גם במהלך הניתוח למניעת תזוזת החולה ולשיפור חשיפת שדה הניתוח. חולים עם מייסטניה גראביס רגישים מאד לחומרים מרפי שרירים מסוג נונדהפולריזינג באופן שיכול ליצור הרפיית שרירים ממושכת מעבר לרצוי (ומצד שני חולים אלה עמידים למרפה השרירים סוקסיניל כולין). לכן, לעיתים קרובות צנרור הקנה והניתוח כולו נעשים ללא שימוש במרפי שרירים תוך שימוש בטכניקות אלטרנטיביות. לעיתים קרובות אין ברירה ונדרש מתן מינון נמוך של מרפי שרירים. זה נעשה תוך ניטור קפדני של פעולת השרירים באמצעות nerve stimulator (ראה קישור- אמצעי ניטור).
יש להמנע מתרופות אחרות המחמירות את פעולת מרפי השרירים (למשל מגנזיום או אנטיביוטיקה מקבוצת האמינוגליקוזידים).
הטיפול במיסטינון צריך להמשיך עד ליום הניתוח (כולל יום הניתוח) ויש לחדשו מוקדם ככל שניתן לאחר הניתוח. במידה ולא ניתן לצרוך את התרופה פומית יש לחדש תרופה אלטרנטיבית במתן תוך ורידי (נאוסטיגמין).
דיכוי נשימתי בשל חומרי הרדמה הוא מוגבר בחולי מייסטניה ויש להשתמש בחומרים קצרי טווח תוך ניטור קדפני.
Duchen Muscular Dystrophy
מדובר במחלת שריר שהינה תוצאה של פגם גנטי המוביל להפרעה בייצור החלבון דיסטרופין שהינו מרכיב חיוני בשלד ממברנת השריר. התסמונת מופיעה בבנים בין השנים 2-5 ומובילה להגבלה קשה עד גיל 12. מוות בגיל צעיר בשל דלקות ריאה חוזרות או אי ספיקה לבבית הוא התוצא השכיח. מעבר לאבדן מסת השריר, ישנה השפעה על הלב והתפתחות קרדיומיופתיה המובילה לאי ספיקה לבבית. ישנן השפעות גם על שריר המעי שמוביל להפחתה בתנועתיותו ועיכוב הריקון הקיבתי.
המשמעות ההרדמתית קשורה הן למצב הלבבי, והן להפרעה בשריר, שהופכת את החולים הללו רגישים מאד למרפה השרירים סוקסיניל כולין- פירוק שריר מהיר עלול לגרום לעליה ברמת האשלגן ודום לב ועל כן יש להמנע מתרופה זו. כמו כן ההתאוששות מחומרים מרפי שרירים מקבוצת ה- nondepolarizing הינה ממושכת יותר. ההפרעה בתפקוד המעי מעלה את הסיכון לאספירציה.






