הרדמה לניתוחי חזה
- פרטים
- נוצר ב 12 אוגוסט 2013
- נכתב על ידי דר' גרג'י יונתן
- כניסות: 23735
ניתוחי חזה כוללים ניתוחי ריאה, דרכי האויר, ומבנים נוספים הקיימים בחזה (תימוס, וושט).
בין הניתוחים השכיחים נמנים-
- מדיאסטינוסקופיה- Mediastinoscopy.
- ניתוח כריתת בלוטת תימוס- Thymus.
- ניתוח כריתת מקטע ריאה- סגמנטקטומיה- Segmentectomy.
- ניתוח כריתת אונת ריאה- לובקטומיה- Lobectomy.
- ניתוח כריתת ריאה- פנימונקטומיה- Pneumonectomy.
- ניתוחי וושט- Esophagus.
הערכה טרום ניתוחית
הערכה טרום ניתוחית- מטרתה-
- אופטימיזציה של הטיפול לפני הניתוח (למשל תפקודי הריאה עשויים להראות על הפיכות חסימת דרכי האויר הקטנות באמצעות שימוש במרחיבי סימפונות נשאפים- מה שמעיד על צורך בהתחלת הטיפול טרם הניתוח).
- הערכת סיכון לתחלואה ותמותה לאחר הניתוח.
- הערכה עד כמה יוכל המטופל לסבול את כריתת הריאה ולבצע תפקודים יומיומיים לאחר כריתת הריאה.
- הערכה האם יזדקק המטופל להנשמה ממושכת לאחר הניתוח.
מעבר לנושאים הרגילים בהם מתמקדת ההערכה ההרדמתית הקדם ניתוחית , ההערכה לניתוח חזה ובפרט ניתוחי ריאה מתמקדת בשלושה תחומים-
התפקוד המכני של הריאות
בדיקת תפקודי ריאות- lung function test-נפחי הריאה, גמישות הריאה ותנגודת דרכי האויר לזרימה. לרוב נעשית הערכה של תפקודי הריאה הצפויים לאחר הניתוח על סמך נפח הריאה שיכרת.
התפקוד הפרנכימטי (רקמתי) של הריאות
הערכת יעילות שחלוף החמצן והפחמן הדו חמצני ברקמת הריאה- נמדדת על פי ערכי חמצן ופחמן דו חמצני בדם העורקי ועל פי מדידת קיבולת הפעפוע הריאתית – Diffusion capacity. לרוב נעשית גם הערכה של קיבולת הפעפוע הריאתית הצפויה לאחר הניתוח על סמך נפח הריאה שיכרת.
הרזרווה הקרדיורספירטורית
התפקוד המשולב לב-ריאה). פרמטר זה נבדק בד"כ על פי יכולת המטופל לבצע מאמצים (עליה במדרגות, הליכה במשך 6 דקות, מדידת סטורציה במהלך מאמץ). אם לא ניתן להעריך על סמך פרמטרים אלה ניתן לבצע מבחן מאמץ פורמלי.
מאחר וניתוח חזה נחשב בסיכון בינוני בהקשר הלבבי (על פי הנחיות ארגון הקרדיולוגים האמריקאי), חולים בעלי גורמי סיכון לבביים יזדקקו לבירור לבבי נוסף (מבחן מאמץ/אקו לב/צנתור) טרם הניתוח.
בחולים עם מחלת ריאות קשה יתכן צורך גם בהערכת תפקוד הלב והלחץ בעורקי הריאה. הכרת הפרמטרים הללו על ידי המרדים דרושה לצורך המנעות ממצבים במהלך ההרדמה העלולים להחמירם.
הכלים העיקריים להערכה הטרום ניתוחית כוללים בדיקת ההיסטוריה הרפואית, בדיקה גופנית ובדיקות עזר שונות, כולל צילום חזה, הערכת הסבילות למאמצים, ביצוע בדיקת תפקודי ריאה, הערכת רמת החמצן והפחמן הדו חמצני בדם העורקי, מיפוי וונטילציה (אוורור) ופרפוזיה (זילוח דם) של הריאה, יכולת הדיפוזיה בריאה ובדיקת תצרוכת החמצן במהלך מאמץ.
כאמור, ניתן לבצע הערכה של תפקודי הריאה הצפויים לאחר פרוצדורת כריתת הריאה.
מטופל בריא עם סבילות טובה למאמץ אינו זקוק לבירור מיוחד לפני ניתוח כריתת ריאה.
רוב החולים מגיעים לניתוח חזה בשל גידול. גידולים שונים הם בעלי השלכות שונות על הניתוח וההרדמה והערכת החולה עם גידול צריכה להעשות במספר מישורים, כולל-
- הערכת מיקום הגידול, גודלו והשפעתו על מבנים חשובים סמוכים (למשל, דחיקת קנה הנשימה עלולה ליצור קושי בצנרור הקנה ומצריך הערכות מיוחדת מצד המרדים. דחיקת הלב או כלי דם גדולים עלולה ליצור נפילה בתפוקת הלב ולחץ הדם באינדוקציית ההרדמה וגם היא מצריך הערכות מיוחדת מקדימה),
בדיקות דימות (CT) נעשות ברוב החולים ומשמשות להערכת מיקום הגידול ומפושטותו
- הפרעות מטבוליות הנגזרות מהגידול (גידולים שונים מפרישים הורמונים או יוצרים תסמונת פאראנאופלסטית המתבטאת במגוון הפרעות במערכות שונות).
- הערכת קיום גרורות והשלכותיהן.
- השפעת הטיפול בגידול- טיפול בכימותרפיה או קרינה עלולים להיות בעלי השלכות על תפקוד הלב (אדריאמיצין) והסיכון למחלה כלילית (קרינה) וכן על תפקוד הריאות (בלאומיצין). המרדים נדרש להעריך את המערכות הללו לצורך הכוונת אמצעי הניטור והטיפול במהלך הניתוח ואחריו.
תרופות קבועות לפני הרדמה
רוב החולים נדרשים להמשיך את הטיפול במרחיבי סימפונות, סטרואידים וטיפולים אחרים במחלת הריאות הבסיסית. על תרופות קבועות לפני הרדמה תוכל/י להרחיב בקישור הבא.
מהלך הניתוח וההרדמה
אמצעי ניטור
הניטור בניתוחי חזה גדולים כולל, מעבר לניטור הסטנדרטי , גם –
- מדידת לחץ דם פולשנית דרך קטטר המוחדר לעורק הרדיאלי (בשורש כף היד) (Arterial line),
- לעיתים נדרשת הכנסת צנתר ורידי מרכזי לוריד הג'וגולרי (צווארי) או סבקלוויאני (מתחת לעצם הבריח), המאפשר שימוש בחומרים הניתנים רק במסלול זה וכן ניטור לחצים ורידיים מרכזיים (central venous catheter).
- ובמקרים נבחרים נדרשת הכנסת קטטר סוואן גנס (swan catheter/pulmonary artery catheter) שמוכנס באותם מיקומים אך מוחדר עד לעורק הריאה, לאחר שעבר בעליה ובחדר הלב הימניים. צנתר זה מוכנס לצורך מדידות של תפוקת הלב ולחצים שונים (למשל לחץ הדם הריאתי) המאפשרים הערכה של תפקוד מערכת הלב והריאות באופן שיאפשר אומדן סיכויי ההצלחה של ניתוח כריתת ריאה נרחב.
- בניתוחים מסויימים, למשל ניתוחים לכריתת גידול גדול הלוחץ על כלי הדם הגדולים או הלב, או בחולים בסיכון לבבי גבוה, תדרש לעיתים הכנסת מתמר אקו לוושט (TEE- Transesophageal echo) להערכת תפקוד הלב, סטטוס הנוזלים, והשפעות הגידול והניתוח על תפקוד הלב. השימוש באמצעי ניטור זה נעשה לעיתים ע"י המרדים ולעיתים נדרש סיוע של קרדיולוג המתמחה בבדיקות אלה.
הפרדת ריאות
ניתוחים מסויימים כמו כריתת ריאה, שטיפת חומר מזוהם או דמם מאחת הריאות, או ניתוח טורקוסקופי (ניתוח הנעשה תוך שימוש במצלמה וכלים כירורגים המוחדרים לחזה דרך מספר חתכים קטנים בחזה) מצריכים הנשמת כל ריאה בנפרד לצורך הקלה על הביצוע הטכני של הניתוח, או מניעת זליגת חומר מזוהם או דם אל הריאה הבריאה.
צורת הנשמה זו מצריכה החדרת טובוס (צינור הנשמה) דו קני (בעל שני מסלולים נפרדים) המאפשר הנשמה של כל ריאה בנפרד.
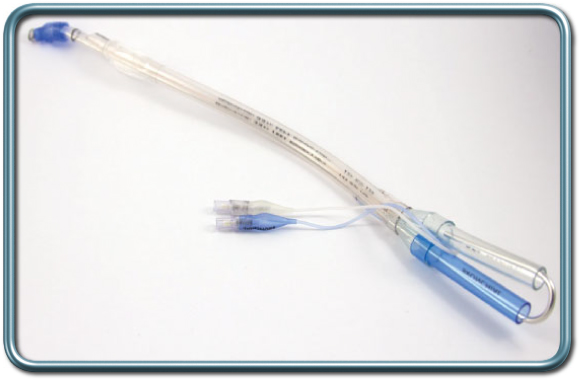
לאחר החדרת הטובוס המרדים ישתמש בברונכוסקופ פיבראופטי על מנת לוודא מיקום נכון של הטובוס.

במקרים מסויימים של ווריאציות אנטומיות או ניתוחי חזה קודמים או משקולי מימדי מערכת הנשימה ייעשה שימוש באמצעים אחרים להפרדת הריאות (למשל bronchial blocker, שהוא מעין צינורית שבסופה בלונית המנופחת ומסוגלת לחסום את מעבר האויר לאחת הריאות או לאחת האונות). מיקום נאות של הטובוס הדו קני או האמצעים האלטרנטיבים מצריך מיומנות רבה של המרדים ושליטה בברונכוסקופיה.
"נתיב אויר קשה" מהווה בעיה מיוחדת כאשר נדרשת הפרדת ריאות. המרדים ישקול את אופן השראת ההרדמה (למשל צנרור קנה בעירות), ואת המכשור שישמש להפרדת הריאות (למשל צינור הנשמה מיוחד עם Bronchial blocker מובנה- Univent tube).
הנשמה של ריאה אחת בלבד במהלך ניתוח חזה וכן הניתוח כשלעצמו הם בעלי השלכות משמעותיות על הפיזיולוגיה של הנשימה, הלב וכלי הדם, ומצריכים הבנה עמוקה מצד המרדים לצורך התאמת צורת ההנשמה ואופן ההרדמה במהלך הניתוח כך שיתאפשר חמצון (הכנסת חמצן) ואוורור (הוצאת פחמן דו חמצני) נאות של המטופל, ובפרט בחולים עם מחלות רקע משמעותיות. בפני המרדים עומדים מגוון כלים המאפשרים שליטה ברמת החמצון ופינוי הפחמן הדו חמצני (רמת החמצן הנשאף, לחצי ההנשמה השאיפתיים והנשיפתיים, שימוש ב-Nitric Oxide, ניפוח חלקי של הריאה השניה, מניפולציה של עורקי הריאה וכו'). על המרדים להשתמש בכלים אלה תוך מחשבה על סיבוכים אפשריים של צורות ההנשמה והטיפול השונות. בין השאר, המרדים יעדיף להמנע מלחצי הנשמה גבוהים על מנת למנוע נזק לרקמת הריאה וימעט במתן נוזלים על מנת למנוע בצקת ריאות בתר ניתוחית.
חלק מהחולים המורכבים העוברים ניתוח חזה ישארו מונשמים לאחר הניתוח למשך מספר שעות עד ימים, לצורך הערכה נוספת של התפקוד הריאתי טרם המעבר לנשימה ספונטנית, או בשל אי יציבות נשימתית או המודינמית. בד"כ יוחלף הטובוס הדו קני בטובוס רגיל בחולים אלה על מנת למנוע נזק לדרכי הנשימה שעלול להווצר משימוש ממושך בטובוס הדו קני. החלפת הטובוס מצריכה הערכה קפדנית של המרדים שכן ניתוחים ממושכים מאופיינים בבצקת של נתיב האויר, דבר שעשוי להקשות על החלפת הטובוס. לעיתים קרובות נעשה שימוש ב- Tube exchanger שהוא צינור חלול המוחדר אל קנה הנשימה, על גביו מוצא הטובוס הדו קני, ומיד מוחדר על גביו הטובוס החדש.
טיפול בכאב בתר ניתוחי
כאב פוסטאופרטיבי לאחר ניתוח חזה מהווה בעיה נפוצה ובעלת השלכות משמעותיות הן על שביעות רצונו של החולה והן על בריאותו. כאב עלול להגביל את הנשימה ולהעלות את הסבירות לסיבוכים כגון תמט ריאה ודלקת ריאות.
שיכוך כאב אפידורלי או חסמים עצביים אחרים (חסם עצבי פארא-וורטברלי או אינטר-קוסטלי) הוכחו כבעלי השפעה מטיבה במניעת סיבוכים נשימתיים לאחר ניתוחי חזה נרחבים.
כאשר ישנן התוויות נגד לשימוש בשיכוך כאב אפידורלי או חסם עצבי אחר, בד"כ משתמשים במכשיר PCA- Patient controlled analgesia- מזרק אוטומטי המאפשר לחולה, בלחיצת כפתור, לשלוט במתן תרופה נרקוטית משככת כאב לפי דרישתו ועל פי הגבלות שתוכנתו מראש ע"י המרדים.
הגישה המשמשת בניתוחי חזה היא לעיתים קרובות מולטי-מודאלית, כלומר שימוש בסוגי חומרים שונים, בעלי מנגנוני פעולה שונים, מסוג התרופות הנרקוטיות ותרופות שאינן נרקוטיות (אקמול, אופטלגין, NSAIDS), לצורך שליטה רחבה ככל שניתן בכאב.
סיבוכים בניתוחי חזה
סיבוכים נשימתיים
סיבוכים נשימתיים הם השכיחים ביותר לאחר ניתוח חזה (15-20% מהמקרים), הם כוללים דלקת ריאות, ברונכוספזם (הצרות דרכי הנשימה), תמט ריאתי, בצקת ריאות ואי ספיקה נשימתית בתר ניתוחית.
שיעור התמותה בניתוחי חזה הוא 3-4%. מחלות הרקע של המטופל, כולל מחלת ריאות כרונית, גיל מתקדם, עישון כבד, שימוש באלכוהול, ומצב בריאותי כללי ירוד מעלים את הסיכון.
ההערכה הטרום ניתוחית מתמקדת במידה רבה בנסיון להעריך את הסבירות לסיבוכים נשימתיים בתר ניתוחיים ובשיטות לצמצם סיכון זה.
חולים המועמדים לניתוח חזה הם לעיתים קרובות מעשנים כבדים עם מחלה חסימתית כרונית של דרכי הנשימה (COPD- chronic obstructive pulmonary disease). מחלה זו היא בעלת השלכות משמעותיות על הסיכון הפריאופרטיבי ועל מהלך ההרדמה. חולים אלה צריכים להגיע לניתוח במצב אופטימלי תוך איזון תרופות מרחיבית סימפונות, סטרואידים וטיפולים נוספים (בתאום עם רופא ריאות) וטיפול בזיהומים ריאתיים, בצקת ריאות או תמט ריאתי.
התערבויות שהוכחו כמפחיתות סיכון בחולים בסיכון גבוה שעוברים ניתוח חזה כוללות-
- פיזיותרפיה נשימתית אינטנסיבית לפני הניתוח (מספר שבועות לפחות לפני הניתוח),
- הפסקת עישון (לפחות 4 שבועות לפני הניתוח. ככל שמוקדם יותר כך טוב יותר),
- ושיכוך כאב אפידורלי לניתוח.
התנהלות המרדים במהלך הניתוח בהקשר האמצעים לשליטה על נתיב האויר, שיטת ההנשמה, השימוש בחומרי הרדמה מתאימים, הטיפול בנוזלים, והשליטה בכאב פוסטאופרטיבי (הרדמה משולבת אפידורלית) הינה בעלת ערך רב במניעת סיבוכים נשימתיים בתר ניתוחיים. מחלות לב וכלי דם גם הן מעלות את הסיכון סביב הניתוח. הפרעות בקצב הלב מסוגים מסויימים (בעיקר פרפור פרוזדורים) הן שכיחות למדי לאחר ניתוח כריתת ריאה/מקטע ריאה.
סיבוכים לבביים
סיבוכים לבביים הם הבאים בשכיחותם לאחר ניתוחי חזה. הסיבוכים השכיחים כוללים הפרעות בקצב הלב (בעיקר פרפור פרוזדורים). סיבוכים אחרים כוללים אוטם חריף של שריר הלב (התקף לב), עליה בלחץ הדם הריאתי וכשל של חדר ימין (כפועל יוצא מכריתת ריאה, בחולים המועדים לכך). התנהלות המרדים בהקשר אמצעי הניטור המשמשים במהלך הניתוח והאמצעים לשליטה על הפרמטרים ההמודינמים היא בעלת חשיבות רבה במניעת סיבוכים אלה.
סיבוכים כליתיים
הפרעה בתפקוד הכלייתי תתכן לאחר ניתוח חזה ומהווה גורם סיכון משמעותי לתמותה. גורמי סיכון להפרעה זו כוללים הפרעה כלייתית קיימת מראש, טיפול במשתנים, פנימונקטומי (כריתת ריאה שלמה), דימום תוך ניתוחי, זיהום בתר ניתוחי.
סיבוכי המנח הניתוחי
רוב ניתוחי החזה נעשים במנח לטרלי (Lateral decubitus-שכיבה על הצד). מנח זה כרוך בסיבוכים באם לא ניתנת תשומת לב יתרה לצורת ההשכבה ושימוש באמצעי ריפוד מתאימים.
המעבר לתנוחה לטרלית יכול להוביל לתזוזה של צינור ההנשמה (טובוס) ומצריך הערכה חוזרת של מיקום הצינור ע"י המרדים באמצעות ברונכוסקופ פיבראופטי.
לחץ על העין והאוזן התחתונה במנח זה עלול לגרום נזק לאיברים אלה ועל המרדים לוודא העדר לחץ וריפוד מתאים.
דחיקת הזרוע התחתונה ע"י משקל הגוף עלולה ליצור לחץ על הפלקסוס הברכיאלי (פקעת עצבים השולטת בתנועת ותחושת הגפה העליונה). פגיעה בפקעת עצבית זו תתכן גם ממתיחה של הזרוע העליונה.
נקודות לחץ במנח הלטרלי עלולות לפגוע בזרימת הדם לגפה העליונה ויש לנטר ולרפד בהתאם.
כמו כן, יש לוודא כי עמוד השדרה (מהצוואר ועד העכוז) ישר במהלך השכיבה על הצד על מנת למנוע נזק.
גם הרגליים מועדות לנזק בעצבים (עצב סכיאטי, עצב פרונאלי) עקב מתיחה או דחיקה, ויש לרפדן בהתאם.
קרא/י עוד על סיבוכי הרדמה כללית.
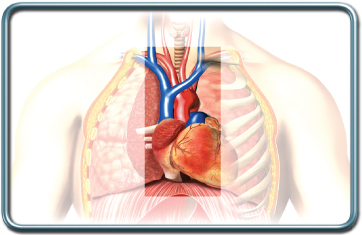
ניתוחי המיצר (מדיאסטינום)
המיצר (מדיאסטינום) הוא חלק של בית החזה הממוקם בית שתי הריאות. הוא מכיל את הלב, כלי הדם הגדולים, קנה הנשימה והסימפונות הראשיות, קשריות לימפה וכלי לימפה ואת בלוטת התימוס. המיצר מחולק לחלק קדמי, אמצעי ואחורי.
-ביופסיה מדיאסטינלית- Mediastinal biopsy
התוויות לניתוח-
דירוג חומרת סרטן ריאה (Staging), לצורך קביעת אסטרטגיה טיפולית.
אבחון פתולוגיות בקשריות לימפה במיצר (מדיאסטינום): אבחון מחלות זיהומיות כגון שחפת, מחלות אוטואימוניות כגון סרקוידוזיס, וגידולים (לימפומה, קרצינומה).
יש לציין כי ביופסיות רבות נעשות שלא בניתוח אלא בדקירה בהנחיית מכשור אולטראסאונד אנדוברונכיאלי (מועבר דרך קנה הנשימה- EBUS- endobronchial ultrasound)) או הוושט (EUS-endoscopic ultrasound).
הניתוח- הניתוח נעשה באחת משלוש גישות
1. טורקוסקופיה- VATS- Video assisted Thoracoscopic surgery - בשיטה זו מוכנס טורקוסקופ וכלים ניתוחיים לבית החזה דרך מספר חתכים קטנים בדופן החזה.
2. מדיאסטינוסקופיה בסיוע ווידאו- Video assisted Mediastinoscopy - במקרה זה החתך הינו בבסיס הצוואר מעל עצם החזה (סטרנום-Sternum).
3. מדיאסטינוסטומיה ( Mediastinostmy )- השיטה הזו אינה בשימוש שכיח. החתך הוא בסמוך לעצם החזה (סטרנום-Sternum).
הרדמה-כללית. אמצעי ניטור תלויים במצב החולה ומחלות הרקע.
מנח-supine (על הגב).
טיפול בכאב בתר ניתוחי (פוסטאופרטיבי)- שילוב תרופות משככות כאב נרקוטיות ושאינן נרקוטיות לפי הצורך. קרא/י עוד על שיכוך כאב בתר ניתוחי.
סיבוכים- שיעור הסיבוכים הכללי הינו 2-8%. הסיבוכים כוללים- דימום (במקרים נדירים דימום מסכן חיים מה- Innominate artery או המאטומה צווארית המתפשטת במהירות ועלולה לחסום את קנה הנשימה), פגיעה בעצב ה- recurrent laryngeal המעצבב את מיתרי הקול (פגיעה חד צדדית תתבטא בצרידות, פגיעה דו צדדית עלולה להוביל לדום נשימה), פגיעה בעצב הפרני (phrenic nerve) המעצבב את הסרעפת, תסחיף אויר, חזה אויר (פנימוטורקס, נשלל באמצעות צילום חזה בהתאוששות), אמפיזמה תת עורית (הצטברות אויר תחת העור), פגיעה באיברים סמוכים (וושט, קנה הנשימה), כילוטורקס-chylothorax (פגיעה בצינור המוליך נוזל לימפטי).
סיבוכי המנחוסיבוכי הרדמה כללית.
-כריתת גוש במיצר- Mediastinal mass excision
גושים גדולים במיצר, בעיקר הקדמי או העליון, מהווים אתגר משמעותי עבור המרדים. גושים אלה עלולים לדחוק את דרכי האויר או את כלי הדם הגדולים או הלב. דחיקה זו מתגברת במהלך השריית הרדמה כללית עקב ירידה בטונוס השרירים ושינויים במכניקת דרכי האויר והריאה, ועלולה להוביל לתמט קרדיורספירטורי וקריסה של נתיב האויר עד כדי דום נשימה, דום לב ומוות. השפעות אלה ניכרות יותר בילדים ולכן ובהתאם הבירור הטרום ניתוחי והמהלך ההרדמתי.
התוויות לניתוח-תימומה (Thymoma), טרטומה (Teratoma), לימפומה (Lymphoma), ציסטיק היגרומה (Cystic Hygroma), ציסטה ברונכוגנית (Bronchogenic cyst), וגידולי בלוטת התריס (Thyroid carcinoma).
הניתוח-חתך מידסטרנוטומיה (פיסוק עצם החזה באמצעה) או טורקוטומיה, חתך באחד הצדדים של בית החזה.
הרדמה-טרם ההרדמה נדרש בירור מקיף הכולל הערכה של סימפטומים נשימתיים וקרדיוווסקולרים (של הלב וכלי הדם) במנחים השונים (עמידה מול שכיבה), הערכת בדיקות הדימות (CT של החזה וקנה הנשימה, הערכת מידת דחיקת הקנה, כלי הדם והלב), ובדיקת אקו לב בחולים עם סימפטומים של דחיקת כלי דם או לב.
כל מאמץ צריך להעשות כדי להמנע מהרדמה כללית לנוכח גידול גדול הלוחץ על קנה הנשימה או כלי הדם הגדולים. אם אפשר, עדיף להסתפק בביופסיה תחת הרדמה מקומית, ולעיתים ניתן להקטין את מסת הגידול באמצעות טיפול כימותרפי או קרינתי מקדים.
במידה ונדרשת הרדמה כללית צנרור הקנה יעשה לעיתים בעירות (אינטובציה בעירות- Awake intubation). במקרים אחרים תתבצע השריית ההרדמה תוך שימוש בחומרי הרדמה מתאימים בטיטרציה (מתן במנות קטנות). יש לוודא זמינות מיידית של אמצעים לשיפור מכניקת הנשימה והמצב הקרדיווסקולרי עם הופעת תמט. אמצעים אלה כוללים השגת המנח המועדף מבחינה פיזיולוגית (למשל מנח ישיבה), שימוש בברונכוסקופ קשיח להשתלטות על נתיב האויר, ומוכנות להערה מהירה של החולה במידת הצורך. המנתח צריך להיות זמין בזמן השריית ההרדמה ולעיתים נדרשת פתיחת בית חזה דחופה. במקרים חריגים החולה נתמך במכונת לב ריאה טרם השריית ההרדמה.
מנח-מתחיל במנח שכיבה או חצי ישיבה להשראת ההרדמה, ובהמשך על הצד (Lateral decubitus) או על הגב (Supine) למשך הניתוח.
טיפול בכאב פוסטאופרטיבי-תלוי בסוג הניתוח, לעיתים קרובות שימוש בשילוב הרדמה אפידורלית ומתן חומרים מאלחשים בשילוב נרקוטים דרך הקטטר האפידורלי באופן המשכי או לפרקים. במקרים אחרים PCA- Patient controlled analgesia או מתן חומרים משככי כאב תוך ורידיים נרקוטים ושאינם נרקוטים לפי הצורך. קרא/י עוד על שיכוך כאב בתר ניתוחי.
סיבוכים-סיבוכים נשימתיים והמודינמים במהלך ההרדמה כמפורט לעיל'. סיבוכי הניתוח- זיהום, דימום, פגיעה במבנים סמוכים לגידול- כולל עצבים – העצב החוזר (Recurrent laryngeal nerve) המעצבב את מיתרי הקול, העצב הפרני (Phrenic nerve) המעצבב את הסרעפת, פגיעה בכלי דם ובמדורי הלב, פגיעה בקנה הנשימה או בקרום הריאה, חזה אויר.
סיבוכי המנח, סיבוכי הרדמה כללית ואפידורלית.
-כריתת תימוס- Thymus surgery
בלוטת התימוס ממוקמת בקדמת בית החזה מאחורי עצם החזה (Sternum-הסטרנום). בלוטה זו קשורה בתהליך ההבשלה של לימפוציטים מסוג T שהינם מרכיב של מערכת החיסון. לרוב הבלוטה מתנוונת סביב גיל ההתבגרות והופכת לשומן.
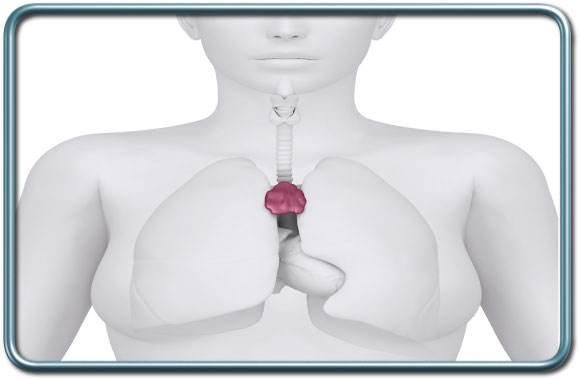
התוויות לניתוח-
גידול בבלוטת התימוס- תימומה.
חולי מייסטניה גראביס (Myasthenia Gravis)- גם ללא תימומה, מאחר וחלק מחולים אלה סובלים או יסבלו מתימומה במהלך חייהם, וכריתת תימומה עשויה להוביל לשיפור במחלה.
הניתוח-
כאשר לא מדובר בתימומה- חתך סטרנוטומיה (חיתוך אמצע עצם החזה), לעיתים רק בחלקה העליון של העצם או ניתוח Right VATS (video assisted thoracoscopic surgery) (מספר חתכים בדופן בית החזה דרכם מוחדרת מצלמה וכלים כירורגים דקיקים- שיטה זו משמשת כאשר הגידול קטן ומוגבל). כל בלוטת התימוס והשומן סביבה נכרתים, אך הכריתה אינה אגרסיבית כמו במקרי תימומה. בתום הניתוח מושאר נקז.
כאשר מדובר בתימומה- חתך סטרנוטומיה מלא (חיתוך אמצע עצם החזה לכל אורכה). כריתה אגרסיבית של בלוטת התימוס- לעיתים עם העצב הפרני (Phrenic nerve), קשירת innominate vein, כריתת פריקרד (מעטפת הלב) או פלאורה (מעטפת הריאה) ובמידה ויש חדירה לריאה, גם כריתה חלקית של ריאה. בתום הניתוח מושאר נקז.
הרדמה-כללית. יש לוודא באם החולה סובל ממייסטניה גראביס. מחלה זו היא בעלת השלכות משמעותיות על ההרדמה שכן במהלך הרדמה כללית ניתנות לעיתים קרובות תרופות מרפות שרירים וחומרי הרדמה נוספים העלולים להחמיר את חולשת השרירים מהמחלה. יש להכין את החולה לניתוח כך שיגיע במצב מיטבי בהקשר חולשת השרירים (טיפול בסטרואידים, פלזמהפרזיס, IVIG, מסטינון ותרופות אחרות).
מנח-supine (על הגב).
טיפול בכאב בתר ניתוחי- שילוב תרופות משככות כאב נרקוטיות ושאינן נרקוטיות. PCA- Patient controlled analgesia (תרופות נרקוטיות הניתנות לחולה על פי דרישתו בלחיצת כפתור, במגבלות שנקבעו מראש ע"י המרדים). קרא/י עוד על טיפול בכאב בתר ניתוחי.
סיבוכים- דימום (במקרים נדירים דימום מסכן חיים מה- Innominate artery), חזה אויר (פנימוטורקס, נשלל באמצעות צילום חזה בהתאוששות). פגיעה באיברים סמוכים.
סיבוכי המנח וסיבוכי הרדמה כללית.
כריתת ריאה/חלקי ריאה
לאדם שתי ריאות, ימנית ושמאלית, כל ריאה מחולקת לאונות- שתיים משמאל ו-3 מימין וכל אונה מחולקת לסגמנטים, שהם חלקי ריאה בעלי אספקת דם ואנטומיה מוגדרים.
-Wedge resection- כריתת יתד
כריתה לא אנטומית של חלק מהריאה, בד"כ של נגע ריאתי, עם שוליים של כ-2 סמ'.
התוויות לניתוח-
כריתת ממצאים ריאתיים בפריפריית הריאה- גידולים, גרורות, ציסטות.
ביופסיית ריאה במחלות ריאה דיפוזיות (מחלת ריאות אינטרסטיציאלית, זיהום ריאתי).
חזה אויר (פניאומוטורקס) ספונטני חוזר- כריתת בועות בפסגת הריאה.
הניתוח- הניתוח נעשה באחת משתי גישות-
VATS- Video Assisted Thorcoscopic surgery - החדרת מכשור כירורגי הכולל מצלמה וכלים כירורגים דרך שלושה פתחים בבית החזה. הממצא נכרת ומשאירים נקז חזה.
Mini-Thoracotomy - חתך קטן בחזה בד"כ קדמי צידי (אנטרו-לטרלי). הממצא נכרת ומשאירים נקז חזה.
הרדמה-כללית. ב- VATS נדרשת הנשמת ריאה אחת בלבד, נדרש Double lumen tube (צינור הנשמה בעל שני קנים). קרא עוד על הפרדת ריאות.
מנח- על הצד (Lateral ducubitus).
טיפול בכאב בתר ניתוחי- בד"כ שילוב תרופות משככות כאב נרקוטיות ושאינן נרקוטיות או PCA (Patient controlled analgesia). קרא/י עוד על טיפול בכאב בתר ניתוחי.
סיבוכים- זיהום, דימום, פגיעה במבנים סמוכים, חזה אויר, דליפת אויר מתמשכת, תמט ריאה, אי ספיקה נשימתית בתר ניתוחית, דלקת ריאות.
סיבוכי המנח וסיבוכי הרדמה כללית.
-Segmentectomy- כריתת סגמנט ריאתי
התוויות לניתוח-
הסרת גידול ראשוני, גרורה או ציסטה.
הסרת גידול פטרייתי (אספרגילומה-Aspergilloma).
כריתת ברונכואקטזיות (Bronchiectasis).
אבחון שחפת או כריתת Cavernae.
הניתוח- הניתוח נעשה באחת משתי גישות:
VATS- Video Assisted Thorcoscopic surgery - החדרת מכשור כירורגי הכולל מצלמה וכלים כירורגים דרך שלושה פתחים בבית החזה. כלי הדם ודרכי הנשימה המובילים לסגמנט מבודדים ונחסמים, הסגמנט נכרת ונותר נקז חזה.
Thoracotomy - חתך בחזה אחורי צידי (פוסטרו-לטרלי) או קדמי צידי (אנטרו-לטרלי). כלי הדם ודרכי הנשימה המובילים לסגמנט מבודדים ונחסמים, הסגמנט נכרת ונותר נקז חזה.
הרדמה-כללית, עם או בלי אפידורל (ב-VATS בד"כ בלי, בטורקוטומיה בד"כ עם). ב-VATS וחלק ממקרי הטורקוטומיה תדרש הפרשת ריאות באמצעות צינור הנשמה דו קני או אמצעים אחרים. קרא עוד על הפרדת ריאות.
מנח-על הצד (Lateral decubitus).
טיפול בכאב פוסטאופרטיבי- במקרה של VATS- בד"כ שילוב טיפול משכך כאב נרקוטי ושאינו נרקוטי לפי הצורך או PCA (Patient controlled analgesia). במקרה של טורקוטומיה- אופציה לשילוב הרדמה אפידורלית ומתן חומרים נרקוטים ומאלחשים דרך הקטטר האפידורלי באופן המשכי או לסרוגין. קרא/י עוד על טיפול בכאב בתר ניתוחי.
סיבוכים- זיהום, דימום, פגיעה במבנים סמוכים, חזה אויר, דליפת אויר מתמשכת, תמט ריאה, אי ספיקה נשימתית בתר ניתוחית, דלקת ריאות.
סיבוכי המנח וסיבוכי הרדמה כללית.
-Lobectomy- כריתת אונה ריאתית
התוויות לניתוח-
הסרת גידול ראשוני, גרורה או ציסטה.
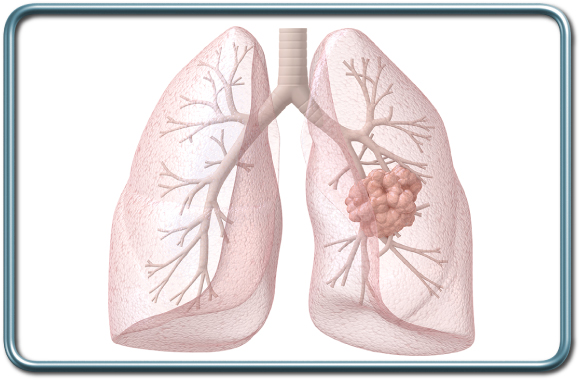
כריתת מקטע ריאתי אמפיזמטי.
כריתת ברונכואקטזיות (Bronchiectasis).
כריתת Cavernea שחפתיים.
כריתה בשל ריאה הרוסה לא פונקציונלית ("destroyed lung").
הניתוח- זהו הניתוח הנפוץ ביותר לכריתת גידול ריאתי. הניתוח נעשה באחת משתי שיטות-
VATS- Video Assisted Thorcoscopic surgery - החדרת מכשור כירורגי הכולל מצלמה וכלים כירורגים דרך שלושה פתחים בבית החזה. כלי הדם ודרכי הנשימה (ברונכוס) המובילים לאונה מבודדים ונחסמים, האונה נכרתת ונותר נקז חזה.
Thoracotomy- חתך בחזה אחורי צידי (פוסטרו-לטרלי , זהו החתך השכיח) או קדמי צידי (אנטרו-לטרלי). כלי הדם ודרכי הנשימה (ברונכוס-סימפון) המובילים לאונה מבודדים ונחסמים, האונה נכרתת ונותר נקז חזה.
הרדמה- כללית, עם או בלי אפידורל (ב-VATS בד"כ בלי, בטורקוטומיה בד"כ עם). בכל מקרי ה- VATS ובחלק ממקרי הטורקוטומיה נדרשת הפרדת ריאות באמצעות צינור הנשמה דו קני. קרא עוד על הפרדת ריאות.
בתום הכריתה יבצע המרדים תמרון של העלאת לחצי ההנשמה לבדיקת נוכחות של דלף מגדם הסימפון.
מנח- על הצד (Lateral decubitus).
טיפול בכאב בתר ניתוחי (פוסטאופרטיבי)- במקרה של VATS- בד"כ שילוב טיפול משכך כאב נרקוטי ושאינו נרקוטי לפי הצורך או PCA (Patient controlled analgesia). במקרה של טורקוטומיה- אופציה לשילוב הרדמה אפידורלית ומתן חומרים נרקוטים ומאלחשים דרך הקטטר האפידורלי באופן המשכי או לסרוגין. קרא/י עוד על טיפול בכאב בתר ניתוחי.
סיבוכים- זיהום, דימום, פגיעה במבנים סמוכים כגון קנה הנשימה, חזה אויר, דליפת אויר מתמשכת, תמט ריאה, אי ספיקה נשימתית בתר ניתוחית, דלקת ריאות.
סיבוכי המנח וסיבוכי הרדמה כללית.
-Lung reduction- הפחתת נפח הריאה
התוויות לניתוח- ניתוח זה נעשה בחולים עם מחלת ריאה קשה (בד"כ אמפיזמה-נפחת הריאות) שאינה הומוגנית, כלומר מצב שבו חלק אחד של הריאה (בעיקר האונות העליונות) חולה יותר משאר הריאה, וניפוח יתר של חלק ריאה זה לוחץ על הריאה החולה פחות, באופן שפוגע בחמצון או בפינוי הפחמן הדו חמצני. כריתת החלק החולה ביותר עשויה לשפר את תפקוד הריאה הנותרת.
התוצאות הטובות ביותר נצפו לאחר ניתוח בחולים עם אמפיזמה של האונות העליונות וסבילות גרועה במאמץ. בחולים אלה נצפה שיפור בסיבולת המאמץ ובהשרדות. החולים המועמדים לניתוח זה צריכים להבחר בקפידה משום שעקב מחלתם הקשה מצויים בסיכון רב לסיבוכים סביב הניתוח.
הניתוח- הניתוח נעשה באחת הגישות הבאות-
1. .VATS- Video assisted thoracoscopic surgery
2. .Thoracotomy - טורקוטומיה .
3. .Mid-sternotomy –חתך באמצע עצם החזה ופיסוק העצם.
במהלך הניתוח נכרת החלק החולה ביותר של הריאה (לעיתים קרובות האונות העליונות). לעיתים נעשה שימוש בפריקרד (קרום הלב) של פרה על מנת לכסות על הגדם משום שהרקמה החולה נקרעת בקלות ועלולה לדלוף או לדמם.
הרדמה-כללית, עם או בלי אפידורל. ברוב המקרים נדרשת הפרדת ריאות באמצעות צינור הנשמה דו קני. קרא עוד על הפרדת ריאות.
מנח-Lateral decubitus (על הצד).
טיפול בכאב בתר ניתוחי (פוסטאופרטיבי)- במקרה של VATS- בד"כ שילוב טיפול משכך כאב נרקוטי ושאינו נרקוטי לפי הצורך או PCA (Patient controlled analgesia). במקרה של טורקוטומיה- אופציה לשילוב הרדמה אפידורלית ומתן חומרים נרקוטים ומאלחשים דרך הקטטר האפידורלי באופן המשכי או לסרוגין. קרא/י עוד על שליטה בכאב בתר ניתוחי.
סיבוכים- הסיבוך השכיח ביותר- דליפת אויר מתמשכת. סיבוכים נוספים כוללים- זיהום, דימום, סיבוכים לבביים, ונשימתיים כגון- חזה אויר, תמט ריאה, אי ספיקה נשימתית בתר ניתוחית, דלקת ריאות.
סיבוכי המנח וסיבוכי הרדמה כללית.
-Pneumonectomy- כריתת ריאה שלמה
התוויות לניתוח-
גידול ריאה או פלאורה (קרום הריאה).
כריתת ריאה בשל ריאה הרוסה לא פונקציונלית ("destroyed lung").
הניתוח- הניתוח נעשה בטורקוטומיה- חתך אחורי-צידי (פוסטרו-לטרלי, זהו החתך השכיח) או קדמי-צידי (אנטרו-לטרלי). החתך מורחב באמצעות מכשור מיוחד (רטרקטור-Retractor), כלי הדם ודרכי האויר (ברונכוס-סימפון) המובילים לריאה מבודדים ונחסמים. הריאה נכרתת. לעיתים גדם הסימפון מכוסה במתלה שריר, פריקרד (קרום הלב) או חלק מבלוטת התימוס על מנת למנוע דלף אויר. מושאר נקז חזה והחתך נסגר.
הרדמה-כללית, בד"כ בשילוב אפידורלית. לרוב נדרשת הפרדת ריאות והנשמת ריאה אחת בלבד. זה מצריך שימוש בצינור הנשמה דו קני או באמצעי חלופיים להפרדת ריאות. קרא עוד על הפרדת ריאות.
ניטור החולה יכלול מעבר לניטור הסטנדרטי גם קטטר עורקי למדידה המשכית של לחץ הדם וכן קטטר ורידי מרכזי לניטור לחץ ורידי מרכזי ומתן תרופות התומכות בלב ובלחץ הדם (אותן ניתן לתת רק דרך קטטר ורידי מרכזי).
בתום הכריתה יבצע המרדים תמרון של העלאת לחצי ההנשמה לבדיקת נוכחות של דלף מגדם הסימפון.
מנח-על הצד (Lateral decubitus).
טיפול בכאב בתר ניתוחי (פוסטאופרטיבי)- מתן חומרים מאלחשים בשילוב נרקוטים דרך קטטר אפידורלי באופן המשכי או לפרקים. במקרים אחרים PCA- Patient controlled analgesia או מתן חומרים משככי כאב תוך ורידיים נרקוטים ושאינם נרקוטים לפי הצורך. קרא/י עוד על שליטה בכאב בתר ניתוחי.
סיבוכים- זיהום, דימום, פגיעה במבנים סמוכים, הפרעות בקצב הלב (בעיקר פרפור פרוזדורים), סטיית המיצר ושינויים במנח הלב ותפוקת הלב, חזה אויר, דליפת אויר מתמשכת, תמט ריאה, בצקת ריאות (על כן מתן הנוזלים בתקופת הניתוח ולאחריו מוגבל) אי ספיקה נשימתית בתר ניתוחית, דלקת ריאות. סיבוכים אלה מחייבים ביצוע צילום חזה בחדר ההתאוששות.
עליה בלחץ העורקי הריאתי.
סיבוכי המנח ,סיבוכי הרדמה כללית וסיבוכי הרדמה אפידורלית.
-Extrapleural Pneumonectomy with hyperthermic pleural perfusion
התוויות לניתוח- גידולים ממאירים של הפלאורה (קרום הריאה)- מזותליומה-Mesothelioma.
הניתוח- מדובר בניתוח מורכב ונרחב. תחילתו בחתך אחורי-צידי (Postero-lateral). בחלק מהמקרים נעשה נסיון לשמר את הריאה. במקרים אחרים, כאשר ישנה מעורבות ריאתית, נכרתת הריאה יחד עם הפלאורה (קרום הריאה). הניתוח כולל קילוף של הפלאורה הפריאטלית (קרום הצמוד לדופן בית החזה). בנוסף להסרת הפלאורה נכרת גם חלק מהסרעפת (השריר בין בית החזה והבטן, המסייע בנשימה) והפריקרד (קרום העוטף את הלב). חסרים אלה משוחזרים ע"י יריעות סינטטיות.
במקרים מסויימים החלל הפלאורלי מטופל בחומר כימותרפי בטמפרטורה גבוהה המוזלף לחלל באופן המשכי באמצעות מכונת לב-ריאה.
הרדמה- כללית, בד"כ בשילוב אפידורלית. לרוב נדרשת הפרדת ריאות והנשמת ריאה אחת בלבד. זה מצריך שימוש בצינור הנשמה דו קני או באמצעי חלופיים להפרדת ריאות. קרא עוד על הפרדת ריאות.
ניטור החולה יכלול מעבר לניטור הסטנדרטי גם קטטר עורקי למדידה המשכית של לחץ הדם וכן קטטר ורידי מרכזי לניטור לחץ ורידי מרכזי ומתן תרופות התומכות בלב ובלחץ הדם (אותן ניתן לתת רק דרך קטטר ורידי מרכזי).
בתום הכריתה יבצע המרדים תמרון של העלאת לחצי ההנשמה לבדיקת נוכחות של דלף מגדם הסימפון.
מנח- על הצד (Lateral decubitus).
טיפול בכאב בתר ניתוחי (פוסטאופרטיבי)- מתן חומרים מאלחשים בשילוב נרקוטים דרך קטטר אפידורלי באופן המשכי או לפרקים. במקרים אחרים PCA- Patient controlled analgesia או מתן חומרים משככי כאב תוך ורידיים נרקוטים ושאינם נרקוטים לפי הצורך.
סיבוכים- זיהום, דימום, פגיעה במבנים סמוכים, הפרעות בקצב הלב (בעיקר פרפור פרוזדורים), סטיית המיצר ושינויים במנח הלב ותפוקת הלב, חזה אויר, דליפת אויר מתמשכת, תמט ריאה, בצקת ריאות (על כן מתן הנוזלים בתקופת הניתוח ולאחריו מוגבל) אי ספיקה נשימתית בתר ניתוחית, דלקת ריאות. סיבוכים אלה מחייבים ביצוע צילום חזה בחדר ההתאוששות.
עליה בלחץ העורקי הריאתי.
הפרעה כלייתית עקב שימוש בחומר הכימותרפי ציספלטינום (מחייב מעקב תפוקת שתן ובדיקות תפקודי כליה בהתאוששות).
סיבוכי המנח, סיבוכי הרדמה כללית וסיבוכי הרדמה אפידורלית.
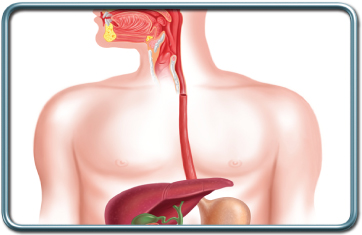
ניתוחי וושט
הוושט הינה צינור חלול המהווה חלק ממערכת העיכול ומוליך מזון ונוזלים מהלוע עד לקיבה. הוושט ממוקמת בצוואר ובחזה, מאחורי בית הקול וקנה הנשימה ובהמשך מאחורי הלב. היא חוצה את הסרעפת דרך מעבר מיוחד (hiatus) ומתחברת אל הקיבה המצויה בחלל הבטן.
-כריתת וושט- Esophagectomy
התוויות לניתוח-
גידולי הוושט.
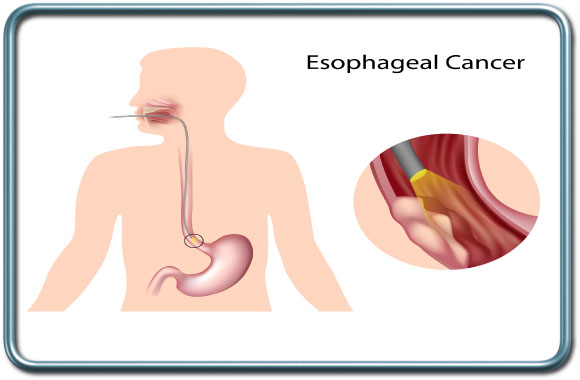
שתיית חומרים קורזיבים (מאכל) עם פגיעה וושטית.
חבלה לוושט.
הניתוח- ישנן מספר גישות לכריתה ושחזור של הוושט. בחירת השיטה תלויה בחולה, במאפייני הממצאים הוושטיים והאנטומיה של מערכת העיכול, ובמומחיות המנתח.
הגישות הנפוצות הינן-
Trans-hiatal esophagectomy ( Oringer operation)- חתך בטני מרכזי בשילוב חתך צווארי משמאל. לאחר פתיחת הבטן הקיבה משוחררת מרקמת חיבור. פתח המעבר בין הוושט לקיבה בסרעפת (היאטוס-Hiatus) מורחב ודרכו משוחררת הוושט במיצר. הצוואר נפתח משמאל, והוושט הצווארית משוחררת מרקמת חיבור. הקיבה נדחפת מהבטן עד לצוואר ולאחר כריתת הוושט נעשית השקה בין הקיבה לבית הוושט הצווארית. במידה והקיבה פגועה ניתן להשתמש במעי דק או גס (colon interposition) לשחזור הוושט. בתום הניתוח מותקן צינור הזנה- Jujenostomy.
Thoraco-abdomino-cervical esophagectomy ( McKewon operation)- החתך הראשוני הינו בחזה ימין. הוושט משוחררת לכל אורכה ונעשית כריתה של קשריות הלימפה. לאחר סגירת החזה (מושאר נקז), החולה מושכב על גבו ונעשית פתיחת בטן בחתך אמצעי, הקיבה משוחררת ופתח המעבר בין הוושט לקיבה בסרעפת (היאטוס-Hiatus) מורחב. כעת נעשה חתך צווארי, הוושט הצווארית משוחררת. נעשית כריתה של הוושט והקיבה מועלית אל הצוואר ומושקת לוושט הצווארית. במידה והקיבה פגועה ניתן להשתמש במעי דק או גס (colon interposition) לשחזור הוושט. בתום הניתוח מותקן צינור הזנה- Jujenostomy.
Left Thoracoabdominal esophago-gastrectomy - מדובר בחתך נרחב והמשכי שכולל את הבטן והחזה השמאלי. נעשית כריתה של הוושט התחתונה והקיבה העליונה או כל הקיבה. משתמשים בקיבה הנותרת או במעי דק או במעי גס (colon interposition) על מנת לשחזר את הוושט. בתום הניתוח מותקן צינור הזנה- Jujenostomy וכן נקז חזה ובטן.
Abdomino-Thoracic esophagectomy ( Ivor-Lewis operation)- חתך בטני אמצעי ולאחר מכן חתך חזה ימני. הבטן נפתחת באמצעה, הקיבה משוחררת. פתח המעבר בין הוושט לקיבה בסרעפת (היאטוס-Hiatus) מורחב ודרכו משוחררת הוושט במיצר. הקיבה מוכנת להשקה ומוחדר צינור הזנה- Jujenostomy. בתום הפרוצדורה הבטנית החולה מסובב ומושכב על הצד לצורך פתיחת בית החזה. שחרור הוושט מושלם והוושט וקשריות הלימפה נכרתות. צינור הקיבה מושק לוושט בחזה הימני. במידה והקיבה פגועה ניתן להשתמש במעי דק או גס (colon interposition) לשחזור הוושט. מותירים בתום הניתוח נקז חזה ימני.
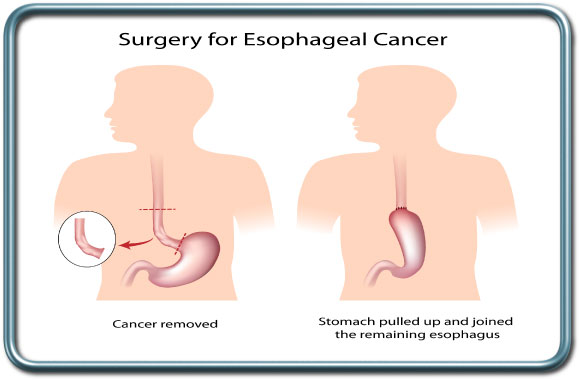
הרדמה-כללית. לעיתים קרובות בשילוב עם הרדמה אפידורלית. חלק מהניתוחים מצריכים הפרדת ריאות ע"י צינור הנשמה דו קני או אמצעים אחרים. קרא עוד על הפרדת ריאות.
מנח-Supine (על הגב)- לחתך בטני או צווארי. לעיתים שילוב במנח על הצד (Lateral decubitus) לצורך חתך חזה.
טיפול בכאב בתר ניתוחי-שיכוך כאב באמצעות תרופות נרקוטיות וחומרים מאלחשים הניתנים דרך קטטר אפידורלי. אופציה נוספת- PCA- Patient controlled analgesia. קרא/י עוד על טיפול בכאב בתר ניתוחי.
סיבוכים- זיהום, דימום, דלף מההשקה והתפרקותה, פגיעה בעצבים חיוניים (העצב הפרני- phrenic המעצבב את הסרעפת וחיוני לנשימה, העצב החוזר- Recurrent laryngeal nerve המעצבב את מיתרי הקול- פגיעה חד צדדית בו תביא לצרידות ואילו פגיעה דו צדדית תוביל לדום נשימה מסוכן), פגיעה במבנים סמוכים- כלי דם גדולים, לב, ריאות.
סיבוכי הרדמה כללית, סיבוכי הרדמה אפידורלית, וסיבוכי המנח.
-ניתוח דיוורטיקולום ע"ש זנקר- Zenker's diverticulum
דיוורטיקולום ע"ש זנקר הינו כיס שנוצר בדופן האחורית במעבר שבין הלוע לוושט. מצב זה קשור בהפרעה של הסוגר הוושטי העליון (שאינו נפתח כיאות). הסימפטומים כוללים הפרעה בבליעה, רהגורגיטציה (עליית תוכן מהכיס) ואספירציה (כניסת תוכן הכיס לדרכי הנשימה). מקרים קלים יכולים להיות מטופלים בגישה אנדוסקופית. מקרים אחרים מצריכים ניתוח, הכולל myotomy (כריתת שריר) של הסוגר הוושטי העליון וכן קיבוע או כריתה של הכיס.
התוויות לניתוח- דיוורטיקולום ע"ש זנקר.
הניתוח- חתך צווארי. חשיפת הדיוורטיקולום. חתך בדופן השרירית של הסוגר הוושטי העליון. בשלב הבא הדיוורטיקולום מקובע (diverticulopexy) או נכרת (diverticulectomy). יש לציין כי הטיפול בזנקר דיוורטיקולום נעשה כיום לעיתים קרובות בגישה אנדוסקופית (ללא חתך צווארי, באמצעות החדרת מכשור אנדוסקופי דרך הפה וכריתת דופן הדיוורטיקולום.
הרדמה-כללית.
מנח-supine (על הגב). כרית מונחת תחת הכתפיים ליצירת מתיחה של הצוואר.
טיפול בכאב בתר ניתוחי (פוסטאופרטיבי)- שילוב תרופות משככות כאב נרקוטיות ושאינן נרקוטיות על פי הצורך. קרא/י עוד על טיפול בכאב בתר ניתוחי.
סיבוכים- דימום, זיהום, הווצרות פיסטולה, פגיעה בעצב החוזר (Recurrent laryngeal nerve) שתתבטא בצרידות.
סיבוכי המנח, וסיבוכי הרדמה כללית.
ניתוחי חזה אחרים
-Pericardial window- חלון פריקרדיאלי
התוויות לניתוח- ניקוז נוזל פריקרדיאלי (נוזל המצוי בין הלב לבין קרום הלב-הפריקרד) לחלל הפלאורלי (חלל החזה) או הפריטונאלי (חלל הבטן) למניעת סימני טמפונדה (הצטברות נוזל פריקרדיאלי הלוחץ על מדורי הלב). לעיתים הניתוח נעשה לצורך ביופסיה של הפריקרד או לבדיקת הנוזל הפריקרדיאלי (תרבית, בדיקה ציטולוגית או פתולוגית לממאירות).
הניתוח- הניתוח נעשה באחת ממספר דרכים-
VATS – Video assisted thoracoscopic surgery - מועדף כשמצב החולה מאפשר הנשמת ריאה אחת בלבד וכשהחולה יציב המודינמית. במהלך הניתוח נכרת טלאי פריקרד בגודל מספר סנטימטרים. בשיטה זו מנוקז הנוזל הפריקרדיאלי לחלל הפריאטלי.
Minithoracotomy - חתך קטן לצד עצם החזה. מועדף במקרים של הדבקויות סביב הפריקרד ובמקרים בהם מצבו של החולה לא מאפשר הנשמת ריאה אחת בלבד (הנשמת ריאה אחת נדרשת במקרה של VATS). במהלך הניתוח נכרת טלאי פריקרד בגודל מספר סנטימטרים. בשיטה זו מנוקז הנוזל הפריקרדיאלי לחלל הפריאטלי (חלל החזה).
Subxyphoid - (כניסה מתחת לעצם החזה) גישה זו מועדפת במקרים בהם החולה לא יסבול הנשמה של ריאה אחת ובמקרים בהם הנוזל מנורתק לאזורים מתחת ללב ומאחוריו. במהלך הניתוח נכרת טלאי פריקרד בגודל מספר סנטימטרים. בגישה זו הנוזל הפריקרדיאלי מנוקז לחלל הפריטונאלי (חלל הבטן).
הרדמה- כללית. ב-VATS נדרשת הפרדת ריאות (הנשמת ריאה אחת באמצעות צינור הנשמה בעל שני קנים). קרא/י עוד על הפרדת ריאות.
מנח-בשתי הגישות הראשונות מנח Lateral decubitus (על הצד) בגישה השלישית (subxyphoid)- מנח supine (על הגב).
טיפול בכאב בתר ניתוחי- בד"כ PCA (Patient conrtrolled analgesia) או שילוב תרופות משככות כאב נרקוטיות ושאינן נרקוטיות לפי הצורך. קרא/י עוד על שיכוך כאב בתר ניתוחי.
סיבוכים- זיהום, דימום, פגיעה במדורי הלב, הפרעות קצב לבביות, חזה אויר, תמט ריאה (מחייב צילום חזה בחדר ההתאוששות).
סיבוכי המנח וסיבוכי הרדמה כללית.
-Pleurodesis- פלאורודזיס
התוויות לניתוח-
חזה אויר ספונטני חוזר (חזה אויר ספונטני הינו מצב בו פגם ריאתי גורם לדלף אויר אל החלל הפלאורלי- חלל פוטנציאלי בין שתי שכבות הפלאורה- קרום הריאה- השכבה הוויסרלית- הצמודה לריאה, והשכבה הפריאטלית- הצמודה למשטח הפנימי של כלוב בית החזה. חלל זה במצבו התקין הוא ריק מתוכן, למעט כמות מעטה של נוזל).
תפליט פלאורלי ממאיר (תפליט פלאורלי הינו הצטברות נוזל בין שכבות הפלאורה. הריאה נדחקת ועוברת תמט ותתכן הסתמנות נשימתית הכוללת קוצר נשימה והפרעה בחמצון).
הניתוח- הניתוח נעשה באחת משתי גישות-
חתך קטן בבית השחי.
או
VATS- Video assisted thoracoscopic surgery.
במהלך הניתוח נכרתות בועות (Bullae), בד"כ בפסגת הריאה. הפלאורה, שהינה קרום כפול ששכבה אחת שלו דבוקה לריאה והשכבה השניה דבוקה לחלק הפנימי של דופן החזה, משופשפת על מנת לגרום להצטלקות וביטול החלל הפוטנציאלי הקיים בין שתי השכבות.
במקרה של נוזל פלאורלי ממאיר הדבקת שכבות הפלאורה נעשית באמצעות הזרקת טלק סטרילי לחלל הפלאורלי.
הרדמה- כללית. ב-VATS נדרשת הפרדת ריאות (הנשמת ריאה אחת באמצעות צינור הנשמה בעל שני קנים). קרא עוד על הפרדת ריאות.
מנח-Lateral decubitus (על הצד).
טיפול בכאב בתר ניתוחי- PCA- Patient controlled analgesia או טיפול בתרופות משככות כאב נרקוטיות ושאינן נרקוטיות על פי הצורך. קרא/י עוד על טיפול בכאב בתר ניתוחי.
סיבוכים- דימום, זיהום, חזה אויר, תמט ריאה.
סיבוכי המנח וסיבוכי הרדמה כללית.
-Lung Decortication- דהקורטיקציה
התוויות לניתוח- ריאה בתמט כאשר סביבה התפתחה מעין קליפה קשיחה כתוצאה מזיהום והצטברות מוגלה בין קרומי הריאה (בין הפלאורה הוויסרלית לפריאטלית), תהליך דלקתי, לאחר דימום בחזה או לאחר ניתוח חזה/לב. הקליפה מונעת מהריאה להתפשט כך שנוצרת מחלת ריאה רסטרקטיבית (Restrictive lung disease).
הניתוח- הניתוח נעשה באחת משתי דרכים-
VATS- Video assisted thoracoscopic surgery - בעיקר בשלבים המוקדמים של המחלה.
או
Thoracotomy - טורקוטומיה סטנדרטית ע"י חתך צידי אחורי או צידי קדמי.
במהלך הניתוח הקליפה מקולפת. בתום הפרוצדורה נותרים נקז אחד או שניים בבית החזה.
הרדמה-כללית. נדרשת הפרדת ריאות ע"י שימוש בצינור הנשמה דו קני או אמצעים אחרים. קרא עוד על הפרדת ריאות.
מנח-Lateral decubitus (על הצד).
טיפול בכאב פוסטאופרטיבי- במקרה של טורקוטומיה יש לשקול שילוב הרדמה אפידורלית שתשמש לשיכוך כאב פוסטאופרטיבי ע"י הזלפת חומרים נרקוטים ומאלחשים דרך הקטטר האפידורלי באופן המשכי או לסרוגין. אופציה אחרת- PCA- Patient controlled analgesia או מתן שילוב משככי כאב נרקוטים ושאינם נרקוטים לפי הצורך.
סיבוכים- זיהום, דליפת חומר מזוהם לריאה השניה, דימום ניכר, דלף אויר, חזה אויר (שלילת חלק מהסיבוכים הללו מצריך צילום חזה בהתאוששות),
סיבוכי המנח וסיבוכי הרדמה כללית ואפידורלית.
הרדמה לניתוחים פלסטיים
- פרטים
- נוצר ב 10 אוגוסט 2013
- נכתב על ידי דר' גרג'י יונתן
- כניסות: 16833

הרדמה לניתוחים פלסטיים מתמקדת במספר היבטים חשובים-
-התעוררות חלקה של החולה ללא שיעול ואגיטציה, על מנת למנוע פגיעה בשלמות הרקמות המנותחות.
-מניעת בחילות והקאות לאחר הניתוח, מאותה סיבה.
-שמירה על פרמטרים המודינמים על מנת לאפשר אספקת דם וחמצן נאותה לרקמות המנותחות והעלאת הסבירות לריפוי תקין של הפצע ומניעת זיהומי פצע.
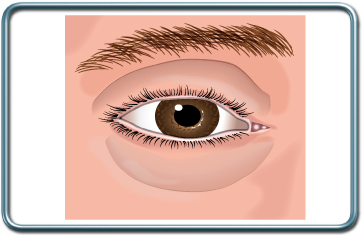
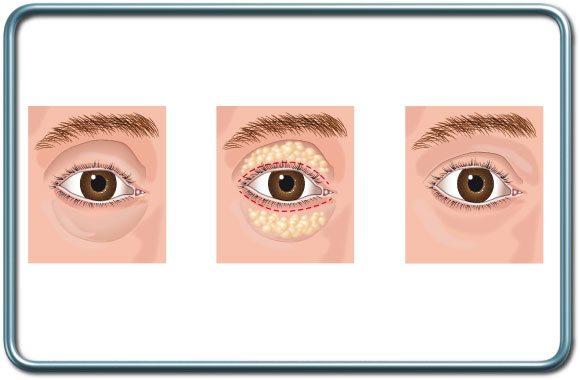
ניתוח עפעפיים- בלפורופלסטיה- Blepharoplasty
התוויות לניתוח- הסרת עודפי עור ושומן מהעפעף העליון, התחתון או שניהם.
הניתוח- חתך עורי לאורך קפלי העפעף הטבעיים, כריתת עודפי שומן, שריר ועור ותפירה או הדבקה של העור.
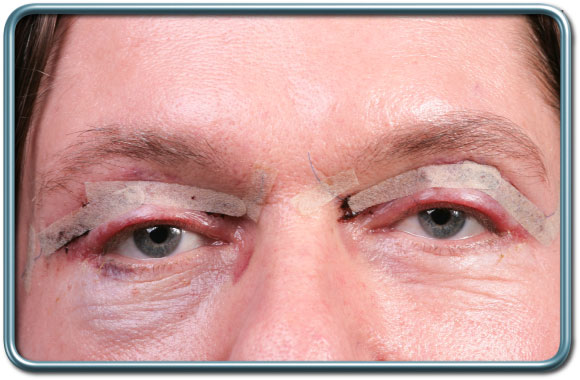
הרדמה- במידה ומדובר בניתוח של העפעף העליון או התחתון ניתן לבצע את הפרוצדורה בהרדמה מקומית/אזורית ע"י הסננת העצבים המעצבבים את האזור המנותח בחומרים מאלחשים. להרדמה המקומית/אזורית ניתן להוסיף סדציה (טשטוש) לפי הצורך.
במידה ומדובר בניתוח של העפעף העליון והתחתון גם יחד או ניתוח בשתי העיניים לרוב תתבצע הרדמה כללית (בעיקר לאור משך הניתוח ולמניעת אי הנעימות שבשכיבה ממושכת ללא תזוזה). הרדמה כללית במקרה זה תעשה תוך שימוש ב-Flexible LMA קרא עוד... או RAE oral tube
קרא עוד... או RAE oral tube קרא עוד... להשתלטות על נתיב האויר. בחירת חומרי ההרדמה ומינונם ומתן חומרים נוספים מכוון להתעוררות חלקה והמנעות מבחילות והקאות לאחר הניתוח.
קרא עוד... להשתלטות על נתיב האויר. בחירת חומרי ההרדמה ומינונם ומתן חומרים נוספים מכוון להתעוררות חלקה והמנעות מבחילות והקאות לאחר הניתוח.
מנח- supine (על הגב).
טיפול בכאב בתר ניתוחי- בד"כ שילוב חומרים נרקוטים ושאינם נרקוטים (בד"כ לא NSAIDS שעלולים להוביל לדמם) לפי הצורך. קרא/י עוד על טיפול בכאב בתר ניתוחי.
סיבוכים- דימום, זיהום, צלקת מוגדלת (קלואיד), כשל באיחוי העור, אסימטריה של הפנים.
כמו כן סיבוכי המנחוסיבוכי הרדמה כללית.
ניתוח הרמת גבות- Brow lift, ניתוח הרמת מצח- forehead lift
התוויות לניתוח- צניחת גבות. החלשות השרירים מרימי הגבה/מצח או אבדן של רקמת שומן תומכת.
הניתוח- ניתוחים אנדוסקופים (אנדוסקופ הוא מכשור אופטי דק המוחדר דרך חתך קטן) נעשים ע"י חתכים עוריים קטנים בצידי המצח לאורך קו השיער. הגבות/מצח מורמים תוך שינויים ברקמות שריר ועור.
הניתוח נעשה לעיתים בשילוב הרמת עפעפיים, אז ניתן להשתמש בחתכים המשמשים לניתוח העפעף העליון.
במקרים מסויימים נעשה חתך מעל הגבה (direct brow lift) או חתך מאוזן לאוזן מעל קו השיער (coronal brow lift).
הרמת הגבות/מצח נשמרת באמצעות שימוש בתפרים או אביזרים כירורגים לקיבוע רקמתי.
החתכים נסגרים באמצעות תפרים נספגים או הדבקה.
הרדמה- בהתאם לנרחבות הפרוצדורה ניתן לבצע את הפרוצדורה בהרדמה מקומית/אזורית ע"י הסננת העצבים המעצבבים את האזור המנותח בחומרים מאלחשים. להרדמה המקומית/אזורית ניתן להוסיף סדציה (טשטוש) לפי הצורך.
בניתוח נרחב יותר או לבקשת המטופל תתבצע הרדמה כללית. הרדמה כללית במקרה זה תעשה תוך תוך שימוש ב-Flexible LMA קרא עוד... או RAE oral tube
קרא עוד... או RAE oral tube קרא עוד... להשתלטות על נתיב האויר. בחירת חומרי ההרדמה ומינונם ומתן חומרים נוספים מכוון להתעוררות חלקה והמנעות מבחילות והקאות לאחר הניתוח.
קרא עוד... להשתלטות על נתיב האויר. בחירת חומרי ההרדמה ומינונם ומתן חומרים נוספים מכוון להתעוררות חלקה והמנעות מבחילות והקאות לאחר הניתוח.
מנח- supine(על הגב).
טיפול בכאב בתר ניתוחי (פוסטאופרטיבי)- בד"כ שילוב חומרים נרקוטים ושאינם נרקוטים (בד"כ לא NSAIDS שעלולים להוביל לדמם) לפי הצורך. קרא/י עוד על שליטה בכאב בתר ניתוחי.
סיבוכים- דימום (המאטומה), זיהום, צלקת מוגדלת (קלואיד), כשל באיחוי העור, שינויים בצבע העור, תסמונות כאב כרוני, אסימטריה של הפנים, שינויים בקו השיער, צורך בניתוח חוזר.
כמו כן סיבוכי המנח וסיבוכי הרדמה כללית.
מתיחת פנים – face lift- Rhytidectomy
התוויות לניתוח- דלדול מרכז הפנים, קמטים עמוקים מתחת לעפעפיים, קמטים עמוקים בין האף לזוויות הפה, דלדול או נדידת רקמת שומן, עור מדולדל או רקמת שומן עודפת תחת הסנטר והלסת (סנטר כפול).
הניתוח- הניתוחים נחלקים לניתוחים קלאסיים מלאים, מיני-ניתוחים, וניתוח מתיחת צוואר. לאחר ביצוע הרדמה מקומית/אזורית עם או בלי סדציה או הרדמה כללית, הניתוח הקלאסי כולל חתכים שמתחילים בקו השיער, בצדעים, ממשיך קדמית לאזניים, סביב תנוך האוזן עד חלקה האחורי עד לחלק התחתון של הקרקפת. רקמות הפנים כולל השרירים והעור נמתחים ונכרתות רקמות עודפות. ניתן לנייד רקמת שומן מאיזורים שונים בפנים ובצוואר. במקרה ונדרשת גם מתיחת צוואר נעשה חתך קטן מתחת לסנטר. מושארים נקזים באיזורי הניתוח והחתכים, הממוקמים בקו השיער/אוזן, נתפרים.
ניתוח מוגבל יותר כולל חתכים סביב האוזן ויתכן גם בעפעף התחתון או מתחת לשפה העליונה.
הרדמה- בהתאם לנרחבות הפרוצדורה ניתן לבצע את הפרוצדורה בהרדמה מקומית/אזורית ע"י הסננת העצבים המעצבבים את האזור המנותח בחומרים מאלחשים. להרדמה המקומית/אזורית ניתן להוסיף סדציה (טשטוש) לפי הצורך.
בניתוח נרחב/ממושך או לבקשת המטופל תתבצע הרדמה כללית. הרדמה כללית במקרה זה תעשה תוך שימוש בטובוס קרא עוד... להשתלטות על נתיב האויר. בחירת חומרי ההרדמה ומינונם ומתן חומרים נוספים מכוון להתעוררות חלקה והמנעות מבחילות והקאות לאחר הניתוח.
קרא עוד... להשתלטות על נתיב האויר. בחירת חומרי ההרדמה ומינונם ומתן חומרים נוספים מכוון להתעוררות חלקה והמנעות מבחילות והקאות לאחר הניתוח.
מנח- supine(על הגב).
טיפול בכאב בתר ניתוחי (פוסטאופרטיבי)- בד"כ שילוב חומרים נרקוטים ושאינם נרקוטים (בד"כ לא NSAIDS שעלולים להוביל לדמם) לפי הצורך. קרא/י עוד על טיפול בכאב בתר ניתוחי.
סיבוכים- דימום (המאטומה, שטפי דם תת עוריים) עד כדי חסימת נתיב האויר במקרים חריגים (מצריך השתלטות מהירה על נתיב האויר וניתוח דחוף), זיהום, צלקת מוגדלת (קלואיד), כשל באיחוי העור, שינויים בצבע העור, תסמונות כאב כרוני, אסימטריה של הפנים, שינויים בקו השיער, צורך בניתוח חוזר. בניתוח ממושך-פקקת ורידים עמוקים ותסחיפי ריאה- סיבוך נדיר.
כמו כן סיבוכי המנח וסיבוכי הרדמה כללית.

ניתוח אף קוסמטי- Rhinoplasty
שיחזור אף- Nasal reconstruction
התוויות לניתוח-
עיצוב קוסמטי של האף.
תיקון מעברי האף (קונכיות האף, סטיית ספטום).
שחזור צורת האף ומעברי האויר.
הניתוח- ישנן שתי גישות לניתוח- גישה פתוחה, בה החתך נעשה דרך הרצועה הצרה המפרידה בין הנחיריים, וגישה סגורה, בה החתכים חבויים בתוך האף.
דרך החתכים הללו העור העוטף את האף מורם ומאפשרת עיצוב השלד הגרמי-סחוסי של האף.
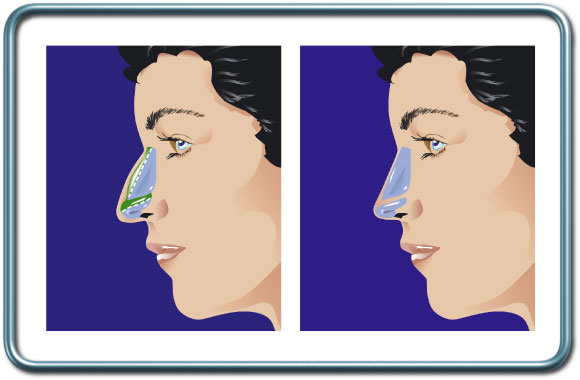
לעיתים נדרש שימוש בסחוס לבניית חלק מהאף. הסחוס נלקח בד"כ ממחיצת האף ולעיתים מהאוזן (ובמקרים נדירים מצלע). בניתוח שחזור אף יתכן צורך במתלה עור מהמצח.
במהלך הניתוח יכול להתבצע יישור של המחיצה האפית וטיפול בקונכיות האף להקלת הנשימה דרך האף.
בתום הפרוצדורה מוחדרים טמפונים לאף ומונח גבס על האף (גבס/מקבע פלסטיק).
הרדמה- בד"כ הרדמה כללית בשילוב הרדמה איזורית לאלחוש העצבים המעצבבים את מבני האף. ההשתלטות על נתיב האויר באמצעות שימוש ב-Flexible LMA קרא עוד... או RAE oral tube
קרא עוד... או RAE oral tube קרא עוד... (למניעת הצטברות הפרשות דמיות סביב בית הקול, מה שיכול לגרום ללרינגוספזם).
קרא עוד... (למניעת הצטברות הפרשות דמיות סביב בית הקול, מה שיכול לגרום ללרינגוספזם).
ניתן לבצע את הניתוח בהרדמה איזורית בלבד אך לעיתים קרובות סוג זה של הרדמה כרוך באי נוחות של המטופל.
מנח- supine(על הגב).
טיפול בכאב בתר ניתוחי (פוסטאופרטיבי)- בד"כ שילוב חומרים נרקוטים ושאינם נרקוטים (בד"כ לא NSAIDS שעלולים להוביל לדמם) לפי הצורך. קרא/י עוד על טיפול בכאב בתר ניתוחי.
סיבוכים- סיבוכי הניתוח- דימום (המאטומה), זיהום, צלקת מוגדלת (קלואיד), כשל באיחוי העור. נמק של מתלה עור (במקרה של שחזור אף). בניתוח ממושך-פקקת ורידים עמוקים ותסחיפי ריאה- סיבוך נדיר, כאב כרוני, שינויים בצבע העור, אסימטריה של הפנים. שינויים במעברי האויר באף- תתכן חסימה לזרימת האויר דרך האף. נקב של המחיצה האפית. שינויים בתחושה העורית.
סיבוכי המנח וסיבוכי הרדמה כללית.
ניתוח הצמדת אוזניים-אוטופלסטיה- Otoplasty
התוויות לניתוח-תיקון פגם אסתטי- אוזניים בולטות.
מהלך הניתוח-הניתוח יכול להתבצע מגיל 6 היות ובגיל זה לרוב צמיחת האוזן הסתיימה. החתך נעשה מאחורי האפרכסת. סחוס האפרכסת נחשף ועובר שינוי על פי המתוכנן. בתום הניתוח נתפר החתך והאוזן נחבשת בחבישה הדוקה.
הרדמה-בילדים- הניתוח נעשה בהרדמה כללית. השליטה בנתיב האויר בד"כ באמצעות LMA קרא עוד... . במבוגרים- ניתן לבצע את הניתוח באמצעות חסמים עצביים (הרדמה אזורית/מקומית) עם או בלי סדציה (טשטוש) או בהרדמה כללית.
קרא עוד... . במבוגרים- ניתן לבצע את הניתוח באמצעות חסמים עצביים (הרדמה אזורית/מקומית) עם או בלי סדציה (טשטוש) או בהרדמה כללית.
מנח-supine(על הגב).
טיפול בכאב בתר ניתוחי (פוסטאופרטיבי)- בד"כ שילוב חומרים נרקוטים ושאינם נרקוטים (בד"כ לא NSAIDS שעלולים להוביל לדמם) לפי הצורך. קרא/י עוד על טיפול בכאב בתר ניתוחי.
סיבוכים- סיבוכי הניתוח- דימום (המאטומה), זיהום, צלקת מוגדלת (קלואיד), כשל באיחוי העור. בניתוח ממושך-פקקת ורידים עמוקים ותסחיפי ריאה- סיבוך נדיר. כאב כרוני, שינויים בצבע העור. שינויים בתחושה העורית. הצמדת יתר של האזניים. אסימטריה של האוזניים.
סיבוכי המנח וסיבוכי הרדמה כללית.
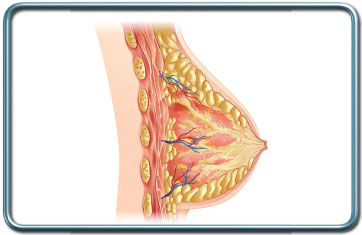
שחזור שד- Breast reconstruction
התוויות לניתוח- לאחר ניתוח כריתת שד (mastectomy) ובמומים מולדים של השד ובית החזה.
מהלך הניתוח- ישנן שתי אפשרויות בנוגע לתזמון השחזור-
- שחזור מיידי (מיד בתום ניתוח כריתת השד).
- שחזור מאוחר.
ישנן מספר טכניקות לביצוע השחזור-
-שתל סיליקון- במקרה של כריתת שד משמרת עור ניתן להחדיר שתל סיליקון מיד בתום הניתוח לכריתת השד. מושאר נקז למספר ימים. אופציה אחרת היא הכנסת שתל סיליקון בשילוב עם מתלה Latissimus Dorsi או מתלה בטני (ראה בהמשך).
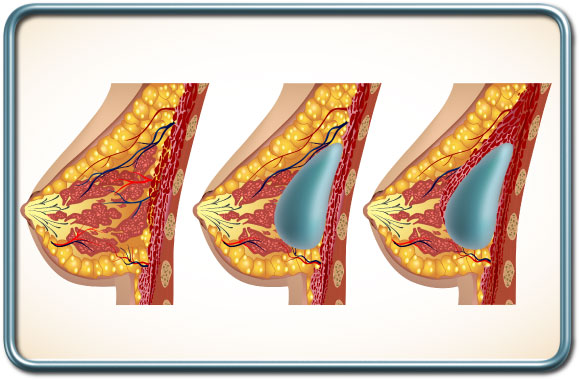
-מותחן רקמות- Tissue expander- שיטה זו משמשת כאשר אין מספיק שטח עור לאחר הכריתה לצורך ביצוע השחזור. במקרה זה משתמשים במעין בלון הניתן לניפוח הדרגתי. בלון זה מוכנס תחת העור ושרירי בית החזה. כשבועיים לאחר הכנסת המותחן מבצעים ניפוח הדרגתי של המותחן (החדרת מי מלח למותחן בזריקה). העור נמתח בהדרגה ולאחר כ- 3-6 חודשים נעשה ניתוח נוסף להוצאת המותחן והחלפתו בשתל סיליקון קבוע.
לאחר התארגנות השד לצורתו הסופית (3-6 חודשים נוספים) ניתן לבצע שחזור פטמה ועטרה.
-מתלה מקומי- לצורך השלמת פער בעור נלקחת רקמת עור ושומן בשילוב עם רקמת שריר המבטיחה אספקת דם נאותה לשומן ולשריר מעל. ישנן שתי שיטות עיקריות-
1. מהבטן- Transverse Rectus Abdominis Myocutaneous-TRAM. מדובר בשריר המהווה חלק מדופן הבטן והשימוש בו מצריך השלמת הפער בדופן הבטן באמצעות רשת. מתלה זה נחשב מיושן כיום לאור התפתחות שיטות מיקרוכירורגיות חדשות יותר (ראה להלן).
2. מהגב-שימוש במתלה של שריר ה- Latissimus Dorsi. מתלה זה אינו כרוך בהפרעה פונקציונלית משמעותית בתנועת הגב או הכתף. הרקמה המתקבלת ממתלה זה אינה מספיקה לרוב לשחזור שד ולכן נדרש לעיתים קרובות שילוב שימוש בשתל סיליקון או מותחן רקמות.
-מתלה חופשי-Free flap- מתלה חופשי הינו רקמת עור ושומן בלבד (בד"כ ללא שריר) (Perforator flap) המנותקת מאספקת הדם באזור ממנו היא נלקחת. כלי הדם המספקים את המתלה מושקים בתפירה אל כלי הדם באיזור המקבל את המתלה. התפירה נעשית תחת מיקרוסקופ.
1. מהבטן- DIEP- בטכניקה זו נלקח מתלה עור ושומן מדופן הבטן התחתונה. אספקת הדם למתלה מגיעה מה- Deep Inferior Epigastric artery ומכאן שמו. כלי הדם של המתלה מושקים ל- internal mammary artery and vein בחזה.
2. מהבטן- SIEA- המתלה מבוסס על Superficial Inferior Epigastric artery. במתלה זה נלקחים שומן ועור מהבטן התחתונה ללא פגיעה בשריר.
3. מהישבן- IGAP (inferior gluteal artery perforator flap) מהישבן התחתון או SGAP- (superior gluteal artery perforator flap) מהישבן העליון. כלי הדם של מתלים אלה מושקים אל ה- internal mammary artery and vein בחזה.
4. מהחלק הפנימי של הירך- TUG flap (Transverse upper gracilis flap).
הרדמה- הניתוח נעשה בהרדמה כללית . הניטור התוך ניתוחי מותאם למחלות הרקע של המטופלת. ההשתלטות על נתיב האויר נעשית באמצעות LMA קרא עוד... או טובוס
קרא עוד... או טובוס קרא עוד... , בהתאם למאפייני המטופלת ומשך הניתוח הצפוי.
קרא עוד... , בהתאם למאפייני המטופלת ומשך הניתוח הצפוי.
מנח- supine(על הגב) לעיתים קרובות משולב עם מעבר למנח ישיבה להערכת סימטריות ומבנה השד המשוחזר.
טיפול בכאב בתר ניתוחי (פוסטאופרטיבי)- PCA- patient controlled analgesia עם חומרים נרקוטים לפי דרישת החולה (בלחיצת כפתור), חומרים נרקוטים ושילוב חומרים משככי כאב מקבוצות שונות (בד"כ לא NSAIDS שעלולים להוביל לדמם). קרא/י עוד על טיפול בכאב בתר ניתוחי.
סיבוכים- סיבוכי הניתוח- נמק של המתלה (מחייב ניטור קפדני של צבע וחום המתלה בהתאוששות. לעיתים נדרשת דקירת המתלה לווידוא אספקת דם נאותה), דימום, זיהום, צלקת מוגדלת (קלואיד), כשל באיחוי העור. תסמונת מדור תוך בטני (עליה בלחץ התוך בטני עם השפעות שליליות על תפקוד האיברים הפנימיים- נגרם מסגירה הדוקה מידי של דופן הבטן לאחר לקיחת מתלה גדול), פקקת ורידים עמוקים ותסחיפי ריאה (חלק מאמצעי המניעה- שימוש ב- foot pumps- גרביים מתנפחות למניעת פקקת ורידים עמוקים ותסחיף ריאה), סיבוכים נשימתיים עקב כאב בחזה ובבטן והגבלת תנועתיות החזה בשל חבישה הדוקה מידי.
סיבוכי המנח וסיבוכי הרדמה כללית.
הגדלת שדיים- Breast augmentation
התוויות לניתוח- לרוב ניתוח קוסמטי לעיתים משולב בהרמת חזה (Mastopexy).
לעיתים טיפול בפגם בשד או אסימטריה.
מבוצע לרוב מעל גיל 18.
הניתוח- החדרת שתל הסיליקון, מעל או מתחת לשרירי החזה, נעשה דרך חתך עורי בקפל השד התחתון (זהו החתך השכיח) או דרך בית השחי או בגבול העטרה. לרוב לא מושאר נקז בתום הניתוח.
הרדמה- הניתוח נעשה בהרדמה כללית . השתלטות על נתיב האויר באמצעות LMA קרא עוד... או טובוס
קרא עוד... או טובוס קרא עוד... , בהתאם למשך הניתוח הצפוי ומאפייני המטופלת. הניטור התוך ניתוחי מותאם למחלות הרקע של המטופלת.
קרא עוד... , בהתאם למשך הניתוח הצפוי ומאפייני המטופלת. הניטור התוך ניתוחי מותאם למחלות הרקע של המטופלת.
מנח- supine(על הגב).
טיפול בכאב בתר ניתוחי (פוסטאופרטיבי)- בד"כ שילוב חומרים נרקוטים ושאינם נרקוטים (בד"כ לא NSAIDS שעלולים להוביל לדמם) לפי הצורך. קרא/י עוד על טיפול בכאב בתר ניתוחי.
סיבוכים- חבישה לוחצת מידי עלולה להקשות על הנשימה, נדרש ניטור מתאים בהתאוששות. סיבוכים ניתוחיים כוללים דימום, זיהום, צלקת מוגדלת (קלואיד), כשל באיחוי העור. נדיר- פקקת ורידים עמוקים ותסחיף ריאות וחזה אויר.
כמו כן סיבוכי המנח וסיבוכי הרדמה כללית.
הקטנת שדיים- Breast reduction
הרמת שדיים- Mastopexy
הרמה והגדלת שדיים- Breast augmentation and Mastopexy
התוויות לניתוחים- לרוב ניתוח קוסמטי.
הניתוח- ישנן מספר טכניקות. לרוב נעשה חתך סביב העטרה ואנכית עד לקפל התת שדי עם או בלי חתך לאורך הקפל התת שדי. נעשית כריתה של רקמת שד, עור ושומן. ניתן לנייד את הפטמה, כשהיא מחוברת לחלק מרקמת השד עם כלי הדם והעצבים המספקים את הפטמה (מתלה עליון/תחתון/מדיאלי/לטרלי/מרכזי). בניתוח משולב של הרמה והגדלת שדיים עושים שימוש גם בשתל סיליקון. לרוב לא מושאר נקז בתום הניתוח.
הרדמה- הניתוח נעשה בהרדמה כללית. הניטור התוך ניתוחי מותאם למחלות הרקע של המטופלת. ההשתלטות על נתיב האויר נעשית בד"כ באמצעות LMA קרא עוד... או טובוס
קרא עוד... או טובוס קרא עוד... , בהתאם למאפייני המטופלת ומשך הניתוח הצפוי.
קרא עוד... , בהתאם למאפייני המטופלת ומשך הניתוח הצפוי.
מנח- supine(על הגב) לעיתים קרובות משולב עם מעבר למנח ישיבה להערכת סימטריות ומבנה השד המנותח תוך השוואתו לשד השני.
טיפול בכאב בתר ניתוחי (פוסטאופרטיבי)- אופציה ל- PCA- patient controlled analgesia עם חומרים נרקוטים לפי דרישת החולה (בלחיצת כפתור), או חומרים נרקוטים ושילוב חומרים משככי כאב מקבוצות שונות (בד"כ לא NSAIDS שעלולים להוביל לדמם) לפי הצורך. קרא/י עוד על טיפול בכאב בתר ניתוחי.
סיבוכים- סיבוכי הניתוח- דימום, זיהום, צלקת מוגדלת (קלואיד), כשל באיחוי העור. סיבוכים נשימתיים עקב כאב בחזה והגבלת תנועתיות החזה בשל חבישה הדוקה מידי, נדיר- פקקת ורידים עמוקים ותסחיפי ריאה.
סיבוכי המנח וסיבוכי הרדמה כללית.
ניתוח הקטנת חזה לגבר- Gynecomastia
התוויות לניתוח- עודף רקמת שד בגברים.
הניתוח- במידה ומדובר בעודף שומן בלבד נעשית שאיבת שומן. כאשר מדובר בהגדלת רקמת שד יש צורך לכרות רקמה זו בד"כ בשילוב שאיבת שומן. החתך נעשה בד"כ בגבול העטרה.
הרדמה- הניתוח נעשה בהרדמה כללית. השתלטות על נתיב האויר באמצעות LMA קרא עוד... או טובוס
קרא עוד... או טובוס קרא עוד... , בהתאם למשך הניתוח הצפוי ומאפייני המטופל. הניטור התוך ניתוחי מותאם למחלות הרקע של המטופל.
קרא עוד... , בהתאם למשך הניתוח הצפוי ומאפייני המטופל. הניטור התוך ניתוחי מותאם למחלות הרקע של המטופל.
מנח- supine(על הגב).
טיפול בכאב בתר ניתוחי (פוסטאופרטיבי)- בד"כ שילוב טיפול בחומרים נרקוטים ושאינם נרקוטים (בד"כ לא NSAIDS שעלולים להוביל לדמם) על פי הצורך. קרא/י עוד על טיפול בכאב בתר ניתוחי.
סיבוכים- סיבוכי הניתוח- דימום, זיהום, צלקת מוגדלת (קלואיד), כשל באיחוי העור. סיבוכים נשימתיים עקב כאב בחזה והגבלת תנועתיות החזה בשל חבישה הדוקה מידי, נדיר- פקקת ורידים עמוקים ותסחיפי ריאה.
סיבוכי המנח וסיבוכי הרדמה כללית.
שאיבת שומן- Liposuction
התוויות לניתוח- הסרת ריכוזי שומן לא רצויים מאזורים שונים בגוף –פנים, צוואר, סנטר, זרועות, בטן, עכוז, מותניים, ירכיים, ברך פנימית, שוקיים וקרסוליים. הפרוצדורה אינה מהווה טיפול להשמנת יתר ואינה תחליף לפעילות גופנית ודיאטה. היא מתאימה יותר למטופלים עם מרבצי שומן עיקשים באזורים ספציפים, למרות דיאטה ופעילות גופנית נאותה.
הניתוח- לאחר הסננת האזור המיועד בלידוקאין (חומר מאלחש) ואדרנלין (חומר המכווץ את כלי הדם ומאריך את משך הפעולה של לידוקאין ומצמצם דמם), מוחדרות קנולות (צינורות חלולים) מתכת דרך חתכים קטנים. שאיבת השומן נעשית תוך תנועה חוזרת פנימה והחוצה של הקנולות לעיתים בסיוע זרם נוזל ("מי מלח" normal saline או Ringer lactate). שאיבת השומן בפרוצדורה אחת בד"כ לא עולה על 5-6 ליטרים מאחר ויש עליה מקבילה בסיבוכים (ראה בהמשך). בתוך הניתוח מולבש מחוך (מפעיל לחץ על אזור השאיבה). על המטופל להרכיב את המחוך למשך כחודש לאחר הפרוצדורה.
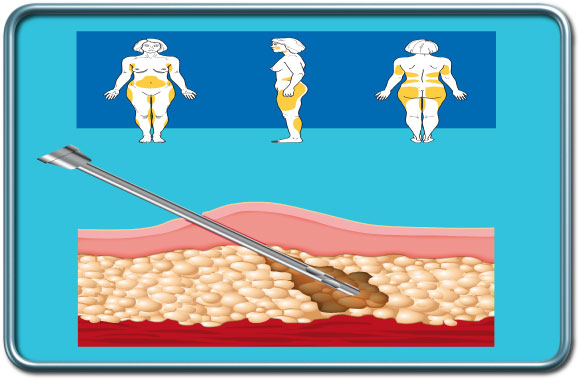
הרדמה- על פי מיקום ונרחבות האזור הנשאב. אזור קטן מאפשר שימוש בהרדמה מקומית עם או בלי סדציה . אזור נרחב יותר מצריך הרדמה כללית, אזורית או משולבת.
מנח- supine(על הגב).
טיפול בכאב בתר ניתוחי (פוסטאופרטיבי)- שילוב הסננה מקומית בלידוקאין, ושילוב טיפול בחומרים נרקוטים ושאינם נרקוטים (בד"כ לא NSAIDS שעלולים להוביל לדמם) על פי הצורך. קרא/י עוד על טיפול בכאב בתר ניתוחי.
סיבוכים- סיבוכי הניתוח- אבדן דם- כ-1% מנפח השומן שמוסר. זיהום. הפרעות במאזן הנוזלים בגוף (עקב הצטברות בצקת באיזור המנותח), תסחיף ריאות (חלק מאמצעי המניעה- שימוש ב- foot pumps- גרביים מתנפחות למניעת פקקת ורידים עמוקים ותסחיף ריאה), תסחיף שומן. נקב של איבר פנימי.
סיבוכי המנח וסיבוכי הרדמה כללית, אזורית או מקומית.
מתיחת בטן- Abdominoplasty
התוויות לניתוח- הסרת עודפי שומן ועור מהבטן, כולל הידוק הפציה של שרירי דופן הבטן (רקמת חיבור העוטפת את שרירי הבטן).
חולים שמנים הסובלים מבטן משתפלת ("סינר בטני") עם מחלות רקע רבות עוברים בד"כ ניתוח קצר יותר ומוגבל שנקרא Panniculectomy- כריתת עור ושומן בלבד מהבטן התחתונה, ללא הידוק הפציה של שרירי הבטן.
הניתוח- חתך לרוחב הבטן התחתונה, חשיפת שרירי הבטן והידוק הפציה באמצעות תפרים. שאיבת שומן לפי הצורך, כריתת עור לפי הצורך, סגירת העור תוך השארת נקז. בתום הניתוח מולבשת חגורת בטן.
הרדמה- הרדמה כללית , אזורית או משולבת.
מנח- supine(על הגב).
טיפול בכאב בתר ניתוחי (פוסטאופרטיבי)- קטטר המוביל חומר מאלחש לאזור החתך הניתוחי באופן המשכי, קטטר אפידורלי לאלחוש מתמשך, PCA- patient controlled analgesia עם חומרים נרקוטים בשליטת החולה (בלחיצת כפתור), או שילוב חומרים נרקוטים ושאינם נרקוטים על פי הצורך. קרא/י עוד על טיפול בכאב בתר ניתוחי.
סיבוכים- סיבוכי הניתוח- אבדן דם. זיהום. הפרעות במאזן הנוזלים בגוף (עקב הצטברות בצקת באיזור המנותח). הצברות נוזל תחת העור לאחר הוצאת הנקז. צלקת קלואידית (מוגדלת). רדימות בעור הבטן. איחוי לא תקין של הפצע הניתוחי. עליה בלחץ התוך בטני עד כדי תסמונת מדור בטנית. תסחיף ריאות (חלק מאמצעי המניעה- שימוש ב- foot pumps- גרביים מתנפחות למניעת פקקת ורידים עמוקים ותסחיף ריאה), תסחיף שומן.
הרדמה מיילדותית
- פרטים
- נוצר ב 04 אוגוסט 2013
- נכתב על ידי דר' גרג'י יונתן
- כניסות: 22382
הריון כרוך בשינויים פיזיולוגים משמעותיים מאד בכל מערכות הגוף.
שינויים אלה כוללים-
- עליה משמעותית בתפוקת הלב (עולה) ולחץ הדם (יורד מעט),
- עליה בנפח הנשימה וקצבה,
- עליה בתצרוכת החמצן של הגוף,
- עליה בנפח כדוריות הדם והפלסמה (עולים), ירידה ברמת טסיות הדם ושינויים ברמת גורמי הקרישה
- שינויים אנזימטים – למשל ירידה ברמת האנזים כולינאסטרז שמפרק מרפה שרירים המשמש בהרדמה (סקולין).
- וכן שינויים מטבולים והורמונלים.
שינויים אלה הם בעלי השלכות מהותיות על ההרדמה ובין השאר משתנים הרגישות לחומרי הרדמה שונים וההשפעות הפיזיולוגיות של חומרים אלה.
חלק מהשינויים הקשורים בהריון שמים את האישה ההרה בסיכון רב יותר בהרדמה כללית בהשוואה להרדמה אזורית. למשל,
- הסיכון לאספירציה של תוכן קיבה (עליית תוכן קיבה במהלך השריית הרדמה לכיוון דרכי הנשימה והווצרות דלקת ריאות קשה) הוא מוגבר בנשים הרות עקב שינויים בטונוס הסוגר הוושטי התחתון. מסיבה זו במהלך הלידה מומלץ לשתות מים צלולים (לא לאכול), וכנ"ל לפני ניתוח קיסרי עד שעתיים לפני הניתוח. כמו כן מומלץ מתן חומרים המפחיתים את חומציות ונפח מיץ הקיבה טרם הרדמה.
- בצקת של דרכי האויר בהריון יכולה להקשות על צנרור קנה במהלך הרדמה כללית, דבר שמעלה את שיעור הסיבוכים בסוג זה של הרדמה. שיעור התמותה בהרדמה מיילדותית כללית גבוה פי 17 בהרדמה כללית בהשוואה להרדמה אזורית.
מהטעמים הללו ישנה העדפה לבצע ניתוחים קיסריים בהרדמה אזורית אלא אם כן ישנה התוויית נגד לביצוע הרדמה אזורית או סיבה אחרת לביצוע הרדמה כללית (למשל מקרה חרום דחוף המסכן את האם או את העובר כדוגמת כריכת חבל הטבור סביב צוואר העובר , קרע של הרחם או דימום מסיבי לאחר לידה.
מצבים פתולוגים מסויימים הקשורים בהריון, למשל רעלת הריון, תסמונת HELLP, הפרדות שליה, שליה נעוצה, שליית פתח, וכו' הינם בעלי השלכות על בחירת סוג ההרדמה ואופן ביצועה.
מצבים פתולוגים הקיימים בלי קשר להריון, למשל מחלת לב קונגניטלית, הפרעה ריאתית, הפרעות הורמונליות וכו' הם בעלי השלכות משמעותיות על הרדמה ואלחוש אפידורלי, בייחוד לאור השינויים המשמעותיים המתרחשים באופן תקין בנשים נורמליות אך יוצרים אפקט מסוכן בנשים בעלות מחלות לב וריאות קיימות.
הרדמה בהריון מצריכה הבטחת בריאותם הן של האם והן של העובר. זה מצריך המנעות משימוש בחומרי הרדמה בעלי השפעה משוערת שלילית על התפתחות העובר בניתוחים המתבצעים בעיקר בשליש הראשון והשני להריון (למשל תרופות מקבוצת הבנזודיאזפינים כדוגמת מידזולם, או גז ההרדמה N2O שנמצא במחקרי חיות כבעל השפעה שלילית על התפתחות העובר).
כמו כן במהלך הלידה או הניתוח הקיסרי על המרדים להבין את השפעות חומרי ההרדמה השונים על אספקת הדם לרחם ולשיליה ועל כן על אספקת החמצן לעובר, ועליו לתכנן את ההרדמה באופן שתאפשר יילוד העובר במצב עירני עם יכולת נשימה עצמונית.
שיכוך כאב בלידה ווגינלית
לידה מוגדרת כפתיחה הדרגתית של צוואר הרחם בשילוב התכווצויות רחמיות חוזרות.
הלידה נחלקת ל-3 שלבים כשהשלב הראשון נחלק לשניים.
השלב הראשון
השלב הלטנטי
מתחילת הלידה עד לשלב האצה בפתיחת צוואר הרחם. באישה היולדת לראשונה שלב זה נמשך עד 20 שעות, ובאישה וולדנית עד 14 שעות.
השלב האקטיבי
משלב ההאצה בפתיחת צוואר הרחם (בד"כ כ- 3 סמ' פתיחה) ועד לפתיחה מלאה של צוואר הרחם. בשלב זה ההתכווצויות מופיעות כל כ-3 דקות, משכן כדקה והן יוצרות לחץ רחמי של כ- 50-70 ממ' כספית. במידה ועוצמתן נמוכה מידי, בד"כ מוסף חומר המסייע בכיווץ שריר הרחם (אוקסיטוצין).
השלב השני
מהפתיחה המלאה של צוואר הרחם ועד להולדת הוולד. שלב זה נמשך עד שעתיים בלידה ראשונה ללא אפידורל (או 3 שעות עם אפידורל) ועד שעה בלידה שאינה ראשונה, ללא אפידורל (או שעתיים עם אפידורל).
השלב השלישי
פליטת השליה.
אין הוכחה מחקרית ששיכוך כאב אפידורלי בלידה מגביר את הסיכון לצורך בניתוח קיסרי, אם כי עניין זה נתון למחלוקת מסויימת
לידה נחשבת כאחד התהליכים הכואבים ביותר (בר השוואה לכאב לאחר תאונה). ישנן מגוון שיטות להקלת הכאב בלידה. הכרת היתרונות והחסרונות של השיטות השונות תקל על בחירת השיטה המתאימה ביותר.
מגוון רחב של גורמים משפיעים על עוצמת הכאב הנחווה, כולל- הכנה פסיכולוגית לפני הלידה, תמיכה פסיכולוגית במהלך הלידה, חוויות מלידות קודמות, ציפיות האישה מתהליך הלידה, רגישות אישית לכאב, שימוש בחומרים לזירוז הלידה (אוקסיטוצין למשל) וכו'.
שלבי הלידה השונים מאופיינים בכאב בעוצמות שונות, באיזורים שונים, ובעל מאפיינים שונים. כאב זה מועבר למערכת העצבים המרכזית דרך עצבים שונים במיקומם ובאפיונם.
- השלב הראשון של הלידה מאופיין בכאב שמקורו בהתכווצויות הרחמיות. הוא מופיע בעיקר בבטן העליונה ובהמשך בבטן האמצעית והתחתונה והוא עמום באופיו.
- השלב השני של הלידה מאופיין בעיקר בכאב של הפרינאום (סביב הנרתיק) והישבן עקב ממתיחת הנרתיק.
השיטות השונות לשליטה בכאב בלידה ווגינלית
מניעת כאב בשיטות פסיכולוגיות (פסיכו-פרופילקסיס)- כוללות הכנה פסיכולוגית ללידה, לימוד התניות לשליטה בכאב, טכנקות נשימה, ארומה-תרפיה, אודיו-תרפיה, ביופידבק, הידרו-תרפיה, הזרקת מים עורית, תמיכה של מלווה במהלך הלידה וכו'. חלק משיטות אלה מועילות במידת מה בהפחתת הכאב (בעיקר הכנה פסיכולוגית ללידה, הידרו-תרפיה, הזרקת מים עורית ותמיכת מלווה במהלך הלידה).
אקופונקטורה
יוצרת הפחתת כאב מתונה.
שימוש באלקטרודות חשמליות עוריות ( TENS)
ככל הנראה לא משפיעות על עוצמת הכאב.
חומרים הניתנים סיסטמית
תרופות הניתנות סיסטמית (תוך ורידית או תוך שרירית) עשויות לשכך כאב ברמה מסויימת. מינון התרופה ותזמונה צריך להיות מכוון להפחתת השפעות שליליות על האם והעובר.
-תרופות נרקוטיות - למשל פטידין (meperidine), תוך שרירית או תוך ורידית, פנטניל או רמיפנטניל תוך ורידית. תרופות אלה עשויות לגרום לדיכוי נשימתי של האם והעובר ולשינויים בלחץ הדם ואספקת הדם השלייתית. פנטניל ורמיפנטניל יכולים גם להנתן ב- PCA- patient control analgesia, כלומר באמצעות מזרק אוטומטי, עם לחצן למתן תרופה על פי רצון החולה (במרווחים ומינונים קבועים מראש).
-תרופות סדטיביות - למשל קטמין- תרופה היכולה להנתן במינונים קטנים לשיכוך כאב במהלך לידה ווגינלית או לידה מכשירנית. תופעות הלוואי כוללות שיכחה והזיות ולפיכך לעתים אינה רצויה.
-גזי הרדמה - למשל N2O (גז צחוק). אפשריאינו מזיק לאם או לעובר. נעשה בו שימוש לא תדיר כיום. מצריך מערכת איסוף הגז בחדר הלידה.
-הרדמה כללית - נדיר שנדרשת בלידה ווגינלית. לעיתים דרושה לצורך השגת הרפיה של שריר הרחם תוך ביצוע מניפולציות ווגינאליות כמו הוצאת עובר שני, מצג עכוז או הוצאת שארית שליה, אך השגת התנאים אפשרית גם באמצעות חומרים אחרים (ניטרוגליצרין למשל).
הרדמה אזורית- חסם נויראקסיאלי מרכזי
הרדמה אפידוראלית
הרדמה אפידוראלית היא שיטה מקובלת ונפוצה לשיכוך כאב במהלך לידה ווגינלית וגם לניתוח קיסרי וניתוחים אחרים. התוויות נגד לביצוע סוג זה של הרדמה כוללות תת נפח נוזלים בגוף (על כן לרוב ינתנו נוזלים לאישה לפני ובמהלך הפרוצדורה), הפרעות קרישה משמעותיות (על כן האישה מתושאלת על בעיות קרישה בעברה וכן נלקחת ספירת דם לפני ביצוע הפרוצדורה), זיהום כלל גופי או זיהום מקומי של האזור המיועד להכנסת המחט, ומצבים של לחץ תוך גולגולתי מוגבר.
הפרוצדורה מתחילה בהחתמת האישה על טופס הסכמה להרדמה אפידוראלית תוך הסבר על הפרוצדורה והסיבוכים הכרוכים בה.
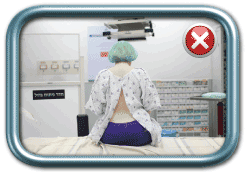
בשלב הבא האישה מתבקשת לשבת או לשכב, לפי העדפת המרדים, באופן שיאפשר ביצוע הפרוצדורה. התנוחה הרצויה (גם בשכיבה וגם בישיבה) היא גב מועגל ומובלט החוצה (כמו חתול זועם), צוואר מכופף כך שהסנטר נח על בית החזה, כתפיים שמוטות מטה, ובמקרה של ישיבה- בטן בין הרגליים וידיים על הברכיים. כך מגיעים לפתיחה של החוליות הגביות באופן שיאפשר החדרת המחט למקומה הרצוי.
מנח ישיבה- נכון (מימין) ולא נכון (משמאל)



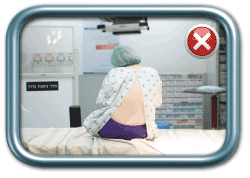
מנח שכיבה על הצד- נכון (מימין) ולא נכון (משמאל)

לפני החדרת המחט האפידוראלית יתבצע חיטוי סטרילי של אזור ההחדרה (מדובר בחומר אלכוהולי שמתנדף במהירות ולכן יוצר תחושת קור). החיטוי נעשה מספר פעמים ולאחריו אזור ההחדרה מכוסה בסדינים סטרילים. (חשוב לא להסיט את הידיים לאחור על מנת להמנע מביטול הסטריליות). בשלב הבא המרדים יזריק חומר הרדמה מקומית לאזור החדרת המחט האפידוראלית (זה כרוך בתחושה של צריבה קלה) על מנת להפחית את הכאב שכרוך בהחדרת המחט האפידוראלית (שהינה עבה יחסית).
המחט האפידוראלית מוחדרת לחלל האפידורלי האחורי של עמוד השדרה (חוט השדרה, שהוא המבנה העצבי המרכזי שמעביר מסרים עצביים מפריפריית הגוף אל המוח וההפך, מוקף במספר קרומים (פיה, אראכנואיד ודורה), החלל שמחוץ לקרום הדורה הוא החלל האפידורלי. המרדים משתמש במחט מיוחדת המוחדרת לרוב בקו האמצע של הגוף, בגב התחתון, על מנת להכנס לחלל האפידורלי. מדובר בהחדרה המתבססת על תחושת המרדים למעבר בין הרצועות והרקמות השונות בשילוב שימוש בשיטות למדידת לחץ במדורים השונים (עם הכניסה לחלל האפידורלי ישנה נפילת תנגודת ואפשר להזריק בקלות אויר או נוזל לתוך החלל). לאחר הכניסה לחלל האפידורלי מוזרק מעט חומר הרדמה מקומית, לעיתים בשילוב אדרנלין במינון נמוך (test dose) אל מנת לוודא שאיננו נמצאים בחלל בלתי רצוי (כלי דם או החלל הסבאראכנוידלי) שעלול לגרום לסיבוכים (הזרקה של חומר הרדמה לתוך כלי דם עלול לגרום להשפעות שליליות במערכות שונות בגוף, לעיתים מסכנות חיים. הזרקה לתוך החלל הסבאראכנוידלי עלולה לגרום להרדמה ספינלית במינונים שאינם מתאימים לסוג זה של הרדמה, מה שיכול להתבטא בחסרים מוטורים וסנסורים בלתי רצויים. מעבר לכך כניסה עם המחט האפידוראלית העבה לתוך החלל הסבאראכנוידלי תגרום ברוב המקרים לכאב ראש משמעותי שעלול להמשך ימים ארוכים – post dural puncture headache).
לאחר החדרת המחט למקומה, ומתן test dose האישה נשאלת לגבי קיום של תחושה מתכתית בפה (לשלילת הזרקה לכלי דם) ומוערך במהירות המצב המוטורי והסנסורי בגפיים התחתונות (התפתחות מהירה של חסר מוטורי או סנסורי עלול להעיד על הזרקה סבאראכנוידלית בלתי רצויה). אמצעים נוספים למנוע סיבוכים של הזרקה למקום בלתי רצוי כוללות שאיבות חוזרות דרך הקטטר הפאידורלי ומתן חומר ההרדמה במנות קטנות על מנת לאפשר הערכות חוזרות של מצב האישה.
בשלב הבא מוחדר קטטר פלסטיק דקיק דרך המחט האפידוראלית. קטטר זה ישאר בחלל האפידורלי לצורך המשך מתן חומרי הרדמה מקומית. לרוב, לאחר מתן מנה ראשונית דרך המחט האפידוראלית או הקטטר האפידורלי, מחובר הקטטר למזרק אוטומטי המאפשר מתן המשכי משולב של חומר הרדמה מקומית ארוך טווח בריכוז יחסית נמוך ולעיתים בשילוב עם אופיואיד (למשל פנטניל) . במוסדות מסוימים המזרק האוטומטי כולל מערכת של PCA (patient controlled analgesia) הנותן לאישה אפשרות מתן של מנות נוספות של חומר הרדמה במקרים של הופעת כאב. לעיתים נדרשת תוספת חומר הרדמה הניתנת ע"י מרדים.
חשוב לדעת שישנם מגוון חומרי הרדמה המאפשרים הופעה מהירה או איטית יחסית של שיכוך הכאב. לרוב משתמשים בחומר ארוך טווח (בופיווקאין או רופיווקאין) שפעולם מתחילה כ-10-20 דקות לאחר ביצוע הפרוצדורה.
במצב התקין יתכנו תחושות של חוסר תחושה בגפיים התחתונות, באגן ובבטן, ולעיתים שיתוק חלקי או מלא של הגפיים התחתונות (תלוי בחומר ההרדמה שהוזרק, מינונו ומאפיינים של האישה).
לאחר השגחה ראשונית יש אפשרות לקימה מהמיטה לתקופות קצובות, תלוי במדיניות המוסד הרפואי ולמצב האישה ותגובתה להרדמה.
תופעות לוואי שכיחות לאחר ביצוע הרדמה אפידוראלית
-תחושת קור וצמרמורת (עקב הרחבת כלי דם פריפרים).
-יתכן גרד באזורים שונים בגוף עקב השימוש בחומרים אופיואידים.
-קושי במתן שתן- עקב השפעת חומרי ההרדמה על עצבי שלפוחית השתן ומערכת השתן.
סיבוכים של הרדמה אפידוראלית
-כאב גב לאחר הרדמה אפידוראלית – כאב גב הוא שכיח לאחר לידה. יש מחלוקת בספרות לגבי הקשר בין כאב הגב להרדמה האפידוראלית. ישנם מחקרים המעידים על קשר כזה (18% כאב גב לאחר לידה עם הרדמה אפידוראלית לעומת 12% ללא הרדמה אפידוראלית) ואילו מחקרים משמעותיים אחרים שוללים את הקשר הזה.
-דיקור בלתי רצוי של קרום הדורה- קורה בעד-3% מההרדמות האפידוראליות. בכ-70% מהמקרים יגרום לכאב ראש שלאחר דיקור דורלי. לעיתים הכנסת קטטר אפידורלי לתוך החלל הסבאראכנוידלי (החלל אליו חדרה המחט בטעות) מאפשרת מתן הרדמה ספינלית המשכית (ראה לעיל') ויתכן שאף מורידה את שיעור התפתחות כאב הראש שלאחר דיקור דורלי.
-כאב ראש שלאחר דיקור דורלי (post dural puncture headache)- הינו סיבוך שנגרם מחדירה עמוקה מידי של המחט האפידוראלית כך שקרום הדורה נחדר. כתוצאה מכך נוצר דלף של נוזל חוט השדרה, דבר שיכול לגרום לכאבי ראש קשים המתחילים לרוב שעות לאחר ביצוע ההרדמה ועשויים להמשך ימים ולעיתים יותר. כאב הראש מגביל שכן מוגבר בעמידה ובביצוע פעילות. הטיפול כולל בד"כ מנוחה במיטה, נוזלים, חומרים נוגדי כאבים, לעיתים קפאין, ובהעדר תגובה מהירה ביצוע של טלאי דם (blood patch- הזרקת כמות קטנה של דם החולה לתוך החלל האפידורלי במקום הדיקור הקודם. הדם שנקרש סותם את החור בקרום הדורה ומונע דלף נוסף. לרוב התגובה היא מיידית. שיעור ההצלחה הוא מעל 90% ובהעדר הצלחה נעשית פרוצדורה חוזרת).
-ירידת לחץ דם לאחר ביצוע ההרמה האפידוראלית היא ממצא שכיח, שעלול במקרים קיצוניים לפגום באספקת הדם לעובר ולשינויים בניטור קצב ליבו. על כן מקובל לנטר לחץ הדם במהלך -20 הדקות שלאחר ביצוע הפרוצדורה. כמו כן מקובל להזליף נוזלים תוך ורידית לפני ובמהלך הפרוצדורה. במידה והתפתח תת לחץ דם משמעותי המרדים יטפל באמצעות הסטת גוף האישה לשמאל (הסטת משקל העובר מכלי הדם הגדולים המניעים דם אל הלב וממנו), מתן נוזלים, ומתן חומרים המכווצים את כלי הדם ומעלים את תפוקת הלב באופן המתאים למדדים העולים מניטור האישה.
-הזרקה תוך ווסקולרית (לתוך כלי דם) של כמות גדולה של חומר הרדמה מקומית שתתבטא בהפרעה לבבית כולל הפרעות בקצב הלב ודום לב וכן הפרעות נוירולוגיות כולל פרכוסים. מצב זה הינו מצב מסכן חיים ומחייב את המרדים לנקוט בשורת מהלכים ואמצעים מניעתיים (למשל, יש מרדימים המשתמשים ב- test dose- מנת מבחן של כמות קטנה של חומר הרדמה מקומית עם או בלי אדרנלין מדולל באופן שיאפשר זיהוי של הזרקה תוך ווסקולרית, כמו כן נדרשת בדיקה תכופה של מיקום הקטטר האפידורלי ע"י שאיבה באמצעות מזרק-חזרת דם בקטטר מחייבת התייחסות המרדים משום שעלולה להעיד על מיקום תוך ווסקולרי של הקטטר. מתן חומר ההרדמה נעשה בריכוזים נמוכים ובמנות קטנות ומחולקות, תוך שמירת מרווחי זמן בין המנות, כאמצעי הגנה נוסף כנגד הזרקה תוך ווסקולרית).
-ביצוע ההרדמה במצבי הפרעה קרישתית עלולה לגרום להמאטומה אפידוראלית ולחץ על חוט השדרה עם התבטאות בשיתוק הגפיים התחתונות (מה שיכול לדרוש ניתוח גב דחוף). זהו סיבוך נדיר (1 ל- 150000 בהרדמה אפידוראלית ו-1 ל- 220000 בהרדמה ספינלית). קיום הפרעה במערכת הקרישה או ברמת או תפקוד הטסיות מהווים התוויית נגד לביצוע הרדמה אזורית בשל סיכון זה. בהקשר לרמת הטסיות- הגבול המקובל הוא סביב 80000 טסיות. רמה נמוכה מזו (למעט במקרים יוצאי דופן) שוללת ביצוע הרדמה אזורית. יש למסור למרדים כל מידע על מחלת דמם, דימום בחניכיים בעת צחצוח שיניים, הופעת חבורות על פני העור בחבלות קלות, היסטוריה של דימום יתר בניתוחים וכו'.
-התפשטות חומר ההרדמה מעבר לרצוי תגרום לשיתוק אזורים גבוהים בגוף, דבר העלול לערב את מערכת הלב וכלי הדם וכן את מערכת הנשימה באופן שיחייב תמיכה הנשמתית ותמיכה תרופתית בתפקוד הלב וכלי הדם.
-פגיעה עצבית (יחסית נדירה 0.03-0.1%) נובעת כתוצאה ממגע עם המחט או הקטטר, הזרקת חומר הרדמה לתוך הרקמה העצבית, הצטברות דם סביב מבנים עצביים (נדיר), או זיהום מקומי המערב מבנים עצביים (נדיר). פגיעות אלה אינן שכיחות ולרוב חולפות ספונטנית. יש לציין שמרבית המקרים בהם ישנו חוסר תחושתי או מוטורי בגפיים התחתונות לאחר לידה ווגינלית/קיסרית ניתן לייחס ללחץ על עצבים פריפרים כתוצאה ממנח בתנוחה מסויימת לאורך זמן במהלך לידה/ניתוח, לחץ על מבנים עצביים מכלי ניתוח או לחץ ראש העובר על מבנים עצביים, ולא להרדמה כשלעצמה.
-זיהום של החלל הספינלי/אפידורלי. ביצוע של הרדמה אפידוראלית/ספינלית נעשית בתנאים סטרילים. זיהום באתר ההחדרה או התפשטות לזיהום של קרומי המוח הינם סיבוכים נדירים ביותר.
הרדמה ספינלית
מדובר בהזרקה של חומר הרדמה מקומית, עם או בלי אופיואיד (נרקוטיקה) לתוך החלל הספינלי, שהינו עמוק יותר מהחלל האפידורלי. שלבי הפרוצדורה דומים להרדמה האפידוראלית אך נעשה שימוש במחט דקה יותר, לעיתים ללא הרדמה מקומית. כמו כן מדובר במינונים נמוכים בהשוואה להרדמה אפידוראלית וגם בהשוואה להרדמה ספינלית לצורך ניתוח קיסרי. סוג זה של הרדמה פועל מהר הרבה יותר מההרדמה האפידוראלית ועשוי להתאים לנשים וולדניות שמהלך הלידה שלהן צפוי להיות מהיר. עם זאת, סוג הרדמה זה הוא מוגבל בזמן, שכן במקרה זה בד"כ לא מוחדר קטטר ולא מתאפשר מתן חוזר או המשכי של חומר הרדמה. חסרון נוסף הוא מקרה שבו תדרש האישה לעבור יילוד בניתוח קיסרי, אז תאלץ לעבור הרדמה חוזרת (במקום שימוש בקטטר אפידורלי קיים). סוג זה של הרדמה מתאים גם ללידה מכשירנית לנשים ללא קטטר אפידורלי.
בנוסף לסיבוכים שפורטו בהקשר להרדמה האפידוראלית, בהרדמה ספינלית ישנו סיכון להפרעה שמיעתית שהינה בד"כ קלה וחולפת תוך מספר ימים.
הסיכון לכאב ראש שלאחר דיקור דורלי הוא נמוך יותר בהרדמה ספינלית לעומת מקרה של דיקור דורה בהרדמה אפידוראלית. אמצעים להפחתת הסיכון כוללים שימוש במחטים דקות, בעלות קצה מעוגל.
הרדמה משולבת-אפידורלית-ספינלית
טכניקה זו היא מורכבת יותר, אך מאפשרת להנות משני העולמות- מהירות תחילת ההשפעה ובנוסף יכולת לתת חומר הרדמה נוסף בהמשך. בהרדמה זו מוזרק חומר לחלל הספינלי (כמו בהרדמה ספינלית) ובנוסף משאירים קטטר בחלל האפידורלי למתן המשכי של חומרי הרדמה.
הרדמה איזורית- חסמים עצביים פריפרים

עצבים פריפרים ספציפיים המעבירים את תחושת הכאב מהאיברים הרלוונטים אל מערכת העצבים המרכזית יכולים להחסם באזורים שונים לצורך שיכוך כאב במהלך הלידה. ביצוע החסמים תלוי במיומנות המרדים או הגניקולוג, שלב הלידה והסיבוכים הצפויים. ישנן מספר אופציות-
.Pericervical block - מחט המוחדרת דרך הווגינה מאפשרת הזרקת חומר הרדמה מקומית באזור צוואר הרחם (vaginal fornices). חומר זה חוסם הולכה עצבית בעצבים הקשורים לרחם וצוואר הרחם. חסם זה נקשר עם סיבוכים עובריים ולכן אינו מבוצע לעיתים קרובות.
Paravertebral lumbar sympathetic block- חסם זה נעשה בגב התחתון, לצידי קו האמצע של הגוף (בניגוד להרדמה אפידוראלית/ספינלית). חסם זה יכול להשקל במרים שבהם ישנן התוויות נגד ביצוע חסם אפידורלי/ספינלי. החסם מצריך מיומנות של המרדים. סיכונים כוללים הזרקה שגויה של חומר הרדמה לתוך כלי דם. הרדמה זו מתאימה רק לשלב הראשון של הלידה (ראה לעיל').
Pudendal nerve block - מדובר בעצב המעביר תחושה מאזור הפרינאום, החלק התחתון של הווגינה, חלחולת ודרכי השתן. חסם בעצם זה יסייע בשלב השני של הלידה וכן בלידת מלקחיים ותפירת אפיפיזיוטומיה (חתך מניעתי המתבצע בלידה).
הרדמה לניתוח קיסרי
אזהרה! הסרטון הבא מכיל תמונות מתוך מהלך הניתוח הקיסרי ועלול להתפס כ"קשה לצפיה".
ניתוח קיסרי יכול להעשות בהרדמה כללית או איזורית (ספינלית או אפידורלית).
מחקרים השוואתיים שנעשו מצאו כי שיעור הסיבוכים עולה בהרדמה כללית אל מול הרדמה אזורית ושיעור התמותה גבוה פי 17 בהרדמה כללית. בשל כך ישנה העדפה גורפת לשימוש בהרדמה אזורית (ספינלית או אפידורלית) בניתוחים קיסריים, במידת האפשר.
ניתוח קיסרי יכול להיות דחוף או אלקטיבי (מתוכנן). ניתוח דחוף עלול להדרש במקרים של סכנה לעובר (סבל עוברי המתבטא במוניטור, הפרדות שליה, חבל טבור הכרוך סביב צוואר הילוד, קרע רחמי וכו'). ניתוח אלקטיבי נעשה במגוון התוויות, בינהן ניתוחים קיסריים קודמים, מימדי האישה, מנח העובר, הריון מרובה עוברים וכו'.
ניתוח מתוכנן יעשה לרוב בהרדמה אזורית (בד"כ הרדמה ספינלית שהיא מהירה יותר וחזקה יותר), למעט מקרים בהם ישנן התוויות נגד לביצוע הרדמה איזורית (סרוב האישה להרדמה אזורית, הפרעה קרישתית, תהליך זיהומי במקום החדרת המחט, תהליך תופס מקום תוך גולגולתי או עליה מסיבה אחרת בלחץ התוך גולגולתי) או מחלות רקע של האישה המצריכים ניטור מתקדם ושליטה טובה יותר בפרמטרים ההמודינמים והנשימתיים במהלך ההרדמה. גם במצבים בהם ישנו סיכון מוגבר לדימום במהלך הניתוח (למשל שליה נעוצה או שליית פתח) תועדף הרדמה כללית.
ניתוחים דחופים יכולים אף הם להעשות לעיתים בהרדמה אזורית (ספינלית או אפידורלית. ניתן להשתמש בקטטר האפידורלי שכבר הוכנס לצורך שיכוך כאב בלידה) בתנאי שמצב האם והעובר מאפשרים זאת ואין התוויות נגד לביצוע הרדמה אזורית (סרוב האישה, הפרעת קרישה, אבדן דם ומצב של חסר נוזלים, תהליך תופס מקום תוך גולגולתי או עליה מסיבה אחרת בלחץ התוך גולגולתי).
הרדמה אזורית אורכת זמן (גם הרדמה ספינלית שהיא הרדמה מהירה בהשוואה לאפידורלית) שנאמד בד"כ בכמספר דקות. ישנם מצבים בהולים בהם נדרשת פתיחת בטן מהירה להצלת העובר. מצבים אלה שוללים לעיתים הרדמה אזורית ומחייבים ביצוע הרדמה כללית מהירה. יש לציין שכיום יש נטיה לבצע הרדמה אזורית גם בחלק מהמצבים הללו תוך שימוש בטכניקת חיטוי וביצוע מהיר של ההרדמה הספינלית.
סיבוכי ניתוח קיסרי בהשוואה ללידה ווגינלית לא מסובכת כוללים דימום, זיהום, הפרעה זמנית בתפקוד המעי (אילאוס), אספירציה של תוכן קיבה, הדבקויות בטניות, חסימת מעי, פגיעה בשלפוחית השתן ובשופכנים, ועליה בסיכון לפתח הריון חוץ רחמי, שליית פתח ושליה נעוצה. שכיחות מוות אמהי עולה פי 16 לעומת לידה ווגינלית.
קרא/י על סיבוכי הרדמה כללית וסיבוכי הרדמה איזורית נויראקסיאלית (ספינלית ואפידורלית).
הריון ולידה בסיכון גבוה
הריון ולידה בסיכון גבוה כוללים את מגוון המצבים השמים את האם, העובר או שניהם בסיכון. למצבים אלה יש השלכות משמעותיות על ההרדמה. נדון להלן במצבים השכיחים המהווים הריון/לידה בסיכון גבוה.
-רעלת הריון
הפרעה המופיעה בעד 7% מההריונות, לאחר שבוע 20 להריון, ומאופיינת בבסיסה ביתר לחץ דם והפרשת חלבון בשתן. המחלה מאופיינת בספקטרום רחב של הסתמנויות והתבטאויות שונות, מדרגות קלות ועד לקשות ומסכנות חיים. כחלק מהמצב הרפואי יתכנו שינויים רבים במערכות גוף שונות כגון מיעוט במתן שתן, הפרשת כמויות גדולות של חלבון בשתן, בצקות פריפריות, הפרעות כבדיות, בצקת ריאות, הפרעות בראיה והפרעות מוחיות כולל פרכוסים ודימומים מוחיים, זאת בנוסף לסיכון לעובר. הפרעות אלה מגדירות את ההפרעה כקשה.
רעלת הריון היא מצב הריוני וחולף לאחר תום ההריון.
- מקרים קלים מקבלים טיפול לשליטה בלחץ הדם עד לזמן סביר ליילוד בו מתבצעת לידה ווגינלית או בניתוח קיסרי. עד אז האישה והעובר מנוטרים תכופות.
- במקרים קשים נדרש יילוד, גם לפני המועד, והאישה מקבלת טיפול בסטרואידים לצורך הבשלת ריאות העובר וכן מאוזנת תרופתית מבחינת לחץ הדם. טיפול מונע פרכוסים כולל הזלפת מגנזיום תוך ורידית.
במידה ונידרש ניתוח קיסרי, הרדמה אזורית, בעיקר אפידוראלית, היא מועדפת במידה ואפשרית (העדר הפרעות קרישה או תת נפח נוזלים קשה).
הרדמה כללית שמה את האישה בסיכון בשל נתיב אויר בצקתי ברעלת הריון (יותר מבהריון רגיל), דימום מנתיב האויר העליון עקב הפרעות קרישה, וכן עליות לחץ דם משמעותיות שתתכנה במהלך אינדוקציית ההרדמה וצנרור הקנה (וגם בהתעוררות), באופן שמסכן את האישה בדימום מוחי ובצקת ריאות. הרדמה כללית תדרש בכל זאת במצבים דחופים מאד ובמצבים בהם יש התוויית נגד לביצוע הרדמה אזורית (למשל הפרעת קרישה או תת נפח נוזלים קשה).
במהלך ההרדמה ידרש המרדים לשמור על לחצי דם נאותים (לא גבוהים מידי-המסכנים בדימום מוחי, בצקת ריאות ודימום יתר משדה הניתוח, ולא נמוכים מידי-המסכנים את אספקת הדם לשליה ולעובר) באמצעות התאמת הטיפול בנוזלים ובאמצעים פרמקולוגים (תרופות המשנות את טונוס כלי הדם ותפקוד הלב) וכן באמצעות עומק וסוג ההרדמה. כמו כן המרדים יתן מוצרי דם שונים (כדוריות אדומות, פלסמה, מרכיבי מערכת הקרישה וטסיות) על פי הצורך במקרה של הפרעת קרישה. אמצעי הניטור יגזרו מחומרת מצב האישה והופעת סיבוכים של רעלת הריון כגון דימום מוחי או אי ספיקת לב. אמצעי ניטור של מערכת הלב וכלי הדם עשויים לכלול קטטר עורקי היקפי למדידה המשכית של לחץ הדם, קטטר ורידי מרכזי ולעיתים קטטר בוריד הריאה. קרא/י עוד על אמצעי הניטור במהלך הרדמה.
תרופות הניתנות לאישה במהלך ההריון עשויות להשפיע על ההרדמה ועל המרדים להערך לכך (למשל, מגנזיום, הניתן כטיפול מונע פרכוסים ברעלת הריון, מאריך את משך הפעולה של מרפי שרירים ועלול ליצור תת לחץ דם במהלך הרדמה אזורית או כללית).
כמו כן, על המרדים להמנע מתרופות הרדמה מסוימות העלולות להוביל לעליה בלחץ הדם (למשל קטמין).
-מחלת לב
מחלת לב באישה יולדת (0.2-3% מהיולדות) תתכן בכמה מצבים-
- מחלת לב מולדת (קונגניטלית), ישנם מגוון מומים לבביים מולדים, חלקם עוברים תיקון עוד בינקות/ילדות וחלקם מתגלים בגיל מאוחר יחסית.
- מחלת לב ראומטית (גורם הולך ונעלם במדינות מתפתחות).
- מצבים התפתחותיים נרכשים (למשל יתר לחץ דם ריאתי ראשוני).
- התפתחות הצרות המסתם האורטלי עקב מסתם דו-עלי (פגם מולד במסתם האורטלי הגורם להתפתחות הצרות המסתם בגיל צעיר יחסית),
- peripartum cardiomyopathy– מדובר בהפרעה בתפקוד שריר הלב (קרדיומיופתיה) סביב הלידה מצב המתפתח כתוצאה מההריון והלידה עצמה. ההפרעה יכולה להתפתח החל מהחודש האחרון להריון ועד 5 חודשים לאחר הלידה. גורמי סיכון כוללים גיל מתקדם, הריון מרובה עוברים וגזע שחור.
קרדיומיופתיות מסוגים אחרים (dilated Cardiomyopathy, hypertrophic obstructive cardiomyopath, restrictive cardiomyopathy) הן הפרעות בתפקוד הלב שלאו דווקא קשורות להריון עצמו אך יכולות ללוות את ההריון והלידה, עם הסיכון הכרוך בכך.
- שיפור ביכולות ההפריה החוץ גופית והצלחות בקליטת עובר בגיל מתקדם, הפך את גיל האישה לפקטור תורם בהתפתחות מחלת לב מסתמית או איסכמית (מחלה של כלי הדם הכליליים). נשים שמנות, ובעלות גורמי סיכון לבביים אחרים נוטות יותר לסבול ממחלת לב איסכמית.
הריון ולידה מביאים את הלב לגבול יכולותיו גם בנשים בריאות. שינויים פיזיולוגים משמעותיים ביותר (במהלך ההריון ישנה עליה בנפח הפלזמה בכ-50% והתפתחות אנמיה יחסית, שינויים בטונוס כלי הדם הפריפרים, שינויים בקצב הלב (עליה של 15%) ותפוקת הלב (עליה של 30-50%), שינויים נשימתיים המובילים לשינויים ברמת החומציות ורמת הפחמן הדו חמצני בדם, וכו'. בלידה ישנה עליה נוספת של כ-50% בתפוקת הלב) עלולים לגרום למצב מסוכן בנשים עם הפרעה לבבית (תמותה של 0.4-6.8% סה"כ, תלוי בחומרת המחלה, אך מגיעה ל-50% במצבים לבביים קשים במיוחד כמו יתר לחץ דם ריאתי ראשוני). מתפקידי המרדים להבטיח פרמטרים פיזיולוגים ובחירת סוג וצורת הרדמה שימזערו את הסיכון הלבבי עד כמה שניתן.
נשים אלה צריכות להיות במעקב קפדני במהלך ההריון, הלידה ובתקופה שלאחר הלידה. רוב הנשים הסובלות ממחלת לב שאינן סימפטומטיות במהלך ההריון תעבורנה את הלידה ללא סיבוכים.
כל מחלת לב מתבטאת במאפיינים פיזיולוגים שונים, ומצריכה התערבות שונה בכל הקשור לאופטימיזציה של הפרמטרים הפיזיולוגים. על המרדים לדעת את ההשלכות של המצבים הלבביים השונים, את הפרמטרים הפיזיולוגים אליהם יש לשאוף, ואת ההשלכות השונות של מתן חומרים שונים, כולל חומרי הרדמה וחומרים בעלי השפעה על מערכת הלב וכלי הדם, על מנת להתאים את הטיפול ספציפית למצב האישה.
הטיפול בחולות לב קשות מצריכה מעורבות של צוות מטפל רחב הכולל מרדימים, קרדיולוגים, גניקולוגים, רופאי ילדים (לעיתים גם לעובר יש בעיה לבבית) ואנשי טיפול נמרץ. תכנית הפעולה תירקם לעיתים קרובות לפני הלידה ואף לפני הכניסה להריון ותכלול לעיתים אף התערבות ניתוחית/צינתורית לתיקון הבעיה הלבבית (לעיתים גם במהלך ההריון).
ניטור מאפשר הערכה בזמן אמת של מצב האישה והפרמטרים הפיזיולוגים השונים במערכות הרלוונטיות. אמצעי הניטור, מעבר לניטור הסטנדרטי בהרדמה, יבחרו על פי מצב האישה והפרוצדורה המתוכננת בלידה. במקרים מסויימים יאלץ המרדים להשתמש באמצעי ניטור פולשניים גם במהלך לידה ווגינלית (למשל קטטר עורקי רדיאלי, בשורש כף היד, למדידת לחץ דם המשכית ו/או קטטר ורידי מרכזי ו/או קטטר בעורק הריאה המאפשר מדידת פרמטרים שונים של מערכת הלב וכלי הדם ו/או TEE-אקו לב באמצעות מתמר המוכנס לוושט). קרא/י עוד על כך ב"ניטור מערכת הלב וכלי הדם".
מאחר והשינויים הפיזיולוגים ממשיכים ואף מתעצמים לאחר הלידה, יתכן צורך בהמשך ניטור למשך 24-48 שעות לאחר הלידה, לעיתים במתאר של טיפול נמרץ.
נשים הסובלות ממחלות לב מסוימות צריכות לקבל טיפול אנטיביוטי מונע למניעת אנדוקרדיטיס (זיהום של תיחום הלב הפנימי).
מצבים לבביים מסויימים (הפרעות מסתמיות מסוימות, אי ספיקת לב קשה, מסתם תותב, הפרעות קצב מסוימות) מצריכות טיפול בנוגדי קרישה במהלך ההריון (ההריון יוצר מצב של קרישתיות יתר) על מנת למנוע סיבוכים קרישתיים. נוגדי הקרישה ינתנו פומית (קומדין) או לעיתים בזריקה תת עורית (בד"כ קלקסאן) תוך ניטור תפקודי הקרישה בבדיקות דם חוזרות. טיפול זה מופסק בסמוך למועד הלידה ומחודש לאחריה. טיפולים אלה מחייבים הערכות המרדים בכל הקשור להרדמה אזורית (אפידוראלית או ספינלית) שכן מעלה את הסיכון לדמם אפידורלי. יש לתזמן הכנסה והוצאה של קטטר אפידורלי אל מול הפסקה או חידוש טיפול נוגד קרישה על פי הקווים המנחים המקובלים. לעיתים תדרש בדיקת דם להערכת תפקודי הקרישה ורמת טסיות הדם. קרא/י עוד על ניטור מערכת הקרישה.
חומרים שונים המכווצים את שריר הרחם (אוקסיטוצין, מטרגין, PgF2) ניתנים לעיתים במהלך הלידה. חומרים אלה הם בעלי השפעה משמעותית על מערכת הלב וכלי הדם ויש להשתמש בהם במשורה, תוך ניטור מתאים ובהתאם למצב הרפואי של האישה וחומרתו.
-דימום מיילדותי
דימום מסיבי סביב הלידה קורה ב- 1 מ-1000 לידות ומהווה מצב מסכן חיים המצריך התערבות מהירה של כלל הגורמים המטפלים.
דימום משליית פתח
שליית פתח הינו מצב בו השיליה אחוזה מעל פתח צוואר הרחם. שליית פתח מסבכת 0.3-0.5% מההריונות וגורמי סיכון להווצרותה כוללים הפלות קודמות, ניתוחים קיסריים קודמים, גיל אמהי מתקדם, הריונות מרובים, עישון ושימוש בקוקאין. אבחון המצב נעשה באמצעות אולטרא סאונד. מצב זה יכול להסתבך בדימום.
במידה ומדובר בדימום קל והאישה רחוקה מהמועד הטיפול הוא תומך בלבד, תוך מעקב צמוד. במידה ויש דימום אקוטי או התכווצויות האישה מתקבלת ליחידה לסיכון גבוה, תוך הכנת מנות דם וגישה וורידית למתן מוצרי דם במידת הצורך.
באם מדובר בדימום משמעותי או בעובר בשל, נעשה יילוד, בד"כ בניתוח קיסרי.
ההרדמה לניתוח יכולה להיות כללית, ואז בד"כ תלווה בניטור לחץ דם פולשני (קטטר בעורק הרדיאלי) ולעיתים צנתר ורידי מרכזי לצורך ניטור ומתן נוזלים וחומרים שונים.
במידה והאישה יציבה ניתן לבצע את הניתוח בהרדמה אזורית אפידוראלית/ספינלית. גם כאן, על המרדים לייצב את האישה מבחינת הטיפול במוצרי הדם השונים חומרים מונעי דמם ותומכי קרישה, נוזלים, חומרים התומכים בלחץ הדם תוך שימוש מושכל באופציות ההרדמתיות למזעור הנזק לאם ולעובר. קרא/י עוד על האמצעים העומדים לרשות המרדים ב"ארגז הכלים של המרדים".
הפרדות שליה
מצב המסבך 1% מההריונות, בד"כ ב- 10 השבועות האחרונים. גורמי סיכון כוללים גיל הריון מתקדם, עישון, שימוש בקוקאין, רעלת הריון, פקיעת מים טרם זמנה, וחבלה. מצב זה מסכן את האם ואת העובר. במידה וקורה בשבועות מוקדמים נעשה מעקב צמוד. במידה וסמוך למועד והמצב קל יחסית- זירוז לידה ווגינלית. באם מצב האם/עובר קשה-יילוד בניתוח קיסרי. השיקולים ההרדמתיים דומים במצב זה למצבי הדמם האחרים.
שליה נעוצה
זהו מצב בו השליה נעוצה בתוך שריר הרחם (ולא ברירית הרחם) באופן שלא מאפשר הפרדות מלאה שלה לאחר הלידה. מצב זה שם את האישה בסיכון לדימום מסיבי ומסכן חיים לאחר הלידה. מצב זה עולה בשכיחותו ככל שנעשו ברחם מניפולציות/ניתוחים רבים יותר. במידה והמצב ידוע מראש (אבחון באולטרא סאונד) נעשה יילוד מבוקר בניתוח, כאשר לעיתים נדרשת כריתת רחם. על מנת לשלוט טוב יותר בדימום מוכנס קטטר עם בלון לעורקי הרחם באמצעות צנתור דרך עורקי המפשעה. ניפוח הבלון יפחית את זרימת הדם לרחם ועל כן את הדימום, כך שתתאפשר השתלטות הכירורג על הדמם.
ההרדמה במצבים אלה היא הרדמה כללית. גם כאן נדרש המרדים לאיזון הנוזלים ומוצרי הדם, גורמי הקרישה, חומרים נוגדי דימום, איזון לחץ הדם ותפקוד הלב, שימור חום הגוף, והמשך ייצוב החולה בהתאוששות או במסגרת טיפול נמרץ לאחר הניתוח. הניטור במהלך הניתוח יכלול מדידת לחץ דם המשכית פולשנית (בעורק הרדיאלי), ולרוב גם קטטר ורידי מרכזי לצורך ניטור, מתן נוזלים וחומרים שונים.
דימום לאחר הלידה
מצב זה מתפתח ב- 1-3% מהלידות ונובע מסיבות רחמיות או לא רחמיות.
- הסיבות הרחמיות הן לרוב הוותרות שארית שליה ברחם או אטוניה של הרחם (העדר התכווצות נאותה של הרחם לאחר הלידה. גורמי סיכון לכך כוללים עובר גדול, הריון מרובה עוברים, היסטוריה של הריונות מרובים וכמות רבה של מי שפיר). סיבות רחמיות נוספות כוללות קרע של הרחם או uterus inversion (קיפול של הרחם).
- סיבות לא רחמיות כוללות קרעים בווגינה, המאטומה בפרינאום והפרעות קרישה של האישה.
במקרה של שארית שליה- במידה והאישה יציבה ניתן לבצע פינוי שאריות השליה בהרדמה אזורית (אפידוראלית או ספינלית).
באישה לא יציבה (לחצי דם נמוכים, קצב לב מהיר, שינוי במצב ההכרה, וכו') או בהתוויית נגד להרדמה אזורית תדרש הרדמה כללית.
הרפיה זמנית של הרחם לביצוע הפרוצדורה מושגת באמצעות חומרי הרדמה נשאפים במינון גבוה (במקרה של הרדמה כללית), או חומרים המרחיבים את שריר הרחם (ניטרוגליצרין) (במקרה של הרדמה אזורית או כללית). ניטור האישה והשימוש במוצרי הדם השונים נעשים על פי השיקול הקליני של המרדים.
-הריון מרובה עוברים
הריונות אלה עולים בשכיחותם עם השיפור בטכנולוגיות שיפור הפריון. הריונות אלה מלווים בסיכון מוגבר לעוברים ולאם וכרוכים בעליית סיכון ללידה מוקדמת, מצג לא תקין של העובר, רעלת הריון, cord prolapsed (קיפול חבל הטבור), צורך בלידה בניתוח, אטוניה של הרחם ודימום לאחר לידה. רבים מהשינויים הפיזיולוגים המתרחשים בהריון קורים ביתר שאת.
אופן היילוד של תאומים תלוי במצג- במידה והעובר הראשון במצג ראש, הוא יכול להוולד ווגינלית. במידה והעובר השני אינו במצג ראש ניתן לבצע היפוך חיצוני, להוציאו במנח זה או לבצע ניתוח קיסרי.
הרדמה אפידוראלית מתאימה במצבים אלה משום שיכולה לשמש במידת הצורך גם להרדמה לניתוח קיסרי (בתוספת חומר הרדמה מתאים).
-גיל אמהי מתקדם

עקב שיפורים טכנולוגים בתחום הפריון ושינויים תרבותיים גיל האם עולה בהתמדה. גיל אמהי מתקדם נקשר עם תחלואה הן של האם והן של העובר. נשים מבוגרות נוטות יותר לסבול ממצבים רפואיים כרונים שאינם מיילדותיים (כגון יתר לחץ דם, סכרת, משקל יתר ואף מחלת לב איסכמית). גיל אמהי מתקדם נקשר גם במצבי חולי מיילדותיים כגון סכרת הריונית, רעלת הריון, הפרדות שליה וצורך בניתוח קיסרי. גיל אמהי מתקדם נקשר גם בסיבוכים של עובריים כולל הריון מרובה עוברים, הפלות, אנומליות מולדות, לידת פג, משקל לידה נמוך, מוות תוך רחמי ומוות של הוולד.
-שמנות חולנית

נשים שמנות מועדות יותר למחלות רקע כגון יתר לחץ דם, סכרת, ורעלת הריון. מבחינת הוולד יש סיכון רב יותר למאקרוזומיה (עובר גדול), shoulder distocia (קושי במעבר חגורת הכתפיים בתעלת הלידה), ואנומליות לבביות. גם הסיכון לצורך בניתוח קיסרי עולה. נתיב האויר של נשים שמנות עלול להיות קשה יותר להשתלטות במידה ויש צורך בהרדמה כללית.
טכניקות הרדמה אזורית המשכיות מועדפות על פני טכניקות הרדמה אזורית של זריקה בודדת משום שמשך הניתוח עשוי להיות ממושך מהרגיל עקב עודף רקמה ושינויים אנטומים.
בתקופה הבתר ניתוחית יש לתת דגש לשליטה בכאב ומניעת הווצרות קרישי דם במערכת הורידית.
-סכרת
סכרת הריונית היא סכרת שמאובחנת לראשונה בהריון. 3-8% מהנשים ההרות תפתחנה סכרת הריונית, ששכיחותה עולה עקב עליה בשכיחות השמנת יתר באוכלוסיה.
סכרת הריונית קשורה בתוצאים שליליים כגון מאקרוזומיה (עובר גדול), מלפורמציות מולדות, היפוגליקמיה של הוולד (רמת גלוקוז נמוכה), צהבת של הוולד, ומוות עוברי תוך רחמי, וכן עליה בסיכון לסכרת ושמנות של הצאצא בהמשך דרכו.
סכרת הריונית מהווה גם סמן להתפתחות סכרת מסוג 2 באם בהמשך.
שליטה הדוקה ברמת הגלוקוז במהלך ההריון מפחיתה את הסיבוכים. הטיפול בסכרת הריונית הוא בזריקות אינסולין. הטיפול ניתן כאשר רמות הגלוקוז בצום עולות על 100 מג' לדצ' כאשר רמות המטרה לגלוקוז הן 70-90 מג' לדצ'.
אין עדות לכך שטכניקה הרדמתית מתאימה יותר לאישה הסובלת מסכרת הריונית ויש להתאים את סוג וצורת ההרדמה למצב החולה, העובר ולסיטואציה.

סיבוכים נוספים בלידה
Umbilical cord prolapse
מדובר במצב בו חבל הטבור נדחק אל תעלת הלידה לפני העובר. העובר לוחץ על חבל הטבור וכך מופרעת אספקת הדם לעובר, מה שמסכן אותו באופן מיידי. מצב זה קורה לעיתים קרובות עם פקיעת המים. בד"כ המצב מזוהה במוניטור העוברי ונדרש ניתוח קיסרי דחוף. עד לביצוע הניתוח האישה מתבקשת לכרוע על ברכיה ומרפקיה (knee-elbow position) או מועברת לתנוחת טרנדלנבורג (הראש נמוך מהגפיים) ואיש צוות דוחק את ראש העובר כדי להחזירו לחלל הבטן ולהפחית את הלחץ על חבל הטבור. שיעור התמותה העוברי מגיע לכ-17%.
Uterine rupture- קרע רחמי
סיבוך נדיר אך מסכן חיים עבור האם והעובר. שכיחות של כ- 0.07%. קרע רחמי מתרחש בד"כ בצלקת בשריר הרחם הנותרת לאחר ניתוח קיסרי או ניתוח רחם אחר בעבר. גורמי סיכון אחרים כוללים הריון מרובה עוברים, שליה נעוצה, שליית פתח, מאקרוזומיה (תינוק גדול), חבלה וקושי בהוצאת השליה לאחר הלידה. ישנן דרגות שונות של קרע כאשר קרע של כל שכבות הרחם מהווה גורם סיכון משמעותי מאד למוות אמהי ועוברי. רוב הקרעים מתרחשים במהלך הלידה אך יתכנו בכל שלב במהלך ההריון. סימני הקרע אינם ספציפים וכוללים כאב בטן, דימום ווגינלי, עליה בקצב הלב ונפילת לחץ דם.
הטיפול במקרים אלה הוא ניתוח קיסרי דחוף. במקרי קרע קשה נדרשת כריתת הרחם. במקרים מסויימים ניתן לתקן את הקרע ולשמר את הרחם. במקרים רבים נדרש עירוי מוצרי דם רבים. המרדים ידאג להחדרת קטטרים ורידיים פריפרים או מרכזיים לצורך מתן מהיר של נוזלים ומוצרי דם. בד"כ יוחדר גם קטטר עורקי פריפרי לניטור המשכי של לחץ הדם ולקיחת בדיקות דם במהלך הניתוח וקטטר שתן לניטור תפוקת השתן.

הרדמה לניתוח לא מיילדותי במהלך ההריון
1-2% מהנשים ההרות עוברות פרוצדורות כירורגיות שאינן קשורות להריון. הפרוצדורות השכיחות כוללות הוצאת ציסטה שחלתית, כריתת תוספתן, ביופסיית שד, וניתוח הקשור לחבלה.
להרדמה כללית המבוצעת בעיקר בטרימסטר הראשון להריון ישנה השפעה שלילית על שיעור ההפלות. לא ברור האם השפעה זו נובעת מעצם ההרדמה או מהמצב שהוביל לצורך בהרדמה (למשל דלקת התוספתן שמצריכה ניתוח לכריתת התוספתן) או ביצוע פרוצדורות או שימוש בחומרים כתוספים נלווים להרדמה ולניתוח (למשל פרוצדורות אבחנתיות, שימוש באנטיביוטיקה, זיהום, מתח נפשי וכו').
בחירת סוג וצורת ההרדמה בניתוחים אלה –מטרתה שימור בטיחות האם, העובר ומניעת הפלה או לידה מוקדמת.
חומרי הרדמה מסויימים (בנזודיאזפינים, גז ההרדמה N2O) נקשרו עם שיעור מוגבר של הפלות ומומים מולדים במחקרים בחיות ועל כן לרוב לא ייעשה בהם שימוש בהרדמה במהלך ההריון, בדגש על השליש הראשון.
שינויים רבים בפיזיולוגיית האם (ראה לעיל') מצריכים התאמת אופן ביצוע ההרדמה, כולל מניעת אספירציה, התאמת צורת ההנשמה, התאמת סוג ומינון תרופות ההרדמה, מניעת שינויים המודינמים ושינויים ברמות החמצן והפחמן הדו חמצני, המשפיעים על אספקת הדם והחמצן לעובר,
מסיבות אלה ניתוחים אלקטיבים (לא דחופים) יש לדחות עד לאחר ההריון עם עדיפות להמתנה עד חזרת הפרמטרים הפיזיולוגים לרמתם התקינה (כ-2-6 שבועות לאחר הלידה).
פרוצדורות שמאפשרות גמישות מסויימת מבחינת תזמונן אך לא מאפשרות דחייתן לאחר ההריון – עדיף שתעשנה בשליש האמצעי-כך מצומצם הן הסיכון לטרטוגניות (פגיעה בתהליך הוצרות האיברים השונים שעיקרו בשליש הראשון) והן הסיכון ללידה מוקדמת (לכך הסיכון מוגבר בשליש השלישי).
ניתוחים דחופים לא ניתן לדחות. לא נמצא יתרון ברור לסוג הרדמה מסויים בתנאי שהפרמטרים המודינמים והנשימתיים נשמרים נאותים. ניתן לשקול הרדמה אזורית שמפחיתה את חשיפת האם והעובר לחומרי הרדמה. יש בהחלט מקום למתן טיפול מונע לאספירציה. בחלקים מההרדמה והפרוצדורה יש לבצע הסטה שמאלה של הרחם (מהשליש השני משקל הרחם לוחץ על כלי הדם הגדולים ופוגע באספקת הדם לרחם ולעובר).
כמינימום, יש לבצע בדיקת מוניטור עוברי לאחר הניתוח. בניתוחים מסויימים יש התוויה לניטור עוברי תוך כדי הניתוח.
הרדמה והנקה
מחקרים רבים מובילים למסקנה כי הנקה היא הדרך המומלצת להזנת התינוק. מעבר לערך התזונתי, חלב אם מקדם את הבריאות הכללית, גדילה והתפתחות תוך צמצום הסיכון לזיהומים (כגון דלקת אוזן תיכונה, דלקות ריאה, דלקות מעיים). יתרונות ארוכי טווח כוללים הפחתת היוצרות סכרת מסוג 2, השמנת יתר בילדות, ואף לויקמיה. להנקה יש גם השפעות מטיבות פסיכולוגיות ופיזיולוגיות על האם.
רוב הנשים נוטלות משככי כאבים בלידה ואחריה, חלק מהנשים יולדות בניתוח קיסרי בהרדמה כללית או אזורית ולאחר מכן ממשיכות ליטול חומרים משככי כאבים. במקרים אחרים נדרשים ניתוח והרדמה מסיבה אחרת במהלך תקופת ההנקה.
האם בטוח להניק לאחר הרדמה?. על פי ההנחה הרווחת תרופות הרדמה עלולות לפגוע בבריאות התינוק משום שמצטברות בחלב האם. תרופות הרדמה, במינונים מתאימים, הן תרופות פוטנטיות מאד בעלות השפעה מדכאת נשימה ואכן עלולות להשפיע לרעה על התינוק. אך האם התרופות הללו מצטברות לרמה משמעותית בחלב האם?.
מה קובע את הצטברות התרופה בחלב?
כמות התרופה בכל מנה ומספר המנות שניתנות לאם, מסיסות התרופה בשומן, קצב הפינוי של התרופה מגוף האם (דרך הכליות והכבד) וכמות החלב המועברת לתינוק בכל הנקה קובעים את המנה הכוללת של תרופה הנצרכת ע"י התינוק היונק.
מתוך התרופה הנצרכת פומית ע"י התינוק (ולא תוך ורידית כפי שניתנה לאם) חלק ניכר מתפרק במערכת העיכול (קיבה, מעי וכבד) ואינו נספג כלל לדמו של התינוק.
ישנה משמעות גם ליכולת התינוק לפנות תרופה שספג. תינוקות קטנים ופגים הם בעלי יכולת הפרשה מוגבלת לעומת תינוקות בוגרים יותר עקב מערכת כליות וכבד לא בשלים ועל כן הם עלולים להיות פגיעים יותר.
רוב תרופות ההרדמה ההיפנוטיות (משרות שינה) ואנלגטיות (משככות כאב) הן מסיסות בשומן. הצטברותן ברקמות ובנוזלים שונים תלויה בתכולת השומן באותה רקמה או נוזל. למשל, הדם הוא יחסית לא שומני ולכן יצטבר בו ריכוז נמוך של תרופה. לעומת זאת המוח מאד שומני ולכן התרופות הללו מסיסות במוח (זהו גם איבר המטרה של תרופות אלה) ויוצרות בו ריכוז גבוה. חלב האם הוא שומני למדי אך במידה פחותה משומניות המוח.
רוב תרופות ההרדמה וגזי ההרדמה מתפנים מהר יחסית מהגוף, אך תרופות מסויימות (למשל ווליום או תרופות נרקוטיות ארוכות טווח או בעלות מטבוליטים ארוכי טווח כדוגמת פטידין) מאופיינות בזמן מחצית חיים ארוך (כלומר קצב הפינוי שלהם מהגוף איטי יחסית). תרופות אלה, בעיקר כשניתנות במנות חוזרות, עלולות להצטבר בגופה של האם, וגם בחלב האם.
לגבי חלק מתרופות ההרדמה אין מידע מחקרי חד משמעי.
לפיכך, ההמלצות לגבי ההתנהלות סביב הרדמה בהקשר ההנקה הן עניין שבמחלוקת.
ההמלצה השמרנית כיום היא שבמקרים אלקטיבים (ניתוח מתוכנן) יש לשאוב ולשמור חלב בקירור לפני ההרדמה. חלב זה יכול לשמש במהלך 24 השעות הראשונות לאחר תום ההרדמה או במהלך התקופה בו חלב האם נחשף לחומרים פוטנציאלית מזיקים (שיכוך כאב לאחר ניתוח).
יש להפטר ("pump and dump") מחלב שנוצר במהלך 24 השעות הראשונות לאחר הרדמה ולחדש את ההנקה לאחר מכן.
תינוקות קטנים מאד או פגים מועדים במיוחד להפסקות נשימה (אפניאה) בתגובה לחשיפה לחומרים נרקוטים (אופיואידים) וסדטיבים.
אולם לאור האמור לעיל' יתכן שבמידה ומדובר בהרדמה קצרה, תוך שימוש בחומרים קצרי טווח ואין שימוש בהמשך בחומרים משככי כאב נרקוטיים או בחומרים סדטיביים ארוכי טווח הרי שניתן לחדש את ההנקה עם חזרת האם להכרה מלאה, תוך מספר שעות לאחר ההרדמה.
נבון יהיה לשקול כל מקרה לגופו על סמך סוג ההרדמה, התרופות ששימשו בה, משכה, המשך מתן מנות נוספות של חומרים משככי כאב נרקוטים לאחר ההרדמה, מאפיינים פיזיולוגים של האם ומידת החשיבות שהיא מקנה להנקה ומאפייני התינוק (גילו, גודלו, היותו פג), תוך התייעצות עם איש מקצוע.
הרדמה לניתוחי אף, אוזן וגרון
- פרטים
- נוצר ב 08 אוגוסט 2013
- נכתב על ידי דר' גרג'י יונתן
- כניסות: 26486
תחום זה יוצר אתגרים מגוונים למרדים שכן מערב במקרים רבים את נתיב האויר שקשור באופן הדוק לעבודתו של המרדים.
- לעיתים נדרשים המרדים והמנתח לחלוק את אותו שטח עבודה הרלוונטי לנתיב האויר ונדרש שיתוף פעולה מיטבי בינהם. הרדמה לניתוח המערב את נתיב האויר מצריך מהמרדים הכרות מעמיקה בשיטות אלטרנטיביות לשימור פוטנטיות והנשמת החולה.
- לעיתים מגיע החולה עם חסימה בחלקים שונים של נתיב האויר, דבר שמצריך הכנה מוקדמת ושיטות מיוחדות להבטחת נתיב האויר פתוח.
מצבי חירום שונים עשויים ליצור חסימות מסכנות חיים של נתיב האויר ולעיתים קרובות המרדים הוא שנותן את המענה באבטחת נתיב האויר במיון (צנרור קנה או בשיטות אחרות).
תחום האף, אוזן וגרון כולל מגוון ניתוחים, חלקם קצרים ופשוטים טכנית [כמו myringotomy (כפתורים), tonsillectomy (כריתת שקדים), או ניתוחים אפיים פשוטים] ואחרים מורכבים וממושכים (ניתוחי ראש צוואר לכריתת גידולים למשל).
נדון בדף זה בניתוחים ובמצבים השונים הרלוונטים לתחום האף, אוזן וגרון.
מאפיין משותף לכל ניתוחי האף, אוזן וגרון- הצורך בהבטחת נתיב אויר פתוח המאפשר נשימה ספונטנית או הנשמה של המטופל. מאחר וחלק מהמצבים הדורשים ניתוח אף אוזן וגרון נובעים מהצרות או שינוי צורה בנתיב האויר וחלק מהניתוחים מערבים כשלעצמם את נתיב האויר, יהיו מקרים בהם ידרוש המרדים הערכה מקיפה טרום ניתוחית בבדיקה גופנית ובדיקות דימות של נתיב האויר.
לרשות המרדים עומדים אמצעים רבים לטיפול בנתיב האויר (ראה/י אמצעים להשתלטות על נתיב האויר) ושיטות הנשמה מגוונות למצבים השונים. במהלך ניתוחים מסויימים תדרש לעיתים הפסקה לפרקים של הניתוח לצורך שיפור ההנשמה ושמירת החמצון והאוורור (פינוי פחמן דו חמצני) של המטופל.
אנטומיה בסיסית
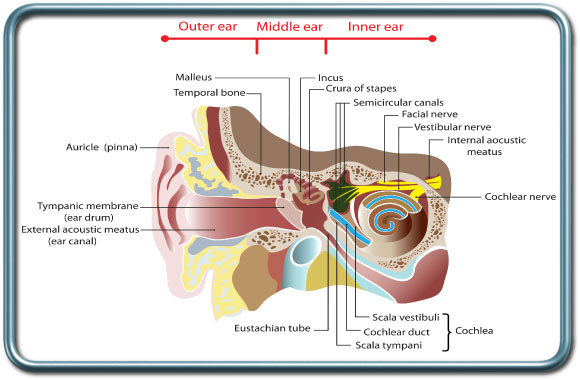
ניתוחי חלל הפה
כריתת שקדים (אדנוידקטומיה וטונזילקטומיה)
הגדלת אדנואידים וטונזילים (היפרטרופיה אדנוידלית וטונזילרית) היא שכיחה בילדים ויכולה להוביל להפרעות נשימה, קושי בנשימה מהאף, עיכוב גדילה, הפרעות בליעה ודיבור, בעיות אוזניים, הפרעות שינה (כולל דום נשימה בשינה-obstructive sleep apnea-בעיקר בילדים), בעיות ריאתיות, עד כדי הפרעות לבביות משמעותיות והפרעות דנטליות ושינויים בפרופורציות הפנים.

האינדיקציות השכיחות לכריתת אדנואידם/טונזילים כוללות זיהום חריף חוזר או כרוני של הטונזילים (הכי שכיח), אבצס פרי-טונזילרי, הגדלת האדנואידים/טונזילים עם הפרעת נשימה ודום נשימה בשינה.
כרבע מהמקרים הינם מתחת לגיל 5, מחצית המקרים בין גיל 5 ל-16, והשאר מעל גיל 16.
המרדים יעריך את מידת החסימה בבדיקה הטרום ניתוחית. לחסימת נתיב אויר ולדום נשימה בשינה וסיבוכיו יש השלכות על אופן ביצוע ההרדמה ואבטחת נתיב האויר [שימוש ב-LMA אל מול צינור הנשמה (טובוס) (ראה/י אמצעים להשתלטות על נתיב האויר ) , צורת השראת ההרדמה ועומק ההרדמה, וההערכות לתקופה שלאחר הניתוח].
לרוב לא ניתנים חומרים לשטשוש טרם הכניסה לחדר הניתוח בילדים הסובלים מדום נשימה בשינה, מאחר וחומרים אלה עלולים להחמיר חסימה של נתיב האויר.
סיבוכים
-הקאה- שכיחה למדי (שליש עד שני שליש מהמקרים) לאחר הרדמה לניתוח טונזילקטומיה. המרדים ינקוט באמצעים מניעתיים כגון- ניקוז הקיבה באמצעות צינור קיבתי (זונדה), מתן חומרים למניעת הקאות, לעיתים בשילוב סטרואידים, והמנעות מחומרי הרדמה המעלים את שכיחות ההקאות.
-דימום שלאחר הניתוח- זהו הסיבוך הקשה והמסוכן ביותר ומתרחש ב-0.1-10% מהמקרים, יותר במבוגרים, יותר בזכרים, ותלוי בין השאר בטכניקה הניתוחית. 75% מהמקרים קורים תוך 6 שעות, רוב שאר המקרים קורים תוך 24 שעות, ומיעוט המקרים עלול לקרות עד היום ה-6 לאחר הניתוח. במקרה של דימום משמעותי יעשה לרוב נסיון צריבה ובמקרים ואין שיפור ידרש ניתוח חוזר.
הרדמה במקרה זה היא מסובכת יותר בהשוואה לניתוח אלקטיבי.
- ראשית, הדימום כשלעצמו יכול לשנות את מאזן הנוזלים של הגוף וליצור מצב של חסר נוזלים ואנמיה, מה שמצריך תיקון עוד לפני השריית ההרדמה.
- דם שנבלע למעשה יוצר מצב של העדר צום לפני ניתוח, מה שמעלה סיכון לאספירציה של תוכן קיבה והפרעה ריאתית.
- כמו כן הדימום בנתיב האויר כשלעצמו ובצקת של נתיב האויר כתוצאה מהניתוח, יכולים להקשות על אופן ההשתלטות על נתיב האויר ומצריך מהמרדים שימוש בשיטות אלטרנטיביות להשתלטות על נתיב האויר, המצמצמות את הסיכון לאספירציה ומאפשרים צנרור קנה על אף התנאים המסובכים (למשל intubating LMA, glidescope, קרא/י עוד באמצעים להשתלטות על נתיב האויר).
-לרינגוספזם- הצטברות דם והפרשות סביב מיתרי הקול עלולים ליצור סגירה רפלקסיבית של מיתרי הקול, בעיקר בהתעוררות מהרדמה. למניעת הסיבוך נדרש מהמרדים תזמון מתאים לביצוע האקסטובציה (הוצאת צינור ההנשמה) וכן פינוי אזור הלוע מהפרשות. שימוש בתרופות מסוימות תוך ורידית או שימוש בחומרי הרדמה מקומית בנתיב האויר מפחיתים במידת מה את הסיבוך. ראה התייחסות לנושא זה בהמשך.
-בצקת ריאות בתר ניתוחית חריפה- סיבוך די נדיר שנגרם כתוצאה משינויים בנימי הדם הריאתיים במצבי חסימת נתיב אויר כרוניים בשילוב משינויי הלחצים הריאתיים המהירים כתוצאה מפינוי החסימה בניתוח. המצב מצריך זיהוי ע"י המרדים, טיפול תומך, מתן משתנים, ולעיתים המשך תמיכה נשימתית.
האם ניתן לבצע את הניתוח במסגרת אשפוז יום?
התשובה לשאלה זו נגזרת מגורמי סיכון הרדמתיי לסיבוכים. מצבים מסויימים מעלים את הסבירות לסיבוכים ולכן יצריכו אשפוז מעבר ליום הניתוח
- גיל מתחת ל-3.
- בעיות נשימה (דום נשימה בשינה).
- הפרעות קרישה
- בעיות סיסטמיות משמעותיות (בעיות של מערכות הלב והריאות).
- כשמדובר בנתיב אויר קשה.
- כאשר ישנה בעיה כלשהי בחזרה מהירה לבית החולים במקרה של סיבוך.
מורסה (אבצס) פריטונזילרית
זיהום חריף של השקדים עלול ליצור אבצס ברקמות סביבו, דבר המצריך לעיתים ניקוז ניתוחי.
מבחינה הרדמתית נרחבות האבצס עשויה להיות בעלת השלכות על ההשתלטות על נתיב האויר . כמו כן, במהלך ביצוע הלרינגוסקופיה וצנרור הקנה יש להקפיד לא לקרוע את האבצס באופן שיסכן בשפיכת חומר מוגלתי לתוך קנה הנשימה.
פרוצדורות של בית הקול (larynx)

מגוון רחב של נגעים יכולים להופיע על מבני נתיב האויר.
נגעים של מיתרי הקול כוללים נודולים, ציסטות, פפילומות וגרנולומות, שהינם שפירים באופיים, וכן גידולים ממאירים.
הערכה הטרום ניתוחית ע"י מרדים חייבת להעשות ולקחת בחשבון את מיקום ומידת החסימה, תוך אומדן הקושי הצפוי באבטחת נתיב האויר ובחירת צורת ההרדמה והאמצעים לביצוע צנרור קנה. שכיחות נתיב אויר קשה עולה מ- 0.5-2% באוכלוסיה הכללית, ל-8-10% בחולים המועמדים לניתוח א.א.ג ועד ל- 28% בחולים עם גידולים של נתיב האויר.
חלק גדול מהמטופלים מעשנים ו/או צורכים אלכוהול (שניהם מהווים גורמי סיכון לסרטן בית הקול). יש לברר מעורבות מערכות נוספות שעלולות להפגע מעישון או צריכת אלכוהול (למשל- עישון גורם למחלה חסימתית כרונית של הריאות או מחלות של מערכת הלב וכלי הדם, אלכוהוליזם גורם להפרעה בתפקוד הכבד כולל הפרעה קרישתית והפרעה במטבוליזם של תרופות).
הרמזים לחסימה של נתיב האויר כוללים- צרידות, שינויי קול, קושי/כאב בבליעה, נשימה קולנית (סטרידור), קושי בנשימה בשכיבה, הפרעות בנשימה בשינה וכו'.
בדיקות עזר המסייעות באבחון ובהערכת גודל ומיקום הנגע כוללות- בדיקה גופנית מקיפה של נתיב האויר (כולל מפתח פה, הערכת מבני הלוע והצוואר), לרינגוסקופיה גמישה ישירה בעירות (Nasendoscopy- פרוצדורה הנעשית תחת הרדמה מקומית ע"י החדרת צינורית סיב אופטי דקיק דרך האף, המאפשרת צפיה ישירה במיתרי הקול), וכן בדיקות דימות כ-CT ו-MRI.
-לרינגוסקופיה ישירה- Direct laryngoscopy- D.L
לרנגוסקופיה ישירה נעשית תוך שימוש בלרינגוסקופ, אביזר המאפשר צפיה ישירה של איזור מיתרי הקול, ומניפולציה של רקמות באזור זה ע"י כלים כירורגים עדינים.
שיתוף הפעולה בין המרדים לכירורג הוא קריטי שכן נתיב האויר, הרלוונטי מאד לעבודת המרדים הוא גם האיזור המנותח. תפקיד המרדים לשמר נתיב אויר לא חסום וחמצון ואוורור (פינוי פחמן דו חמצני) נאותים, תוך הקפדה על שמירת החולה ללא תזוזה להקלה על הפרוצדורה הניתוחית, ומניעת נזק.
בחירת הטכניקה ההרדמתית תלויה במצב החולה, מומחיות הצוות, זמינות ציוד, ומאפייני הממצא הפתולוגי (מיקומו, גודלו, מידת הווסקולריות שלו והמוביליות שלו).
הטכניקה ההרדמתית נחלקת לטכניקה "סגורה" או "פתוחה":
הטכניקה ה"סגורה" כוללת השראת הרדמה באמצעות חומרים תוך ורידיים ומרפה שרירים קצר טווח, צנרור קנה באמצעות צינור הנשמה דק (טובוס מס' 5), והנשמה מתמשכת של החולה. טכניקה זו מאפשרת הגנה על נתיב האויר אך לעיתים מקשה על הגישה הניתוחית (צינור ההנשמה חוסם חלק מהשדה הניתוחי) ומצריך לחצי הנשמה גבוהים.
ישנן מספר טכניקות "סגורות" שאינן כרוכות בצנרור קנה, וכוללות:
-העמקת ההרדמה תוך שימור נשימה ספונטנית של החולה.
-jet ventilation (הנשמה בזרמי לחץ קצרים). חסרון השיטה הוא בקרה לא מלאה על הפרמטרים הנשימתיים וסיכון לבארוטראומה- נזק ריאתי כתוצאה מהלחצים הגבוהים. חסימה לפינוי אויר מהריאות (עקב גידול חוסם) מגביר משמעותית את הסיכון לבארוטראומה ושולל את השימוש בשיטה זו. סילון הלחץ מועבר דרך צינורית דקה. צינורית זו יכולה להיות מוחדרת דרך הצוואר (הממברנה הקריקותירואידית) או דרך הפה באמצעות המכשור המשמש לניתוח (לרינגוסקופ או ברונכוסקופ קשיח).
-דום נשימה (אפניאה) לסרוגין-בשיטה זו מנשימים את החולה ביתר לאחר השראת ההרדמה ובהמשך ההנשמה מופסקת והשדה הניתוחי מועבר לכירורג. בשלב זה החולה אינו מונשם ולכן הזמן המוקצה לביצוע הפרוצדורה מוגבל, עד להעברה של נתיב האויר בחזרה למרדים והנשמת החולה, וחוזר חלילה.
החסרונות של שיטות אלה היא בקרה פחות טובה על הפרמטרים הנשימתיים ונתיב אויר שאינו מאובטח (פסולת רקמתית ודם עלולים לזלוג לתוך קנה הנשימה). היתרון הוא חשיפה טובה יותר של השדה הניתוחי (אם כי לעיתים לזמן קצר בלבד עקב החסרון הנשימתי).
-ברונכוסקופיה- Bronchoscopy
ברונכוסקופ הוא אביזר אופטי המאפשר הסתכלות במבני בית הקול, קנה הנשימה והסימפונות הגדולים. הברונכוסקופים נחלקים לברונכוסקופ קשיח וברונכוסקופ גמיש. הברונכוסקופ הקשיח מאפשר ביצוע פעולות כירורגיות כגון הוצאת גופים זרים או כריתת גידולים ע"י החדרת כלים כירורגים דקיקים דרך תעלת הברונכוסקופ. הברונכוסקופ הגמיש מאפשר הסתכלות וביצוע פעולות פשוטות יחסית כגון ביופסיה רקמתית באמצעות מחט.
ברונכוסקופיה גמישה יכולה להעשות תחת טשטוש (סדציה) ושימור נשימה ספונטנית, או הרדמה כללית וצנרור קנה, תלוי במורכבות הפרוצדורה ומצבו הרפואי של החולה.
ברונכוסקופיה קשיחה נעשית תחת הרדמה כללית. האופציות להשתלטות על נתיב האויר והנשמת החולה דומות לאלה של לרינגוסקופיה ישירה (direct laryncoscopy)-ראה לעיל'.
-ניתוח לייזר- Laser surgery
מגוון סוגי לייזר יכולים לשמש בניתוח של דרכי האויר.
מספר דגשים חשובים צריכים להלקח בחשבון בניתוחים אלה, כולל הגנת החולה והצוות הרפואי מהשפעות מזיקות של הלייזר, מניעת דליקה בנתיב האויר ע"י שימוש בתערובת הנשמה דלה בחמצן ו- O2N, ושימוש באביזרי שליטה על נתיב האויר (צינור הנשמה) שאינו דליק.
ניתוחים צוואריים
-דיסקציה צווארית-Neck dissection
ניתוח לכריתת רקמות צוואריות, בד"כ בשל גידול. לעיתים נעשה שימוש בשתל עור מאזור אחר בגוף להשלמת החסר.
-ניתוח לכריתת גידולים נזו-פרינגיאלים- Nasopharyngeal tumors.
-כריתת בית הקול-לרינג'קטומי- laryngectomy
ניתוח זה מצריך השארת טרכיאוסטומיה- חור בקדמת הצוואר דרכו מתאפשרת נשימה עצמונית או הנשמה.
-כריתת בית הקול וחלקים מהלוע- פרינגולרינג'קטומי- Pharyngolaryngectomy
ניתוח זה כולל חלק מהוושט והלשון. יש צורך בהשארת טרכיאוסטומיה- חור בקדמת הצוואר דרכו מתאפשרת נשימה עצמונית או הנשמה.
חלק מניתוחים אלה מערבים את נתיב האויר ויש להתייחס אליהם מבחינה הרדמתית למצבי נתיב אויר קשה , על כל המשתמע מכך בהקשר הבירור הטרום ניתוחי וניהול המקרה בחדר הניתוח (ראה/י אמצעים להשתלטות על נתיב האויר). מקרים מסויימים מצריכים טרכיאוסטומיה (יצירת פתח צווארי המאפשר הנשמה באמצעות צינורית-קנולה-המוחדרת לקנה הנשימה) בתחילת הניתוח. מקרים אחרים מצריכים צנרור קנה בעירות תחת הרדמה מקומית. אקסטובציה (הוצאת צינור ההנשמה בתום הניתוח) במקרים אלה היא הרת סיכון ונעשית בד"כ במסגרת טיפול נמרץ/התאוששות תוך בדיקת נאותות מעברי האויר ושימוש באמצעי זהירות מתאימים (tube exchanger למשל. תוכל/י להרחיב על כך באמצעים להשתלטות על נתיב האויר). בהקשר זה ישנה משמעות להפחתת בצקת רקמתית של נתיב האויר ולכן במהלך הניתוח ישמר מנח בו הראש מורם מעל לרמת הגוף וינתן טיפול בסטרואידים תוך מתן נוזלים במשורה.
גידולים של רירית האף, לוע ובית הקול הם שכיחים הרבה יותר במעשנים ובצורכי אלכוהול. מחלות רקע יכולות לכלול הפרעה ריאתית חסימתית , מחלות לב, הפרעות תזונתיות והפרעות במלחי הדם (אלקטרוליטים). על המרדים להתייחס לכך תוך שאיפה לתיקון עד כמה שניתן לפני הניתוח. תוכל/י להרחיב על כך ב-מחלות רקע והרדמה.
ניתוחים אלה כרוכים לעיתים קרובות באבדן דם רב ומצריכים הכנה מראש של מוצרי דם וכן ניטור פולשני (כולל קטטר עורקי למדידה המשכית של לחץ הדם ויתכן גם קטטר ורידי מרכזי ואף קטטר בעורק הריאה או אקו לב וושטי- לקריאה נוספת ראה/י- אמצעי ניטור בהרדמה). לעיתים המרדים נדרש לשמור על לחץ דם נמוך יחסית על מנת להפחית את אבדן הדם (זה נעשה ע"י שינוי מנח החולה ושימוש באמצעים פרמקולוגים).
מבנים מסוימים בצוואר (carotid sinus) הם בעלי השפעה על קצב הלב ולחץ הדם כאשר נעשית מניפולציה ניתוחית בקרבתם. המרדים צריך לצפות זאת ולהערך בהתאם הן מניעתית והן בטיפול מתאים באמצעים פרמקולוגים (תרופות) ואמצעים אחרים.
רוב הניתוחים הללו נרחבים ובעלי השפעות אנטומיות ופיזיולוגיות משמעותיות ולכן דורשים אשפוז במסגרת טיפול נמרץ (או התאוששות) לפחות יממה, ובהמשך אשפוז במחלקה.
הטיפול בכאב פוסטאופרטיבי כולל שילוב של חומרים משככי כאב תוך ורידיים נרקוטים ושאינם נרקוטים. PCA (Patient controlled analgesia) היא אחת השיטות המומלצות לשליטה בכאב פוסטאופרטיבי בניתוחים נרחבים אלה.
סיבוכים- ניתוחים הכרוכים בדיסקציה צווארית משמעותית כרוכים בסיבוכים הכוללים כאב, דימום, זיהום, דלף של נוזל לימפטי (כ-2%), צלקת היפרטרופית, בצקת של הפנים, בעיה זמנית או קבועה בתנועת הפנים, הכתף, הלשון, מיתרי הקול, או הסרעפת עקב פגיעה בעצבים הממוקמים באיזור הניתוח, פנימוטורקס (חזה אויר). וכן סיבוכי הרדמה כללית.
-ניתוחי תירואיד (בלוטת התריס)- Thyroidectomy, Hemithyroidectomy
ניתוחי בלוטות הרוק
-ניתוח לכריתת בלוטת בת האוזן (הפארוטיד- Parotid gland)
לאדם 6 בלוטות רוק גדולות (2 בלוטות פרוטיד-בלוטת בת האוזן, 2 בלוטות תת לסתיות, ו-2 בלוטות תת לשוניות). בלוטת בת האוזן (הפרוטיד) היא בלוטת רוק גדולה הממוקמת בלחי, קדמית לאוזן.
התוויות לניתוח- ההתוויה השכיחה ביותר לכריתת הבלוטה היא גידול שפיר או ממאיר של הבלוטה. לרוב התסמין היחיד יהיה גוש נמוש באזור הבלוטה. רוב גידולי בלוטת בת האוזן הם גידולים שפירים (80%) ומיעוטם ממאירים (20%). גם הגידולים הממאירים וגם השפירים צריכים להכרת משום שגם גידולים שפירים יגדלו עם הזמן ויגרמו לעיוות הפנים. גידולים אלה עלולים לאורך השנים לעבור התמרה לגידולים ממאירים.
בירור גוש בבלוטת בת האוזן כולל בדיקת CT ו- fine needle aspiration (ביופסיה באמצעות מחט עדינה). מטרת הביופסיה הינה הגדרת סוג הגידול (ממאיר או שפיר) והחלטה על נרחבות הכריתה. גידולים שפירים מצריכים כריתת הגוש לבדו ואילו גידולים ממאירים מצריכים כריתה רחבה של כל הבלוטה ובלוטות לימפה סמוכות (neck dissection).
תהליכים דלקתיים של בלוטת בת האוזן (פרוטיטיס כרונית, אבנים בבלוטת הרוק, מורסה בבלוטה) מצריכים לעיתים גם הם כריתה של הבלוטה.
הניתוח- ניתוח בלוטת בת האוזן מחייב זהירות רבה במניפולציה הרקמתית שכן עצם הפנים (Facial nerve) האחראי על תנועות שרירי הפנים, עובר ומתפצל לסעיפיו השונים בתוך הבלוטה.
נדרש זיהוי זהיר של כל סעיפי העצב לפני כריתת הבלוטה. הזיהוי נעשה באמצעות חיתוך רקמתי מיקרוסקופי עדין וניטור עצבי (באמצעות גירוי חשמלי עדין לעצב).
החתך בניתוח נעשה קדמית לאוזן ולעיתים יורד לעבר הצוואר, בהתאם למיקום, גודל הגוש, ואופיו.
הרדמה- הניתוח נעשה תחת הרדמה כללית. ההשתלטות על נתיב האויר נעשית באמצעות שימוש בטובוס קרא עוד... .
קרא עוד... .
מנח-supine (על הגב) עם הטיה של הראש.
שליטה בכאב בתר ניתוחי (פוסטאופרטיבי)- שילוב חומרים משככי כאב נרקוטים ושאינם נרקוטים. קרא/י עוד על שליטה בכאב בתר ניתוחי.
סיבוכים- סיבוכי הניתוח- פגיעה בעצב הפנים ושיתוק חצי פנים או חלק מהפנים. השיתוק יכול להיות זמני או קבוע. דימום (הווצרות המאטומה), זיהום. Frey's syndrome (העור מעל הבלוטה "מזיע" בזמן האכילה. הווצרות פיסטולה (מעבר) של רוק אל העור. הרדמות חלק מהאפרכסת.
וכן סיבוכי הרדמה כללית וסיבוכי המנח.
ניתוחי אוזן
-ניתוח הצמדת אוזניים
קרא'י על ניתוח זה תחת "הרדמה לניתוחים פלסטיים".
-ניקור תופית והחדרת כפתורים- Myringotomy and Ventilation tube insertion
Chronic seous otitis media- דלקת כרונית תפליטית של האוזן התיכונה מסכנת באבדן שמיעה עיכוב שפתי וכולהסטאטומה. כשלון טיפול תרופתי מצריך ניקור התופית (עור התוף) לעיתים קרובות עם החדרת כפתורים (Ventilation tube) המאפשרים ניקוז האוזן התיכונה.
כמעט תמיד הפרוצדורה נעשית תחת הרדמה כללית (לעיתים ילד גדול יכול לסבול הרדמה טופיקלית-משחת EMLA המוחדרת לאוזן). הפרוצדורה מאד קצרה ונעשית בד"כ במסגרת אשפוז יום.
ההרדמה נעשית באמצעות מסכה וגז הרדמה (בד"כ סבופלורן) תוך שימור נשימה ספונטנית. ישנה מחלוקת לגבי הצורך בהחדרת קטטר תוך ורידי פריפרי בניתוחים הללו בשל משכם הקצר. העדר גישה ורידית אמנם חוסכת זמן אך עלולה ליצור מצבים מסוכנים בהופעת סיבוכי הרדמה וצורך בטיפול תוך ורידי מיידי.
לעיתים ניתן פנטניל (חומר נרקוטי) דרך האף למניעת כאב. ניתוחים הצפויים להיות ממושכים (בשל קושי אנטומי למשל) נעשה שימוש ב-LMA קרא עוד... לאבטחת נתיב האויר.
קרא עוד... לאבטחת נתיב האויר.
לרוב לא ניתנות תרופות מטשטשות לפני ההרדמה בשל משכה הקצר של הפרוצדורה אך במקרה של ילד חרד יש מקום לתרופות אלה.
הילדים הללו סובלים לעיתים קרובות מדלקות חוזרות בדרכי האויר העליונות (URTI- upper respiratory tract infection) (נזלת, כאב גרון). הנטיה היא לא לדחות את הפרוצדורה למעט מקרים של מחלה משמעותית.
טיפול בכאב בתר ניתוחי (פוסטאופרטיבי)- בד"כ אקמול הניתן לפני הפרוצדורה (או במהלך הפרוצדורה בנר רקטלי) מספיק לטיפול בכאב.
סיבוכים- סיבוכי הרדמה כללית בדגש על אגיטציה פוסטאופרטיבית (התנהגות לוחמנית בהתעוררות מהרדמה, בד"כ חולף כעבור כחצי שעה), בחילות והקאות.
-ניתוחי אוזן תיכונה ומסטואיד – middle ear and mastoid surgery
-Myringoplasty and tympanoplasty
מירינגופלסטיה הינה תיקון של נקב כרוני בתופית (עור התוף). טימפנופלסטיה היא תיקון נרחב יותר שכולל לעיתים גם את עצמות השמע באוזן התיכונה ותעלת השמע.
הגישה בניתוחים אלה היא דרך תעלת השמע או דרך חתך מאחורי האוזן.
השיקולים ההרדמתיים כוללים מניעת דימום במהלך הפרוצדורה, דבר שעלול להסתיר את השדה הניתוחי. זה נעשה לרוב באמצעות שימוש בחומרים מכווצי כלי דם באזור הניתוח בשילוב עם שימור לחץ דם יחסית נמוך במהלך הפרוצדורה.
מניעת בחילות והקאות לאחר הניתוח נעשית באמצעות מתן סטרואידים במינון נמוך בשילוב חומרים נוגדי בחילות והקאות (Granisetron למשל) במהלך הפרוצדורה.
גז ההרדמה O2N עלול לשנות את הלחצים באוזן התיכונה ולשנות את מיקום התופית ולכן השימוש בו נמנע במהלך פרוצדורה זו.
סיבוכים- סיבוכי הרדמה כללית .
-Mastoidectomy- מסטוידקטומיה
עצם המסטואיד (הזיז הפטמתי) הינה עצם גולגולת מנוקבת הממוקמת מאחורי האוזן המקושרת לאוזן התיכונה.
זיהום של המסטואיד שאינו מגיב לטיפול אנטיביוטי עלול לפגוע במבני האוזן ולגרום לאבדן שמיעה.
כולהסטאטומה הינה התפשטות תאי אפיתל קשקשי באוזן התיכונה הגורמים להרס שלה ושל מבנים סמוכים כגון מערכת שיווי המשקל ועצב הפנים. מצב זה נובע בד"כ מדלקת כרונית של האוזן התיכונה).
שני המצבים הללו מצריכים כריתת עצם המסטואיד, לעיתים עם חלק מעצמיות השמע באוזן התיכונה.
השיקולים ההרדמתיים כוללים מניעת דימום במהלך הפרוצדורה, דבר שעלול להסתיר את השדה הניתוחי. זה נעשה לרוב באמצעות שימוש בחומרים מכווצי כלי דם באזור הניתוח בשילוב עם שימור לחץ דם יחסית נמוך במהלך הפרוצדורה.
מניעת בחילות והקאות לאחר הניתוח נעשית באמצעות מתן סטרואידים במינון נמוך בשילוב חומרים נוגדי בחילות והקאות (Granisetron למשל) במהלך הפרוצדורה.
גז ההרדמה O2N עלול לשנות את הלחצים באוזן התיכונה ולשנות את מיקום התופית ולכן השימוש בו נמנע במהלך פרוצדורה זו.
סיבוכים- סיבוכי הרדמה כללית .
ניתוחי אף
-תיקון סטיית מחיצת האף – Deviated nasal septum surgery/Septoplasty
-כריתת קונכיות האף- Turbinectomy
התוויות- שני הניתוחים נעשים בעיקר לשיפור מעבר האוויר דרך האף, לשיפור ניקוז הסינוסים ולעיתים כטיפול בדמם מהאף. חסימה של זרימת האויר דרך האף נגרמת לעיתים קרובות בשל סטייה של מחיצת האף או גדילה של הקונכיות.
הניתוח- Septoplasty הוא ניתוח לתיקון הפרעה במבנה המחיצה האפית.
Turbinectomy הוא ניתוח לכריתת רקמת קונכיות מוגדלת.

הרדמה- לרוב הניתוח נעשה בהרדמה כללית. במקרים מסויימים ניתן לבצע את הניתוח גם תחת הרדמה מקומית/אזורית (הזרקות חומרים מאלחשים לעצבים בחלל האף המעצבבים את האזורים המנותחים).
מנח- supine (על הגב).
טיפול בכאב בתר ניתוחי (פוסטאופרטיבי)- חומרים נרקוטים ושאינם נרקוטים לשיכוך כאב (לא NSAIDS שעלולים להחמיר דמם).
סיבוכים- חסימה אפית, דימום, הפרשה אפית כרונית, נזק לעין, רדימות של מבנים בפנים, נקב של המחיצה האפית, שינויים בחוש הריח או הטעם.
סיבוכי הרדמה כללית וסיבוכי המנח.
-ניתוח אנדוסקופי של הסינוסים- FESS-Functional Endoscopic Sinus Surgery
הסינוסים (או גתות) הם חללים מלאי אויר בעצמות הגולוגולת והפנים.

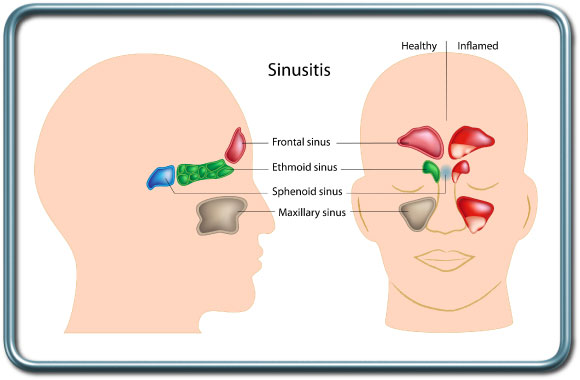
החללים מקושרים לחלל האף דרך פתחים צרים. כאשר הפתחים פתוחים והסינוסים במצב תקין הם אינם מורגשים, אך כאשר המעבר נסתם (למשל כתוצאה מגדילת פוליפים) ו/או שהסינוס מעורב בתהליך דלקתי או זיהומי (סינוסיטיס) יווצרו תסמינים של גודש אפי, נזלת מוגלתית ממושכת, הפרעה בנשימה מהאף וכאבים בפנים, במצח ואף בשיניים. ברוב המקרים הטיפול מסתכם באנטיביוטיקה, סטרואידים בתרסיס/כדורים ובמונעי גודש. במקרים קשים וממושכים נדרש ניתוח.
התוויות לניתוח- ההתוויות השכיחות לניתוח כוללות חסימה במוצא הסינוסים (למשל מפוליפים), סינוסיטיס כרונית או חוזרת וכשלון הטיפול השמרני.
הניתוח- הניתוח הוא אנדוסקופי ונעשה תוך שימוש במכשור אופטי וכלים כירורגים עדינים המוחדרים דרך הנחיריים לחלל האף. במהלך הניתוח מוסרים פוליפים החוסמים את מוצא הסינוסים ופתחי הסינוסים מורחבים על מנת להקל על ניקוזם. בתום הניתוח מוחדרים טמפונים לנחיריים למניעת דימום.
הרדמה- לרוב נעשית הרדמה כללית, תוך אבטוח נתיב האויר באמצעות שימוש ב-Flexible LMA קרא עוד... או RAE oral tube
קרא עוד... או RAE oral tube קרא עוד....
קרא עוד....
במקרים מסויימים ניתן לבצע את הניתוח בהרדמה מקומית/אזורית, תוך אלחוש העצבים המעצבבים את רירית האף.
טיפול בכאב בתר ניתוחי (פוסטאופרטיבי)- שילוב של חסמים עצביים וטיפול נרקוטי ושאינו נרקוטי (לא NSAIDS) תוך ורידי ופומי לשיכוך כאב.
סיבוכים- דימום, שמצריך לעיתים ניתוח חוזר. בשל קרבת הסינוסים לארובת העין תתכן המאטומה (דימום) בארובת העין תוך פגיעה במבנים עיניים. בשל קרבת הסינוסים לבסיס הגולגולת תתכן פגיעה בעצמות בסיס הגולגולת ודליפת נוזל CSF (נוזל צרברו-ספינלי), זיהום של קרומי המוח ואף פגיעה במבנים מוחיים.
-ניתוח אף אסתטי
מצבי חירום של נתיב האויר
-סטרידור
סטרידור הינו נשימה קולנית, במהלך שאיפה או נשיפה (תלוי במקום החסימה), הנובע מהצרות או חסימה בנתיב האויר העליון (בד"כ מדובר בחסימה של מעל 50% מקוטר נתיב האויר).
דרגת החסימה קשורה למידת הסיכון והצורך בהתערבות מיידית.
גורמים לסטרידור כוללים-
- מצבים זיהומיים שונים- אפיגלוטיטיס, טרכיאיטיס, לרינגו-טרכיאו-ברונכיטיס, אבצס פרי-טונזילרי.
- בצקת של נתיב האויר, כתוצאה מכוויות ושאיפת אויר חם/עשן.
- גוף זר בדרכי האויר.
- שיתוק דו צדדי של מיתרי הקול (ראה להלן).
- מצבים כרוניים המביאים להצרות של נתיב האויר- ממאירות, subglottic stenosis (מצנרור קנה והנשמה ממושכת או מצב מולד), לרינגומלציה (גמישות יתר של דופן בית הקול), טרכיאומלציה (גמישות יתר של קנה הנשימה) ופגמים ווסקולרים (שינויים בכלי דם היוצרים לחץ על נתיב האויר).
הטיפול במצבים הללו דומה- מתן חמצן, אינהלציות של אדרנלין שמפחית את בצקת נתיב האויר, שימוש בהליום (שמשפר את זרימת האויר דרך נתיב האויר המוצר-מזרימה מערבולית לזרימה למינרית), סטרואידים (המפחיתים את בצקת נתיב האויר), ולעיתים צנרור קנה והנשמה. מדובר במצבים שהם לעיתים מסכני חיים ודורשים מהמרדים נסיון ויכולת בהשראת הרדמה והשתלטות על נתיב האויר.
צנרור הקנה יכול להעשות באחת משתי דרכים- צנרור קנה בעירות תחת הרדמה מקומית/אזורית ולעיתים סדציה קלה מאד, או השראת הרדמה באמצעות אדי הרדמה מהירי פעולה (סבופלורן) תוך שימור נשימה ספונטנית וצנרור קנה בלרינגוסקופיה ישירה או באמצעות אמצעים מתקדמים יותר (ראה אמצעים להשתלטות על נתיב האויר ).
כאשר צנרור הקנה נראה בלתי סביר על סמך הבדיקה הגופנית והערכה אנדוסקופית (בדיקה דרך האף), טרכיאוסטומיה בעירות יכולה להיות הפתרון (פתיחת קנה הנשימה בגישה צווארית תחת הרדמה מקומית).
-אפיגלוטיטיס
זהו מצב זיהומי הגורם לבצקת ונפיחות של האפיגולוטיס (אחד הסחוסים של בית הקול) ומבנים סמוכים, כך שנגרמת הצרות משמעותית של נתיב האויר. הסימפטומים כוללים ריור, סטרידור וקוצר נשימה. מצב זה יתכן בילדים ובמבוגרים.
לעיתים קרובות נדרשת התערבות לצנרור הקנה לשם שמירת נתיב האויר פתוח והנשמת החולה. בילדים, צנרור הקנה נעשה ע"י המרדים תוך שימוש בטכניקה של השריית הרדמה בשאיפת גזי הרדמה, לצורך שמירה על נשימה ספונטנית של החולה (הנשימה הספונטנית מסייעת לשמר חמצון וכן עוזרת בזיהוי מיקום החדרת צינור ההנשמה, שיכול להיות מאד מוצר ובעייתי לזיהוי). בילדים יש לבצע את צנרור הקנה בשיטה זו עוד לפני ביצוע כל פרוצדורה (כולל הכנסת קטטר ורידי) שכן כל פעולה שכזו מעלה את החרדה ומחמירה את המצב הנשימתי.
במבוגרים, השריית ההרדמה נעשית באופן דומה או בהזרקה תוך ורידית של חומרי הרדמה המתאימים לשמירה על נשימה ספונטנית.
לאחר צנרור הקנה נדרשת השגחה במתאר טיפול נמרץ בשלוב טיפול אנטיביוטי וטיפול להורדת דרגת הבצקת בבית הקול (סטרואידים).
-שאיפת גוף זר
שאיפת גוף זר מהווה ההתוויה השכיחה ביותר לברונכוסקופיה בין גיל 1-4. הגוף הזר (בד"כ מזון) יכול להעצר ברמת בית הקול, הקנה או הברונכים, ובהתאם הסימפטומים (שכוללים סטרידור, קוצר נשימה, צפצופים, שיעול וכחלון). מדובר במצב חירום המצריך פינוי הגוף הזר- באמצעות לרינגוסקופיה או ברונכוסקופיה.
מבחינה הרדמתית מדובר באתגר. יש עדיפות לשמירה על נשימה ספונטנית (להבדיל מהנשמה בלחץ חיובי חיצוני שעלול לדחוף את הגוף הזר פנימה). לפני השריית ההרדמה ניתנים חומרים המונעים הפרשות בנתיב האויר והאטה בקצב הלב עקב מניפולציה של נתיב האויר (אטרופין/גליקופירולט). השריית ההרדמה היא בד"כ באמצעות גזי הרדמה. עם העמקת ההרדמה נעשית לרינגוסקופיה והזרקת חומרי הרדמה מקומית לתוך נתיב האויר. בהמשך, מתן ההרדמה נעשה באמצעות גזי הרדמה דרך מסכה, או מכשור המאפשר מתן גזים דרך הברונכוסקופ, או מתן תוך ורידי של חומרי הרדמה.
לאחר הפרוצדורה יש צורך בהשגחה צמודה בהתאוששות מחשש לבצקת של דרכי האויר. ניתן לכך טיפול מונע (סטרואידים) ותומך (חמצן, לחות, אינהלציות, אנטיביוטיקה).
-שיתוק מיתרי קול
מיתרי הקול הינם שתי רצועות קטנות הנעות זו כלפי זו תוך שנותרות פתוחות במהלך נשיפה או שאיפה ואילו נסגרות במהלך תחילת שיעול, ובמהלך בליעה או הקאה (על מנת למנוע כניסת תוכן קיבה לתוך הריאות). המיתרים מתנודדים במהלך דיבור וכך מאפשרים יצירת קול תוך יציאת אויר מהריאות, בין מיתרי הקול במנחיהם השונים.
מצבים שונים כגון ניתוחי בלוטת התריס, ניתוחי צוואר וחזה, וחבלות, עלולים לפגוע בעצבים האחראים לתנועת מיתרי הקול.
- Superior laryngeal nerve- מספק את השריר האחראי על מתיחה של מיתרי הקול. פגיעה בו תביא לרפיון מיתר, מסכן באספירציה.
- Rec. laryngeal nerve- מספק את כל שאר השרירים האחראים לתנועת מיתרי הקול. פגיעה חלקית חד צדדית בעצב- פגיעה הרחק מקו האמצע (המיתר נותר בקו האמצע), פגיעה מלאה- פגיעה גם בתנועה הרחק מקו האמצע וגם לכיוון קו האמצע (המיתר נמצא במנח ביניים). בשיתוק דו צדדי- סגירת מיתרי הקול. שיתוק דו צדדי חלקי מסוכן יותר ממלא משום שמותיר את שני מיתרי הקול צמודים וסגורים, ומצריך התערבות מיידית (מיתרי הקול מדיאנים).
-לרינגוספזם
מדובר בסגירה רפלקסיבית חזקה של מיתרי הקול, דבר שעלול להיות מסוכן בחולה שנתיב האויר שלו אינו מאובטח בצנרור קנה שכן מונע תנועת אויר דרך מיתרי הקול והנשמה נאותה.
מצב זה נגרם כתוצאה מגירוי הפרשות ודם בסמיכות למיתרי הקול, בעיקר כאשר עומק ההרדמה שטחי יחסית. מצב זה יתכן גם בגירוי אזור האף, פה, צוואר ובטן, בעיקר תחת הרדמה שטחית.
לרינגוספזם יתכן במהלך ניתוח ובעיקר בהתעוררות מהרדמה.
המרדים מיומן בטיפול במצבים אלה תוך סילוק ההפרשות, מניפולציות של הלסת ונתיב האויר, שימוש בחומרי הרדמה, מרפי שרירים, הנשמה בלחץ חיובי ואבטחת נתיב האויר.
גורמים אחרים העלולים לגרום לחסימת נתיב אויר וסטרידור בהקשר ניתוח אף, אוזן וגרון כוללים בצקת של נתיב האויר, גופים זרים בנתיב האויר, גמישות יתר של בית הקול (לרינגומלציה) או קנה הנשימה (טרכיאומלציה) ושיתוק מיתרי הקול (ראה לעיל').
על המרדים לזהות מצבים אלה במהירות ולטפל בהתאם.
הרדמה באורולוגיה
- פרטים
- נוצר ב 04 אוגוסט 2013
- נכתב על ידי דר' גרג'י יונתן
- כניסות: 21750
הכליה ומערכת השתן הינן מערכות קריטיות לגוף ומאפשרות איזון מאזן הנוזלים והאלקטרוליטים בגוף, סילוק תוצרי לוואי מטבוליים, פינוי טוקסינים ותרופות, והפרשת הורמונים חיוניים. בעיות אורולוגיות המצריכות ניתוח מלוות לעיתים קרובות בהפרעה בתפקוד הכליה. להפרעה בתפקוד הכליה ישנה משמעות גדולה עבור המרדים, הן בבחירת חומרי ההרדמה והתאמת ההרדמה למטופל והן באופטימיזציה של הפרמטרים השונים על מנת לשמר את תפקוד הכליה במהלך הניתוח ולאחריו.
הפרוצדורות והניתוחים האורולוגים הנפוצים על השלכותיהם ההרדמתיות יפורטו להלן.
פרוצדורות של הפין
ניתוח לתיקון הצרות השופכה-Meatotomy
הניתוח נעשה לרוב בתינוקות וילדים שעברו ברית מילה ועקב כך נוצרה הצרות של פיית השופכה.
מדובר בפרוצדורה קצרה מאד שנעשית בהרדמה כללית (מאחר ומדובר בתינוקות/ילדים). לעיתים קרובות תיושם משחה מאלחשת על הפין טרם הפרוצדורה ולעיתים יבוצע גם חסם עצבי של הפין על מנת למנוע כאב לאחר הפרוצדורה. הנשמה במהלך הפרוצדורה נעשית באמצעות מסכה קרא עוד... או באמצעות LMA
קרא עוד... או באמצעות LMA קרא עוד... אלא אם כן ישנן התוויות מיוחדות לשימוש בטובוס.
קרא עוד... אלא אם כן ישנן התוויות מיוחדות לשימוש בטובוס.
המנח- supine (על הגב).
סיבוכי הפרוצדורה כוללים דימום, זיהום וחיתוך יתר של רקמה. הסיבוכים ההרדמתיים מפורטים בקישור הבא .
תיקון היפוספדיאס- Hypospadias repair
היפוספדיאס הוא מום מולד בזכרים המאופיין בפתח שופכה נוסף או המשכי עם הפתח הנורמלי.
הפרוצדורה נעשית בד"כ בהרדמה כללית, לעיתים בשילוב הרדמה קאודלית לצורך שיכוך כאב לאחר הניתוח. הנשמה במהלך הפרוצדורה נעשית באמצעות LMA קרא עוד... או טובוס
קרא עוד... או טובוס קרא עוד... , תלוי במשך הפרוצדורה הצפוי ובגורמי סיכון לרהגורגיטציה או אספירציה.
קרא עוד... , תלוי במשך הפרוצדורה הצפוי ובגורמי סיכון לרהגורגיטציה או אספירציה.
המנח- supine (על הגב).
הטיפול בכאב בתר ניתוחי (פוסטאופרטיבי)-עד גיל 7 ניתן להעזר בשילוב הרדמה קאודלית. כמו כן ניתן לבצע penile block (הסננת בסיס הפין בחומר הרדמה מקומית). כמו כן ניתן להשתמש בשילוב חומרים נרקוטים ושאינם נרקוטים לשיכוך כאב.
סיבוכי הפרוצדורה כוללים דימום, זיהום, הווצרות המאטומה בשדה הניתוחי והצרות של השופכה. הסיבוכים ההרדמתיים מפורטים בקישור הבא .
סיבוכי המנח מופיעים בקישור הבא.
פרוצדורות של האשכים
הידרוצלה- Hydrocele
הידרוצלה הינה הצטברות נוזל בשק האשכים. היא בד"כ נספגת מעצמה במהלך השנה הראשונה לחיים אך אם לא נספגת מצריכה ניתוח שכן עלולה להוביל להפרעה באספקת הדם לאשכים ולהווצרות בקע מפשעתי.
הניתוח הוא קצר ונעשה בד"כ בהרדמה כללית במסגרת אשפוז יום. הנשמה במהלך הפרוצדורה נעשית באמצעות LMA קרא עוד... או טובוס
קרא עוד... או טובוס קרא עוד... תלוי במשך הפרוצדורה הצפוי ובגורמי סיכון לרהגורגיטציה או אספירציה
קרא עוד... תלוי במשך הפרוצדורה הצפוי ובגורמי סיכון לרהגורגיטציה או אספירציה
המנח בניתוח- supine (על הגב).
סיבוכי הניתוח כוללים הווצרות המאטומה, זיהום או פגיעה ברקמת אשך.
הסיבוכים ההרדמתיים מפורטים בקישור הבא.
תיקון אשך טמיר- Undescended testis
אשך טמיר הינו אשך שלא ירד באופן נורמלי אל שק האשכים במהלך ההתפתחות העוברית. האשך נותר בתעלה (האינגווינלית) המפשעתית או בבטן. הסיבוכים הנגזרים ממצב זה כוללים עליה בסיכון לסרטן האשך, הפרעת פוריות, עליה בסיכון לבקע מפשעתי, ופגם אסטטי.
הניתוח נעשה בגישה מפשעתית או בגישה משולבת מפשעתית ולפרוסקופית, לעיתים במספר שלבים, על מנת למנוע יתר מתח על כלי הדם המספקים את האשך.
התיקון נעשה בד"כ בהרדמה כללית, עם אופציה לשילוב הרדמה קאודלית (לשיכוך כאב פוסטאופרטיבי). הנשמה במהלך הפרוצדורה נעשית באמצעות LMA קרא עוד... או טובוס
קרא עוד... או טובוס קרא עוד... תלוי במשך הפרוצדורה הצפוי ובגורמי סיכון לרהגורגיטציה או אספירציה/
קרא עוד... תלוי במשך הפרוצדורה הצפוי ובגורמי סיכון לרהגורגיטציה או אספירציה/
המנח- supine (על הגב).
טיפול בכאב בתר ניתוחי (פוסטאופרטיבי)- עד גיל 7 ניתן להעזר בשילוב הרדמה קאודלית. ניתן גם לבצע חסם עצבי איליואינגווינלי/איליוהיפוגסטרי או לבצע TAP block במידה והגישה מפשעתית בלבד. כמו כן ניתן להשתמש בשילוב חומרים נרקוטים ושאינם נרקוטים לשיכוך כאב.
סיבוכי הפרוצדורה כוללים דימום, זיהום, הווצרות המאטומה בשדה הניתוחי ופגיעה ברקמת האשך או אספקת הדם שלו. הסיבוכים ההרדמתיים מפורטים בקישור הבא . סיבוכי הרדמה איזורית. קרא/י על סיבוכי המנח.
תסביב אשך- Torsion of testis
כאב חריף באשכים עלול לנבוע מתסביב האשך או תוספתן האשך. התופעה קורית בעיקר בגיל ההתבגרות. ניתוח לבחינת המבנים בשק האשכים נעשה בדחיפות משום שבתסביב האשך ישנה סכנה לאספקת הדם ולחיות האשך.
הניתוח נעשה בהרדמה כללית.
המנח- supine (על הגב).
טיפול בכאב לאחר הניתוח מתבסס על הסננת החתך הניתוחי בחומרים מאלחשים בשילוב חומרים תוך ורידיים נרקוטים ושאינם נרקוטים לשיכוך כאב.
סיבוכים- פגיעה במבני האשך, זיהום, דימום, סיבוכי הרדמה כללית . סיבוכי המנח.
פרוצדורות של שלפוחית השתן
ציסטוסקופיה- cystoscopy
מדובר בהחדרת מכשור אופטי חלול גמיש או קשיח (ציסטוסקופ) דרך השופכה אל שלפוחית השתן לצורך אבחנתי או טיפולי. ההתוויות לביצוע הפרוצדורה כוללות אבחון מקור דמם ממערכת השתן, אבחון מקור לדלקות חוזרות בדרכי השתן, הערכת חסימה במוצא השלפוחית, ביופסיה רקמתית וכריתת גידול קטן בשלפוחית השתן (TURT-ראה להלן) ומעקב לאחר כריתת גידול שלפוחיתי.
פרוצדורה זו נעשית בד"כ תחת הרדמה מקומית (בציסטוסקופיה גמישה אבחנתית), אזורית או כללית, וזאת על פי מאפייני החולה, משך הפרוצדורה הצפוי, האם הפרוצדורה היא אבחנתית או טיפולית, והעדפת המרדים, הכירורג והמטופל. במידה ומדובר בהרדמה כללית לרוב יעשה שימוש ב-LMA קרא עוד... אלא אם יש התוויות נגד לשימוש בו, ובמקרה זה יעשה שימוש בטובוס
קרא עוד... אלא אם יש התוויות נגד לשימוש בו, ובמקרה זה יעשה שימוש בטובוס קרא עוד... .
קרא עוד... .
הפרוצדורה נעשית במנח ליתוטומיה .
אמצעי הניטור בפרוצדורה הם לרוב סטנדרטים. אמצעי ניטור נוספים ידרשו על פי מחלות הרקע של החולה.
טיפול בכאב בתר ניתוחי (פוסטאופרטיבי)- שילוב של חומרים נרקוטים ושאינם נרקוטים לשיכוך כאב.
סיבוכי הפרוצדורה כוללים- תכיפות וצריבה במתן שתן, דימום, נקב של השלפוחית, היפותרמיה וזיהום. אלה מצריכים ערנות המרדים בחדר הניתוח והצוות בהתאוששות לצורך זיהוי וטיפול מהיר.
סיבוכי הרדמה כללית וסיבוכי הרדמה איזורית (במידה ושימשו). סיבוכי המנח.
כריתת גידולים דרך השופכה- TURT- Transurethral resection of tumor
פרוצדורה זו דומה לציסטוסקופיה. גם פה מוחדר מכשור אופטי (ציסטוסקופ) דרך השופכה ודרכו מוחדר מכשור שנועד להרס רקמת הגידול (רזקטוסקופ).
הפרוצדורה הזו נעשית בד"כ תחת הרדמה אזורית (בד"כ הרדמה ספינלית) או כללית, בהתאם למאפייני החולה, משך הפרוצדורה הצפוי, והעדפת המרדים, הכירורג והמטופל.
הפרוצדורה נעשית במנח ליתוטומיה.
אמצעי הניטור בפרוצדורה הם לרוב סטנדרטים. אמצעי ניטור נוספים ידרשו על פי מחלות הרקע של החולה.
טיפול בכאב בתר ניתוחי (פוסטאופרטיבי)- שילוב חומרים נרקוטים ושאינם נרקוטים לשיכוך כאב.
סיבוכי הפרוצדורה כוללים- תכיפות וצריבה במתן שתן, דימום, נקב של השלפוחית, פגיעה בדופן השופכן, היפותרמיה וזיהום. אלה מצריכים ערנות המרדים במהלך הניתוח והצוות בהתאוששות לצורך זיהוי וטיפול מהיר.
סיבוכי הרדמה כללית או איזורית. סיבוכי המנח.
כריתת שלפוחית רדיקלית- Radical cystectomy
כריתת שלפוחית רדיקלית הינה ניתוח מורכב לטיפול בגידול חודר שריר של שלפוחית השתן. לאחר כריתת השלפוחית מוסטים השופכנים (הצינורות המוליכים שתן מהכליות אל שלפוחית השתן) אל מקטע מעי, שקצהו השני נתפר אל דופן הבטן (סטומה – Stoma). אופציה שניה היא שחזור שלפוחית (neo-bladder) ע"י שימוש במקטע של מעי דק או גס המחובר מצד אחד לשופכנים ומצידו השני אל השופכה (הצינור המוליך שתן משלפוחית השתן אל מחוץ לגוף).
הניתוח נעשה בהרדמה כללית (בשל משך הניתוח). הרדמה משולבת כללית ואפידורלית היא אופציה טובה שכן מאפשרת שיכוך כאב אופטימלי לאחר הניתוח וגם מפחיתה את אובדן הדם במהלך הניתוח ומפחיתה הארעות של פקקת ורידים עמוקים.
אמצעי הניטור בנוסף לניטור הסטנדרטי כוללים ניטור לחץ דם המשכי פולשני, ולעיתים קטטר ורידי מרכזי. במקרים מסויימים, על בסיס מחלות הרקע (למשל מחלת לב קשה) יידרש ניטור פולשני נוסף כגון אקו לב וושטי (TEE ) או קטטר בעורק הריאה (PAC ).
המנח- supine (על הגב).
שיכוך כאב בתר ניתוחי- לעיתים שילוב של הרדמה אפידורלית, לעיתים שימוש ב- PCA ולעיתים שילוב חומרים נרקוטים ושאינם נרקוטים לשיכוך כאב. קרא/י עוד על שיכוך כאב בתר ניתוחי.
הניתוח כרוך באבדן דם ונוזלים משמעותי ומצריך הערכה מתמשכת של המרדים בהתייחס לסטטוס הנוזלים, היציבות ההמודינמית והמצב המאטולוגי (רמת המוגלובין) והקרישתי.
חלק מהחולים יזדקקו לאשפוז ממושך בהתאוששות או במסגרת טיפול נמרץ אחרת.
הסיבוכים בהרדמה כללית מפורטים בקישור הבא. סיבוכי הרדמה איזורית. לחץ/י כאן לסיבוכי המנח.
פרוצדורות של בלוטת הערמונית (פרוסטטה)
כריתת ערמונית דרך השופכה- TURP- Transurethral resection of prostate
כריתת ערמונית דרך השופכה נעשית כטיפול בהגדלה שפירה של הערמונית (BPH- benign prostatic hypertrophy) או בסרטן ערמונית שטחי.
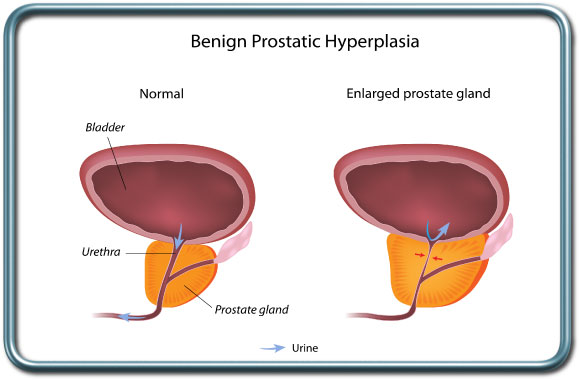
הפרוצדורה נעשית באמצעות רזקטוסקופ שמוחדר דרך השופכה.
השדה הניתוחי נשטף המשכית באמצעות נוזל שטיפה מיוחד תוך כדי הפרוצדורה. לבחירת נוזל השטיפה יש השלכות חשובות על סיבוכים אפשריים (יפורט בהמשך).
הפרוצדורה נעשית לרוב תחת הרדמה אזורית (לרוב ספינלית) או כללית. להרדמה אזורית יש יתרון של אופציה לניטור המשכי של הסטטוס הנוירולוגי של המטופל (המטופל ער) בהקשר לסיבוך TURPS (יפורט בהמשך), וכן הפחתה באבדן דם ובהווצרות פקקת ורידים עמוקים.
הפרוצדורה נעשית במנח ליתוטומיה.
הסיבוכים האפשריים בניתוח הם TURPS- TURP syndrome- סינדרום שנגזר מספיגת נוזלים השטיפה ההיפוטונים אל מחזור הדם. נוצרת הפרעה ברמת האוסמולריות של הדם (היפואוסמולריות), ירידה בריכוז הנתרן בדם (היפונתרמיה) ועליה בנפח הדם ועליה ברמת הגליצין והאמוניה (במידה ומשתמשים בתמיסת גליצין). ההשפעות הללו הן בעלות משמעות רבה ועלולות להוביל להפרעות נוירולוגיות, פרכוסים ותרדמת, הפרעות בתפקוד הלב ובצקת ריאות, והפרעות ראיה.
המרדים יפעל למניעת הסבירות לסינדרום ע"י בחירת נוזלים תוך ורידיים מתאימים במהלך הניתוח, מיעוט מתן נוזלים והעדפת שמירת לחץ דם תקין ע"י חומרים ווזופרסורים (מכווצי כלי דם), בחירת סוג ההרדמה (עדיפות להרדמה אזורית), וניטור קפדני במהלך הניתוח שיכול לעיתים לכלול אמצעים מעבר לאמצעים הסטנדרטים בהרדמה כללית (וזאת על פי מחלות רקע של החולה).
סיבוכים אחרים כוללים נקב של השלפוחית, היפותרמיה, דימום וזיהום. סיבוכי הרדמה כללית או הרדמה איזורית. סיבוכי המנח מופיעים בקישור הבא.
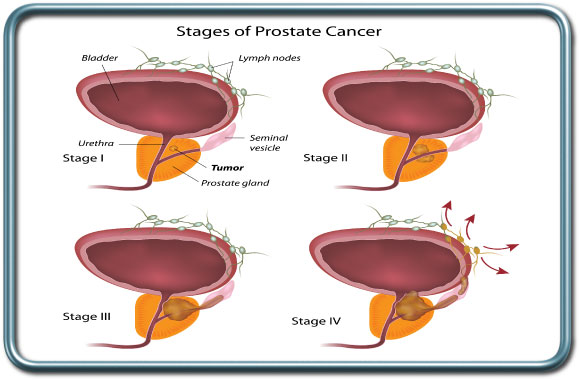
כריתת ערמונית רדיקלית- Radical prostatectomy
כריתה רדיקלית של הערמונית היא התערבות הבחירה בסרטן ערמונית בגיל מתחת ל-65. מדובר בניתוח עם אבדן דם משמעותי, ועל כן הממליצים על שימוש באופציות להפחתת דמם פריאופרטיבי- למשל, acute normovolemic hemodilution (הקזת דם, שיכול לשמש בהמשך לעירוי), מתן אריתרופוייטין פרהאופרטיבית (מה שמעלה את רמת ההמוגלובין), שימוש ב- cell saver (מכשור המאפשר איסוף הדם המושל מהשדה הניתוחי והחזרתו לחולה- שיטה זו במחלוקת משום שיש חשש מזריעת תאי גידול בגוף).
- Retropubic- בגישה זו המנח הוא hyperextended supine ובהמשך טרנדלנבורג- יש פה סיכון לפגיעות בגב ובעצבים. מנח זה כרוך גם בסיכון לתסחיפי אויר, קושי הנשמתי, הווצרות בצקת בראש ובנתיב האויר, דבר שיכול להקשות על האקסטובציה, וכן לרבדומיוליזיס (פירוק שריר) והפרעה כלייתית כתוצאה מכך.
הניתוח יכול להעשות בהרדמה אזורית (כרך בפחות אבדן דם) או בהרדמה כללית משולבת בהרדמה אפידורלית לצורכי שיכוך כאב פוסטאופרטיבי.
- Perineal- הגישה הזו נעשית במנח exaggerated lithotomy, המסכן בפגיעות בשרירים ובעצבים, וכן גורם להפרעה נשימתית משמעותית ולכן שולל הרדמה אזורית כהרדמה בודדת לסוג זה של ניתוח. לעומת הגישה הרטרופובית ניתוח בגישה זו הוא קצר יותר, כרוך בפחות אבדן דם, והתאוששות מהירה יותר.
- Laparoscopic/robotic- הגישות הללו כרוכות בפחות אבדן דם והתאוששות מהירה יותר אך מצריכות מיומנות רבה מצד המנתח ומשך הניתוח ארוך יותר ועלותו גבוהה יותר. המנח הוא low lithotomy מה שיוצר סיכון לפגיעות עצביות ושריריות ובצקת נתיב אויר. ההרדמה במקרה זה היא כללית.
שיכוב כאב בתר ניתוחי (פוסטאופרטיבי)- לעיתים שילוב הרדמה אפידורלית, לעיתים PCA - Patient controlled analgesia, ולעיתים משלב חומרים נרקוטים ושאינם נרקוטים לשיכוך כאב. קרא/י עוד על שיכוך כאב בתר ניתוחי.
הסיבוכים כוללים סיבוכי הרדמה כללית ו/או הרדמה איזורית.
פרוצדורות של השופכן (ureter)
אורטרוסקופיה- Ureteroscopy
זוהי פרוצדורה שנעשית ע"י החדרת מכשור אופטי גמיש או קשיח (אורטרוסקופ) דרך השופכה, אל שלפוחית השתן ומשם אל השופכן (צינור המחבר את הכליה עם שלפוחית השתן).
ההתוויות לפרוצדורה כוללות אבחון של דלקות חוזרות בדרכי השתן או דימום ממערכת השתן, טיפול באבן בשופכן (מרבית המקרים), או בחסימה ע"י גידול בשופכן. לעיתים מוחדר תומכן (סטנט) אל השופכן על מנת למנוע חסימה והפרעה בזרימת השתן מהכליה אל השלפוחית.
הפרוצדורה נעשית תחת הרדמה אזורית (בד"כ ספינלית) או כללית, בהתאם למאפייני החולה, משך הפרוצדורה הצפוי, והעדפת המרדים, הכירורג והמטופל.
הפרוצדורה נעשית במנח ליתוטומיה.
אמצעי הניטור בפרוצדורה הם לרוב סטנדרטים. אמצעי ניטור נוספים ידרשו על פי מחלות הרקע של החולה.
סיבוכי הפרוצדורה כוללים- תכיפות וצריבה במתן שתן, דימום, נקב של השלפוחית, נתק או התנקבות של השופכן, פגיעה במבנים סמוכים, היפותרמיה וזיהום. אלה מצריכים ערנות המרדים במהלך הניתוח והצוות בהתאוששות לצורך זיהוי וטיפול מהיר.
וכן סיבוכי הרדמה כללית או איזורית, וסיבוכי המנח.
פרוצדורות כליתיות
כריתת כליה חלקית/מלאה- Partial/Radical nephrectomy
כריתת כליה נעשית לרוב בשל גידול. כריתה חלקית כולל כריתת חלק מהכליה ונעשית בגידולים קטנים יחסית וכאשר יש משמעות קריטית לשימור תפקוד כלייתי (למשל כשתפקוד הכליה השניה פגוע). כריתה רדיקלית נעשית בגידולים פולשניים יותר וכוללת כריתת כל הכליה, השומן והרקמה סביבה ולעיתים גם את בלוטת יותרת הכליה שמעליה.
יש לציין כי גידולים כליתיים לעיתים פולשים אל כלי הדם הכליתיים ואף אל הוריד הנבוב התחתון שהוא הוריד המרכזי המנקז דם אל הלב. במקרים נדירים יידרש שימוש במכונת לב ריאה לביצוע הניתוח.
ישנן שתי גישות לכריתת כליה- גישה לפרוסקופית וגישה פתוחה.
- גישה פתוחה- Open- כריתת כליה בגישה פתוחה הוא לרוב ניתוח כואב יותר, עם אבדן דם רב יותר וזמן התאוששות ממושך יותר.
ההרדמה במקרה זה היא בד"כ הרדמה כללית בשילוב הרדמה אזורית אפידורלית (בעיקר לצורך שיכוך כאב פוסטאופרטיבי).
אמצעי הניטור בניתוח זה יכללו לעיתים קרובות מעבר לניטור הסטנדרטי בהרדמה כללית ניטור לחץ דם פולשני המשכי, לעיתים קטטר ורידי מרכזי ולעיתים ניטור פולשני להערכת תפקוד המודינמי (בחולים נבחרים בסיכון).
סיבוכי הגישה הפתוחה כוללים דימום רב, כאב, חזה אויר, זיהום, פקקת ורידים עמוקים ותסחיף ריאתי.
- גישה לפרוסקופית- Laparoscopic- הגישה הלפרוסקופית כרוכה בחתכים קטנים יותר והיא יותר סלקטיבית בנזק הרקמתי על כן הכאב הפוסטאופרטיבי מופחת לעומת הגישה הפתוחה. מצד שני הגישה הזו מצריכה מיומנות רבה יותר מצד הכירורג והניתוח אורך זמן רב יותר.
גם פה ההרדמה הנבחרת היא הרדמה כללית אך השילוב של הרדמה אפידורלית נעשה באופן סלקטיבי לפי מאפייני החולה ונרחבות הניתוח.
ניתוח לפרוסקופי כרוך בסיבוכים הכוללים ספיגת יתר של פחמן דו חמצני (המשמש לניפוח חלל הבטן במהלך הניתוח), חזה אויר, אמפיזמה תת עורית, דימום (פחות מהגישה הפתוחה), זיהום, פקקת ורידים עמוקים ותסחיפי ריאה. ראה/י סיבוכי ניתוחים לפרוסקופים.
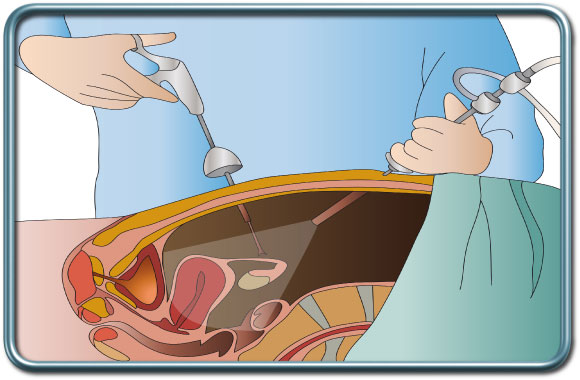
המנח בניתוח זה- בגישה הפתוחה- "kidney position" (על הצד), בגישה הלפרוסקופית- supine (על הגב) עם הטיה).
טיפול בכאב בתר ניתוחי- לעיתים שילוב הרדמה אפידורלית, לעיתים PCA- patient controlled analgesia ולעיתים שילוב של חומרים נרקוטים ושאינם נרקוטים לשיכוך כאב, בהתאם למחלות הרקע, גיל ומצבו הרפואי של החולה. קרא/י עוד על טיפול בכאב בתר ניתוחי.
מעבר לסיבוכים שצוינו ישנם סיבוכי הרדמה כללית, סיבוכי הרדמה איזורית (במידה ושימשה) וסיבוכי המנח.