מחלות רקע והרדמה במבוגרים - מחלות לב וכלי דם
- פרטים
- נוצר ב 17 יולי 2013
- נכתב על ידי דר' גרג'י יונתן
- כניסות: 386352
מחלות קרדיווסקולריות (לב וכלי דם)
ההשלכות של מחלת לב וכלי דם על ההרדמה הן משמעותיות שכן חומרי ההרדמה כשלעצמם פוגעים בתפקוד הלב, משנים את קצב הלב, ומשנים את טונוס העורקים הפריפרים ובכך עשויים לשנות פרמטרים מהותיים כמו לחץ הדם ותפוקת הלב ולהשפיע על מערכות שונות בגוף. יתרה מכך, תגובת הסטרס הניתוחי ומעברי נוזלים במהלך הניתוח ולאחריו משפיעים מאד על תפקוד המערכת הקרדיווסקולרית. המרדים צריך לקבל תמונה מקיפה על תפקוד המערכת הקרדיווסקולרית על מנת להחליט על אופן החלת המטופל לפני ההרדמה, צורת ההרדמה, אמצעי הניטור במהלך הניתוח, צורת הערת החולה ומתאר האשפוז והטיפול בו לאחר הניתוח.
החברה האמריקאית לקרדיולוגיה הוציאה הנחיות להתערבויות טיפוליות ואבחנתיות טרום ניתוחיות במקרה של חולה לב שמיועד לעבור ניתוח לא לבבי. רוב המרדימים מתבססים על קווים מנחים אלה בהערכת החולה במפגש הטרום ניתוחי. הקווים המנחים לוקחים בחשבון פרמטרים כמו חומרת וסוג מחלת הלב, מידת האקוטיות של המחלה, האם הניתוח המיועד דחוף או לא, האם המטופל מסוגל לבצע פעילות גופנית ובאיזו עוצמה, מהי נרחבות הניתוח המיועד, האם יש גורמי סיכון נוספים להסתמנות לבבית פריאופרטיבית- כל אלה מתאגדים לכדי הערכת הסיכון לסיבוכים קרדיווסקולרים פריאופרטיבים, ומכאן נגזרת ההחלטה האם לבצע בדיקות נוספות לפני הניתוח כגון מבחן מאמץ, מיפוי לב, אקו לב, צנתור לב, והתערבויות טיפוליות כגון הוספת טיפול תרופתי (חוסמי ביתא) או צנתור טיפולי ואף ניתוח מעקפים.
ההחלטות האבחנתיות והטיפוליות לגבי כל מטופל נעשות בכל מקרה לגופו ע"י המרדים והקרדיולוג המטפל.
תוכלו להעריך את מצבכם הלבבי לפי הנחיות החברה האמריקאית לקרדיולוגיה בקישור הבא.
נפרט להלן את המחלות הקרדיווסקולריות השונות והשלכותיהן על ההרדמה.
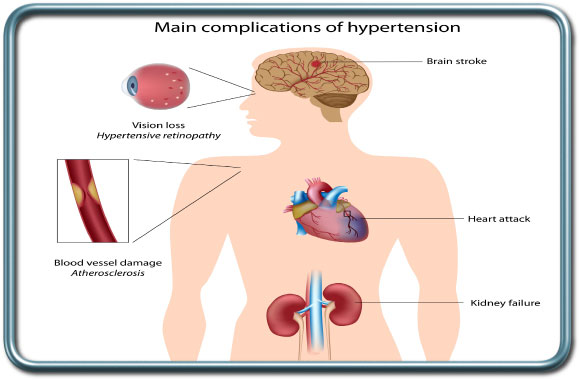
יתר לחץ דם- Hypertension
- יתר לחץ דם סיסטמי-Systemic Hypertension יתר לחץ דם הינה מחלה כרונית נפוצה בגיל המבוגר. הגורמים לה רבים. חולה עם יתר לחץ דם לא מאוזן הוא בסיכון למחלות לב, שבץ מוחי בשל קריש דם או דימומים מוחיים, מחלות כליה, עיניים ועוד. הפיזיולוגיה של איברים שונים משתנה במצב כרוני של יתר לחץ דם. במצב זה ירידה של לחץ הדם לרמה נורמלית עלולה להוביל להעדר אספקת דם מספקת לאיברים חיוניים כגון המוח. מעבר לכך, לחץ הדם נוטה לעלות במהלך גירויים מכאיבים במהלך הניתוח (אינטובציה, חיתוך רקמות שונות) ותגובה זו עלולה להיות מוגזמת במקרים של יתר לחץ דם לא מאוזן.
המרדים נדרש לשמר את לחץ הדם בגבולות כ-20% מלחץ הדם הכרוני של המטופל על כן חשוב ליידע את המרדים לגבי לחץ הדם הממוצע בשבועות האחרונים. במקרים של לחץ דם קשה מאד (מעל 180 סיסטולי או 110 דיאסטולי) נדרש איזון תרופתי של לחץ הדם לפני ניתוח אלקטיבי אלא אם דחיית הניתוח תיצור פגיעה בלתי מתקבלת על הדעת בבריאות החולה בהיבטי מחלתו הכירורגית.
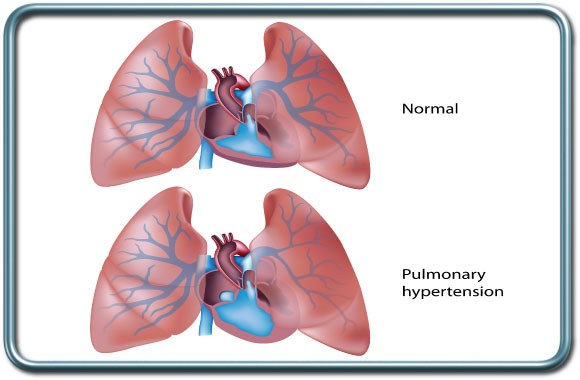
- יתר לחץ דם ריאתי-Pulmonary Hypertension יתר לחץ דם ריאתי הוא מצב שונה מיתר לחץ דם סיסטמי והסיבות לו משתנות מחולה לחולה. הערכה מקיפה של תפקוד הלב, כולל ביצוע אקו לב מחוייבת להערכת הגורמים ליתר לחץ הדם הריאתי, דרגתו והשפעתו על תפקוד חדר ימין של הלב. הטיפול בחולים עם יתר לחץ דם ריאתי קשה עלול להיות מאתגר עבור המרדים. המרדים ישלוט בפרמטרים שונים של ההנשמה (לרמת החמצן והפחמן הדו חמצני בדם יש השפעה על טונוס כלי הדם הראתיים), וישלוט בטונוס כלי הדם הריאתיים על ידי חומרים שונים הניתנים בשאיפה (NO, פרוסטין), או תוך ורידית (למשל מילרינון) על מנת לשלוט בדרגת יתר לחץ הדם הריאתי ולהמנע מקטסטרופה תוך ניתוחית.
מחלת לב איסכמית
- מצב לאחר אוטם חריף של שריר הלב (התקף לב) לאחרונה-Recent Myocardial Infarction- אוטם חריף של שריר הלב בטווח של חודש שם את המטופל בסיכון גבוה לסיבוכים לבביים שכוללים הפרעות בקצב הלב, אי ספיקת לב, אוטם חוזר, קרע של שריר פפילרי (שריר המותח את עלי המסתמים), דלף מסתמי ומוות (בעיקר כשתעוקת החזה ממשיכה או כשיש מבחן מאמץ עדכני חיובי). הארגון האמריקאי לקרדיולוגיה ממליץ להמנע מניתוח אלקטיבי בטווח הזמן הזה אלא אם מדובר בניתוח חירום מסכן חיים. במקרה זה יאלץ המרדים לנקוט בכל הטכניקות ההרדמתיות על מנת למזער את הסיכון (שליטה הדוקה בפרמטרים המודינמים וניטור פולשני תוך כדי ההרדמה והמהלך הפוסטאופרטיבי).
- מצב לאחר אוטם של שריר הלב (התקף לב)-Status Post Myocardial Infarction - אוטם של שריר הלב בעבר (מעל חודש) עדין שם את המטופל בסיכון לאוטם חוזר או לאי ספיקת לב כתוצאה מהפגיעה בשריר הלב. עם זאת, חולה יציב, ללא סימפטומים לבביים, שהוכח שאינו בסיכון לאוטם חוזר על סמך מיפוי לב או אקו לב במאמץ, ותפקוד הלב שלו סביר על סמך סבילותו למאמצים או על סמך בדיקת אקו לב, יכול לעבור ניתוח אלקטיבי תוך מודעות לסיכון מוגבר במידה מסויימת, ותוך נקיטת כל האמצעים על מנת להקטין את הסיכון, קרי טיפול תרופתי מתאים לפני הניתוח (חוסמי ביתא) ואמצעי ניטור מתאימים במהלך הניתוח, על פי החלטת המרדים (לעיתים קרובות ניטור המשכי של לחץ הדם ע"י קטטר עורקי).
יש לציין שישנם חולים שחוו בעברם אוטם שריר הלב מבלי שחשו בתעוקת חזה (silent MI). האוטם יכול להתגלות בהמשך למשל בבדיקת אקג או אקו לב. תופעה זו מאפיינת סכרתיים, חולים הסובלים מנוירופתיה, ושכיחה יותר בנשים.
- תעוקת חזה יציבה-Stable Angina Pectoris - תעוקת חזה יציבה מאופיינת בכאבי חזה בעלי אופי תעוקתי (כאב לוחץ, בקדמת החזה, לעיתים מקרין לזרוע/צוואר/בטן עליונה), המופיעים עקב מאמץ פיזי או התרגשות, וחולפים זמן קצר לאחר הפסקת הפעילות. הכאבים הללו מעידים על חסימה בדרגה גבוהה בכלי הדם הכליליים (כלי הדם המספקים את הלב). עליה בצריכת הדם של הלב כתוצאה מהמאמץ/התרגשות, והעדר עליה מתאימה באספקת הדם ללב, עקב החסימה, יוצרים את הכאב. על אף שמצב זה מעלה את הסיכון ההרדמתי, יציבותה של החסימה מאפשרת ביצוע ההרדמה תוך שימת דגש על התערבויות מניעתיות, טכניקה הרדמתית מתאימה ואמצעי ניטור מתאימים (למשל חוסמי ביתא טרם הניתוח, שמירת קצב לב ולחץ דם תקינים במהלך ההרדמה, נרקוטיקה במינון גבוה).
- תעוקת חזה בלתי יציבה-Unstable Angina Pectoris - תעוקת חזה בלתי יציבה מאופיינת בכאב חזה בעל אופי תעוקתי המופיע במאמצים מינימלים או בלי קשר למאמץ, או הופעה חדשה של כאב חזה תעוקתי, או החמרה של תעוקת חזה יציבה (כלומר הופעתה במאמצים קלים מבעבר). מצב זה אינו יציב ומעלה משמעותית את הסיכון לאוטם חריף פריאופרטיבי של שריר הלב וההתייחסות אליו דומה לזו של אוטם חריף בשריר הלב לאחרונה (ראה לעיל'), כלומר דחיית ניתוח אלקטיבי וביצוע פרוצדורות אבחנתיות או טיפוליות (כגון צנתור לב) בהתאם למצב החולה. יוצא מן הכלל הוא ניתוח חירום מסכן חיים. במקרה זה יאלץ המרדים לנקוט בכל הטכניקות ההרדמתיות על מנת למזער את הסיכון (שליטה הדוקה בפרמטרים המודינמים וניטור פולשני תוך כדי ההרדמה והמהלך הפוסטאופרטיבי).
- סטנטים בעורקים הכליליים- Coronary Stents - אחד הטיפולים באוטם חריף של שריר הלב או הצרות קשה של העורקים הכליליים היא החדרת סטנט (מעין גליל קפיצי מוארך המרחיב את ההצרות בכלי הדם) ע"י צנתור העורקים הכליליים.
חולים שעברו החדרת סטנט מצויים בסיכון מוגבר לארועים קרדיווסקולרים פריאופרטיבים (למשל אוטם בשריר הלב) למשך תקופה לאחר החדרת הסטנט, שמשכה תלוי בסוג הסטנט. במקרה של- Bare metal stent (סטנט ללא ציפוי) תקופת ההמתנה היא כחודש ואילו בשימוש ב- Drug eluting stent (סטנט "מצופה" המפריש תרופה) – נדרשת המתנה של 6-12 חודשים.
מעבר לכך, על המרדים לשקול בשיתוף עם הקרדיולוג והכירורג הפסקה של התרופות נוגדות הטסיות (אספירין-Aspirin ופלוויקס-Plavix לרוב) שניתנות לאחר הכנסת סטנט, אל מול הסיכון להווצרות קריש דם בעורקים הכליליים (אוטם שריר הלב),
ומנגד יש לשקול את הסיכון לדמם במהלך הניתוח והסיכון שבהרדמה אזורית נויראקסיאלית תחת השימוש בתרופות אלה (סיכון להמאטומה אפידורלית).
אי ספיקת לב- Congestive Heart Failure
אי ספיקת לב הינה הפרעה בתפקוד הלב הגורמת להפחתה בתפוקת הלב. הגורמים לאי ספיקת לב הינם רבים וכוללים מחלת לב איסכמית, אוטם קודם, הפרעה מסתמית, הפרעה בקצב הלב וכו'. ישנם סוגים שונים של הפרעות בתפקוד הלב- למשל- הפרעה סיסטולית- הפרעה בהתכווצות שריר הלב, או הפרעה דיאסטולית- הפרעה בהרפייה ומילוי של הלב, הפרעה של הלב הימני- שעשוייה להתבטא בבצקות פריפריות, הגדלה של הכבד וגודש ורידי צווארי, לעומת הפרעה של הלב השמאלי- שיכולה להתבטא בבצקת ריאות והחמרת קוצר נשימה בשכיבה. אי ספיקת לב היא תהליך דינמי שמשתנה עקב השפעות פיזיולוגיות ומצבי חולי שונים- למשל מאמץ, מחלת חום, התרגשות וכו'. מצבים אלה עלולים לגרום להחמרה באי ספיקת הלב ובהסתמנותה. אי ספיקת לב סוערת מהווה התווית נגד לניתוח אלקטיבי ויש לדחות את הניתוח עד לייצוב החולה. גם אי ספיקת לב בעבר מהווה גורם סיכון הרדמתי (ראה הקווים המנחים של החברה האמריקאית לקרדיולוגיה).
המרדים ירצה לעיין בבדיקות עדכניות להערכת תפקוד הלב- כולל אקו לב, וכן ירצה להתרשם מהסבילות של החולה למאמצים שונים.
חולה באי ספיקת לב צריך להגיע לניתוח במצב אופטימלי תוך איזון תרופתי של לחץ הדם, קצב הלב, סטטוס הנוזלים בגוף ותפקוד שריר הלב באמצעים פרמקולוגים- זה נעשה לרוב בשיתוף עם הקרדיולוג המטפל.
חולים אלה מצריכים התייחסות מיוחדת מצד המרדים הן באינדוקציית ההרדמה (שימוש בחומרים עם פגיעה מינימלית בתפקוד הלב, ושמירה על פרמטרים המודינמים מיטביים), הן בשימור ההרדמה והניטור התוך ניתוחי והפוסטאופרטיבי (כולל ניטור לחץ דם פולשני, וכן שימוש באמצעים להערכת תפקוד הלב תוך ניתוחית כגדול TEE או PAC), והן בהקפדה יתרה על הטיפול התוך ניתוחי והפוסטאופרטיבי בנוזלים, על מנת להמנע מהחמרת אי הספיקה.
הפרעה בקצב הלב- Cardiac Arrhythmias
הפרעות קשות בקצב הלב מהוות גורם סיכון הרדמתי משמעותי שכן יכולות להחמיר ולגרום להחמרת ההפרעה בתפקוד הלב במהלך ההרדמה. על פי הנחיות החברה האמריקאית לקרדיולוגיה יש להתייחס להפרעות קצב הלב מהסוגים הבאים כאל בעיות בעלות סיכון גבוה-חסם עלייתי-חדרי מדרגה גבוהה (Mobitz II, Grade III), ברדיקרדיה (קצב לב איטי) סימפטומטית, הפרעת קצב חדרית סימפטומטית, טכיקרדיה חדרית (VT) חדשה, הפרעת קצב עלייתית (למשל פרפור פרוזדורים או רפרוף פרוזדורים) עם קצב חדרי בלתי נשלט (מעל 100 במנוחה). במקרים אלה יש לדחות ניתוח אלקטיבי עד לאיזון וטיפול בהפרעת הקצב. במקרים של ניתוח דחוף, הניתוח יעשה תוך אמצעי ניטור קפדניים וטכניקות הרדמתיות לאופטימיזציה של קצב הלב ותפקוד הלב ולרוב יבקש המרדים נוכחות של מכשיר דהפיברילטור בזמינות מיידית ואף חיבור החולה לדהפיברילטור ע"י מדבקות על החזה והגב.
קוצב לב / דהפיברילטור- Heart Pacemaker/ Implantable Cardioverter Defibrilator
מטופלים בעלי קוצב לב או דהפיברילטור פנימי מחוייבים לעבור בדיקת ותכנות הקוצב במרפאת הקוצבים יום לפני הניתוח או ביום הניתוח, בהתאם לנדרש. מכשור חשמלי רב בחדר הניתוח, ובעיקר מכשור חשמלי המשמש את הכירורג לחיתוך/צריבת רקמה, עלול לפגום באופן הפעולה של הקוצב או להפעיל את הדהפיברילטור (מכת חשמל) באופן שמסכן את המטופל.
הבדיקה במרפאת הקוצבים כוללת לעיתים תכנות הקוצב באופן שיאפשר שימוש במכשור החשמלי במהלך הניתוח ללא הפרעה לקצב הלב של המנותח. במידה ומדובר בדהפיברילטור, הוא לרוב מנותק במהלך הפרוצדורה והחולה מחובר לדהפיברילטור חיצוני באמצעות פדים המודבקים לחזה.
בתום הניתוח מוזמן נציג מרפאת קוצבים, בד"כ לחדר ההתאוששות לצורך החזרת תוכנת הקוצב/דהפיברילטור המקורית או שינוי התוכנה בהתאם לצורך הרפואי.
הפרעה מסתמית-Heart Valve disorder
מסתמי לב פגועים קשות עלולים להוביל להפרעה קשה בתפוקת הלב. היצרות קשה של המסתם האורטלי (Aortic Stenosis) עלולה להסתמן כהתעלפות (סינקופה), כאב בחזה (כאב אנגינוטי), קוצר נשימה (כתוצאה מגודש/בצקת ריאתית) או מוות פתאומי, ונחשבת כמצב הרדמתי מסוכן. ההתייחסות להצרות קשה של המסתם האורטלי או היצרות סימפטומטית של המסתם המיטרלי (Mitral Stenosis) מבחינת הסיכון ההרדמתי היא כאל אוטם חריף בשריר הלב, קרי דחיית ניתוח אלקטיבי עד לייצוב החולה/תיקון ניתוחי או צינתורי של ההפרעה המסתמית.
גם הפרעות מסתמיות אחרות והפרעות מסתמיות קלות יותר הן בעלות השלכות משמעותיות על ההרדמה. כל הפרעה מסתמית מאופיינת בפרמטרים ההמודינמים האופיניים לה ובשאיפה לפרמטרים המודינמים שמשפרים את מצב החולה. המרדים, באמצעות שליטה בקצב הלב, לחץ הדם, סטטוס הנוזלים בגוף, תפקוד שריר הלב, וטונוס כלי הדם הפריפרים והריאתיים, ישאף לכוון לסטטוס ההמודינמי שייטיב עם החולה.
הפרעה מסתמית מחייבת הערכה עדכנית של חומרתה ושל תפקוד שאר מסתמי הלב ושריר הלב- הערכה כזו נעשית באמצעות בדיקת אקו לב לפני הניתוח וכן באמצעות הערכת הסטטוס התפקודי של המטופל.
מחלות לב מולדות-Congenital Heart Disease
ראה/י הרדמה ומחלות רקע בילדים.
מחלות הפריקרד (קרום הלב)
מחלות אלה מסכנות באי יציבות המודינמית עקב הפרעה לתפקוד הלב, ומחייבות בירור.
- פגמים מולדים בפריקרד- העדר פריקרד מלא או חלקי יכול להוביל להסטה או התבלטות (הרניאציה) של הלב, וללחץ על הוורידים הנבובים, עם הסתמנות של אי יציבות המודינמית. מצב זה יכול להצריך תיקון כירורגי (פריקרדיופלסטיה) לפני ניתוח אלקטיבי.
- פריקרדיטיס- Pericarditis - פריקרדיטיס חריפה עלולה להגרם מזיהום וירלי, חיידקי או טפילי, ויכולה להיות ביטוי למחלה סיסטמית או מקומית כגון ממאירות, מחלות קולגן, היפותירוידיזם ואי ספיקת כליות. נוכחות פריקרדיטיס חריפה מצדיקה דחיית ניתוח אלקטיבי. חשוב גם להבדיל בין מצב זה לבין מצבים לבביים אחרים בעלי הסתמנות דומה כגון ארוע לבבי כלילי, או דיסקציה של אבי העורקים.
פריקרדיטיס יכולה להיות "יבשה" או ליצור תפליט פריקרדיאלי המתבטא בלחץ על מדורי הלב עם הסתמנות באי יציבות המודינמית (טמפונדה).
ישנה משמעות לגורם לפריקרדיטיס ולגודל התפליט במידה וישנו.
הטיפול במצב זה כולל, בהתאם לגורם, תרופות אנטידלקתיות (NSAIDS, סטרואידים, כולכיצין) , לעיתים טיפול אנטיביוטי, ובמקרים מסויימים (תפליט גדול, טמפונדה, תפליט מוגלתי וכו') נדרש ניקוז מל עורי או כירורגי של התפליט.
ניתוחים דחופים ידרשו לעיתים הרדמה בנוכחות פריקרדיטיס חריפה עם תפליט פריקרדיאלי. מקרים אלה מצריכים הכנה מוקדמת של החולה ע"י ניקוז התפליט ובמקרים מסויימים ניטור פולשני של תפקוד הלב במהלך ההרדמה. במקרים אלה השריית ההרדמה תהיה תוך שימוש בתרופות עם ההשפעה שלילית המודינמית מצומצמת ככל שניתן (קטמין למשל) והתאמת צורת ההנשמה והטיפול בנוזלים.
- תפליט פריקרדיאלי- Pericardial Effussion - תפליט פריקרדיאלי הינו נוזל המצטבר בין הלב לבין מעטפת הלב- הפריקרד- הגורמים להצטברות הנוזל הם רבים ומגוונים, כולל מצב זיהומי, מחלות קולגן, ממאירות, אי ספיקת כליה, היפותירוידיזם וכו', ויש לעמוד על הסיבה להצטברות הנוזל טרם הניתוח.
התפליט כשלעצמו, כשגדול, הוא בעל השלכות על תפקוד הלב ולכן חובה להעריך לפני ניתוח את כמות הנוזל או שינוי בכמות הנוזל וכן את ההשפעה ההמודינמית על תפקוד הלב באמצעות בדיקת אקו לב. מקרים מסויימים (תפליט גדול, סימני לחץ על מדורי הלב-טמפונדה) מצריכים ניקוז התפליט מל עורית או בניתוח. גודל התפליט וההשפעות ההמודינמיות ישפיעו על החלטה לדחות או לקיים כסדרו ניתוח מתוכנן. תפליט גדול עם לחץ על מדורי הלב (טמפונדה) שולל ביצוע הרדמה כללית (וגם אזורית נויראקסיאלית) לניתוח מתוכנן ונדרש ניקוז של התפליט תחת הרדמה מקומית. מצבים דחופים בהם לא ניתן לבצע ניקוז טרם הפרוצדורה ידרשו לעיתים הרדמה בנוכחות תפליט פריקרדיאלי גדול עם סימני טמפונדה (לחץ על מדורי הלב). במקרים אלה השריית ההרדמה תהיה תוך שימוש בתרופות עם ההשפעה שלילית המודינמית מצומצמת ככל שניתן (קטמין למשל) והתאמת צורת ההנשמה והטיפול בנוזלים. מקרים אלה מצריכים ניטור פולשני של תפקוד הלב במהלך ההרדמה.
- פריקרדיטיס קונסטריקטיבית- Constrictive pericarditis - מצב זה מאופיין בהתקשות הפריקרד (קרום הלב) בשל מצב דלקתי כרוני כך שהתרחבות הלב מופרעת. המחלה יכולה להתבטא באי ספיקת הלב הימני (מתבטאת בבצקות בגפיים, עייפות, תפליטים פלאורלים, הגדלת הכבד, וכו'). האבחנה נעשית על סמך בדיקות כולל אקו לב, CT, MRI, צנתור לב ולעיתים ביופסיה פריקרדיאלית. הטיפול במצב זה הינו פריקרדיוקטומיה (כריתת פריקרד).
הרדמה במצב זה מצריכה שימוש בתרופות הרדמה, נוזלים, ותרופות נוספות, תוך שימור תפקוד הלב. במהלך ההרדמה ידרש ניטור פולשני (כולל קטטר עורקי לניטור המשכי של לחץ הדם, TEE- אקו לב דרך הוושט).
מפרצת של אבי העורקים-Aortic aneurysm
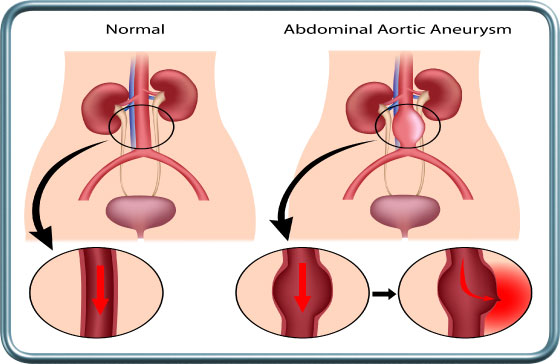
מפרצת של אבי העורקים היא הרחבה לא תקינה של העורק הראשי. הסיכון בהרחבה זו הוא קרע של דופן העורק, דימום מסיבי ומוות. הרחבה של העורק מעבר לדרגה מסויימת מצריכה ניתוח לתיקון המפרצת (תוכלו להרחיב על כך בהרדמה לניתוחי כלי דם ). הרדמה וניתוח בחולה עם מפרצת מחייבת התייחסות המרדים שכן מהלך ההרדמה מאופיין בשינויי לחץ דם שעלולים להעלות את הסיכון לקרע של המפרצת. מתפקידי המרדים לשמור לחצי דם שאינם גבוהים, באמצעים פרמקולוגים ואחרים. מפרצת של אבי העורקים מהווה לעיתים קרובות גם סמן למחלה טרשתית בעורקים אחרים, למשל עורקי הלב או המוח, כך שידרש לעיתים (תלוי בסוג הניתוח ובמאפייני החולה) בירור טרום ניתוחי לגבי תפקוד מערכות אלה. כמו כן, במהלך ההרדמה ידרשו פעולות ואמצעי ניטור שיאפשרו שימור מיטבי של מערכות אלה.
מחלת כלי דם פריפרים- PVD-peripheral vascular disease
מחלה טרשתית של כלי דם פריפרים (למשל של הגפיים התחתונות) מתבטאת בהפרעה לאספקת הדם לגפיים ובכאב/ שינויים תחושתיים/ הפרעות הליכה/ עד כדי נמק של הגפה. מחלה זו מהווה גם סמן למחלה טרשתית מפושטת המערבת מערכות נוספות, כגון הלב, המוח והכליות. על כן יידרש לעיתים (תלוי בסוג הניתוח ובמאפייני החולה) בירור טרום ניתוחי לגבי תפקוד מערכות אלה. כמו כן, במהלך ההרדמה ידרשו פעולות ואמצעי ניטור שיאפשרו שימור מיטבי של מערכות אלה.
פקקת ורידים עמוקים- DVT- Deep vein thrombosis
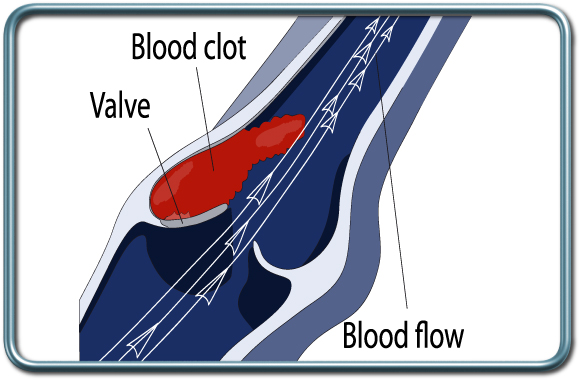
פקקת של הורידים העמוקים היא תופעה מסוכנת של הווצרות קריש דם בורידים העמוקים, בד"כ בגפיים התחתונות. קריש דם זה עלול להנתק ולהסחף עם זרם הדם אל הריאות- תסחיף ריאות (pulmonary embolism), מה שיכול להוביל להפרעה נשימתית והמודינמית קשה עד כדי סיכון למוות.
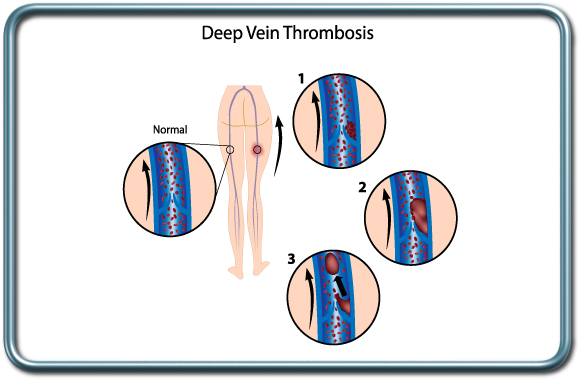
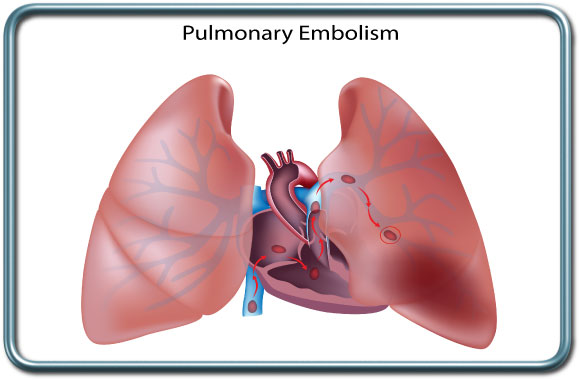
גורמי הסיכון להווצרות פקקת ורידים עמוקים הם רבים וכוללים נטיה מולדת לקרישתיות יתר, מצבים בהם תנועת הגפיים מוגבלת (שיתוק, ריתוק ממושך למיטה), הריון ונטילת גלולות למניעת הריון, עישון, סרטן, פציעה משמעותית, ניתוח ושיקום מניתוח, שמנות, זיהום סיסטמי (ספסיס) ועוד. התקופה סביב הניתוח כרוכה בסיכון לפתח פקקת ורידים עמוקים הן בשל ריתוק ממושך למיטה ותנועת גפיים מוגבלת (אולי בשל כאב), הן בשל הגורם לניתוח. סביב הניתוח יעשה מאמץ למנוע הופעת פקקת ורידים עמוקים ע"י שימוש באמצעים פרמקולוגים ל"דילול הדם" (קלקסן, הפרין), וע"י שימוש בגרביים אלסטיות או גרביים מתנפחות המסייעות בשימור זרימת הדם הורידית בגפיים התחתונות ומניעת קרישי דם. במקרים מסויימים בהם ישנה התוויית נגד לשימוש ב"מדללי דם" וכאשר ישנם גורמי סיכון משמעותיים להווצרות פקקת ורידים מוחדר פילטר לוריד הנבוב התחתון (IVC filter)-מעין מסננת שמונעת סחיפת קריש הדם בגפיים התחתונות אל הריאות. הפילטר מוחדר בגישה מפשעתית.
חולים הנמצאים בסיכון גבוה לפקקת ורידים עמוקים או שכבר סובלים מהתופעה מהווים אתגר מיוחד שכן הטיפול ב"מדללי דם" מעלה את הסיכון לדמם משמעותי במהלך הניתוח ולכן יש לתזמן היטב הפסקה וחידוש תרופות אלה. בהחלטה להמשיך או להפסיק טיפול נוגד קרישה נלקחים בחשבון הסיכון לדמם בניתוח (כלומר נרחבות הניתוח ומשמעות הדימום במידה ויופיע- למשך דימום לאחר ניתוח מוח עלול להיות הרה אסון להבדיל מדימום בניתוח גפה) והסיכון לסיבוכים קרישתיים עם הפסקת הטיפול.
לפי המלצות הקולג' האמריקאי לניתוחי חזה משנת 2012, קומדין המשמש כטיפול ומניעה בפקקת ורידים עמוקים יופסק 5 ימים לפני ניתוח (למעט ניתוח דנטלי או עורי מינורי). חידוש התרופה יעשה בערב יום הניתוח או בבוקר למחרת, בהנחה שאין עדות לדמם. ישנם מקרים שעם הפסקת הטיפול בקומדין יש לתת טיפול חלופי בהפרין או קלקסן (תרופות "מדללות דם" בעלות משך השפעה קצר יותר, מה שמאפשר שליטה טובה יותר בקרישה בהכנה לניתוח). טיפולים חלופיים אלה ניתנים בד"כ בחולים בסיכון גבוה להווצרות קרישי דם. הטיפול החלופי מופסק לפני הניתוח ומחודש לאחריו. תזמון הפסקת הטיפול וחידושו תלויים בסוג הטיפול, הסיכון לדמם לאחר ניתוח ודרגת הסיכון להווצרות קרישי דם.






